邓瑞 王晓燕 黄艳 刘爽 孙震
[摘要] 目的 探讨糖尿病并发高脂血症性胰腺炎临床特点及治疗效果。方法 研究对象选取该院在2017年10月—2018年10月期间收治的22例糖尿病并高脂血症性胰腺炎,对所有患者临床资料进行回顾性分析,探讨患者临床特点及治疗效果。结果 患者经治疗后,APACHE II评分、CT严重度指数明显低于治疗前,且空腹血糖、餐后2 h血糖、总胆固醇、糖化血红蛋白及三酰甘油水平明显低于治疗前,差异有统计学意义(P<0.05)。结论 糖尿病合并高脂血症性胰腺炎患者临床上以低密度脂蛋白水平与甘油三酯的升高为主,需要采取多种手段综合治疗,以减少高脂血症性胰腺炎发生。
[关键词] 糖尿病;高脂血症;胰腺炎;临床疗效
[中图分类号] R59 [文献标识码] A [文章编号] 1672-4062(2019)05(a)-0035-02
糖尿病是临床上较为常见的疾病,对人们生活质量与身体健康造成严重威胁,且随着近年来我国经济的发展,人们生活习惯与饮食习惯的改变,导致糖尿病的发病率呈现逐年上升的趋势[1]。糖尿病患者在临床上的主要特征为低密度脂蛋白水平与甘油三酯的升高,而该两种物质与急性胰腺炎之间存在较为密切的关系。根据相关的临床研究资料表明,糖尿病患者中有50%~60%患者伴有高脂血症,其主要表现为高密度脂蛋白胆固醇水平下降、甘油三脂水平及低密度脂蛋白水平升高、血脂紊乱等。高脂血症性胰腺炎[2]。基于此,该次研究对象选取该院在2017年10月—2018年10月期间收治的22例糖尿病并高脂血症性胰腺炎,对所有患者临床资料进行回顾性分析,探讨患者临床特点及治疗效果。现进行如下分析。
1 资料与方法
1.1 一般资料
研究对象选取该院收治的22例糖尿病并高脂血症性胰腺炎,包括男性患者12例,女性患者10例;年龄31~72岁,平均年龄(51.26±8.26)岁;糖尿病病程1~14年,平均糖尿病病程(6.59±1.33)年;糖化血红蛋白水平在8.67%~14.73%之间,平均糖化血红蛋白水平(9.23±2.17)%;血甘油三酯为6.89~22.38 mmol/L,平均血甘油三酯(14.45±6.42)mmol/L。纳入标准:①所有患者均符合糖尿病及急性胰腺炎诊断标准;②所有空腹血糖TG值在11.3 mmol/L及以上,或TG值于5.65~11.3 mmol/L见但血清呈现为乳糜状;③所有患者及其家属均签署知情同意书,同意该次研究。排除标准:①伴有重要脏器功能障碍、精神障碍以及沟通障碍者;②处于哺乳期、妊娠期;③因胆道梗阻等因素导致的急性胰腺炎。
1.2 方法
对所有22例患者均采用生长抑素奥曲肽予以内科保守治疗,对于处于胰腺炎急性期者在临床治疗过程中还需要采取禁食及胃肠减压处理,同时采用小剂量胰岛素进行补液治疗,并在此基础上联合抑酸与抗感染治疗[3]。
1.3 观察指标
观察患者治疗前后24 h内的APACHE II评分、CT严重度指数与血脂水平。其中APACHEII评分主要由患者年龄、生理及慢性健康指数组成,中度或重度急性胰腺炎评分≥8分;CT严重度指数则根据患者胰腺实质改变与积液情况仅评价,中度或重度急性胰腺炎评分≥4分[4]。
1.4 统计方法
经SPSS 20.0统计学软件对相关数据进行计算。计量资料以(x±s)形式展开,进行t检验。P<0.05为差异有统计学意义。
2 结果
2.1 比较患者治疗前后临床指标
患者经治疗后,APACHE II评分、CT严重度指数明显低于治疗前,差异有统计学意义(P<0.05)。见表1。
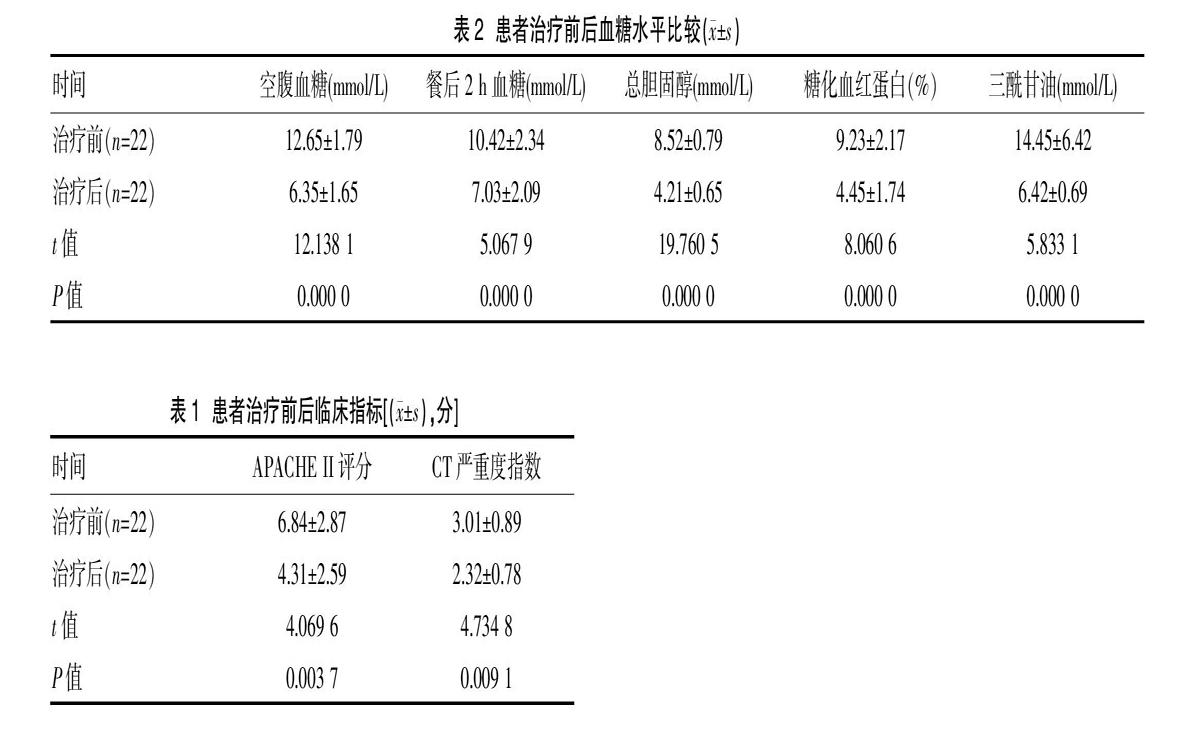
2.2 比较患者治疗前后血糖水平
患者经治疗后其空腹血糖、餐后2 h血糖、总胆固醇、糖化血红蛋白及三酰甘油水平明显低于治疗前,差异有统计学意义(P<0.05)。见表2。
3 讨论
传统上认为导致急性胰腺炎发病的主要原因为与胆道相关的疾病,但随着近年来社会经济水平的提高,高脂血症发病率呈现不断上升的趋势。且近年来,高脂血症成为导致急性胰腺炎发作前三位重要原因之一[5]。根据相关临床研究资料表明,急性胰腺炎患者中有1.3%~3.8%左右的患者发病原因为高甘油三酯血症,而急性胰腺炎合并高甘油三酯血症患者,在临床上常常注射部位可能会导致脂肪增生或萎缩,面对这种情况时就需要停止注射或对注射部位予以更换。若糖尿病患者发病时间较长,则其心脏、眼睛以及肾脏等多个感觉器官均会发生病变,从而出现功能性紊乱[6]。因此,临床医师需要加强对患者病情的观察,及时地发现患者症状变化情况,以便做出正确处理。医护人员需要对患者生命特征进行观察,观察患者是否出现瞳孔放大及吸节奏变化等,若发现患者的呼吸频率加快,或者呼吸深度出现了变化,便需要检查患者是否发生脑疝,尽可能地在最短的时间内采取有效救治措施[7]。该次研究结果表明,患者经治疗后,APACHE II评分、CT严重度指数明显低于治疗前,且空腹血糖、餐后2 h血糖、总胆固醇、糖化血红蛋白及三酰甘油水平明显低于治疗前,差异有统计学意义(P<0.05)。这说明,对患者予以有效治疗措施能够有效降低APACHE II评分及CT严重度指数,改善患者血糖水平。
在该次治疗中,22例糖尿病合并高脂血症性胰腺炎患者中有1例为糖尿病急性酮症酸中毒,急性胰腺炎与糖尿病酮症酸中毒均属于内科急症。在临床上有一部分患者的糖尿病酮症酸中毒的首发症状为急性腹痛,而两种病症的合并容易导致漏诊、误诊的发生[8]。因此在临床上需要及时地对患者进行B超、CT检查、血、尿淀粉酶以及血脂等多项检查,防止延误最佳的治疗时机。而随着近年来我国人民生活条件的改善,糖尿病与高脂血症性胰腺炎发病率呈现逐年上升的趋势,这在一定程度上对胰腺功能造成了破坏,加重了糖尿病患者病情。尽管治疗高脂血症性胰腺炎治疗的核心为调脂治疗,但还需要联合多种血糖控制措施,促进患者血糖达标。例如对于肥胖患者在治疗的同时还需要进一步增加运动量,控制体重,同时还需要对引发高脂血症性胰腺炎多种因素进行控制,以此来提高患者治疗依从性,从而改善患者预后,避免疾病的复发。因此,对于糖尿病合并高脂血症性胰腺炎患者需要采取多种手段综合治疗,以减少高脂血症性胰腺炎发生,改善预后。
综上所述,糖尿病合并高脂血症性胰腺炎患者临床上以低密度脂蛋白水平与甘油三酯的升高为主,临床上需要采取多种手段综合治疗,以减少高脂血症性胰腺炎发生,改善预后。值得大量临床推广。
[参考文献]
[1] 黄瑶,王营.糖尿病合并高脂血症性急性胰腺炎的临床分析[J].胃肠病学,2018,23(7):423-425.
[2] 冯慧,胡杰,付豹,等.重症急性胰腺炎并糖尿病酮症酸中毒继发鼻脑型毛霉病1例[J].中国感染与化疗杂志,2018,18(5):544-546.
[3] 刘思义.高脂血症性胰腺炎与急性胆源性胰腺炎的特征比较[J].蚌埠医学院学报,2016,41(8):1045-1047.
[4] 刘丽娜,薛峥,林财威,等.糖尿病酮症酸中毒合并高脂血症性急性胰腺炎病例分析[J].中国临床医生杂志,2016,44(8):31-33.
[5] 王瑜梅.急性高脂血症性胰腺炎与急性胆源性胰腺炎的临床特征比较[J].实用医院临床杂志,2016,13(4):84-86.
[6] 胡维林.高甘油三脂血症相关性急性胰腺炎发病的危险因素分析[J].临床肝胆病杂志,2017,33(8):1518-1521.
[7] 刘圆圆,江迈红,戴光荣.高脂血症性急性胰腺炎和胆源性急性胰腺炎临床特征分析[J].山西医科大学学报,2013,44(12):976-979.
[8] 刘伟,卢帝君.糖尿病酮症酸中毒并发高脂血症性急性胰腺炎[J].中国临床医生杂志,2017,45(1):11-15.
(收稿日期:2018-02-14)



