庞奕
( 上海市黄浦区东南医院 上海 200023)
随着糖尿病患病率的逐年上升,糖尿病性骨质疏松症已成为糖尿病患者生存质量下降的主要原因之一,1型糖尿病已被列为造成骨折危险性增加排名前10位的影响因素。2型糖尿病对骨量及骨密度(BMD)的影响目前尚缺乏一致的结论,不同的临床观察及流行病学研究发现其骨量可表现为减少、正常或不变[1-3]。本研究采用双能X线骨密度仪对70例2型糖尿病患者和61例年龄相匹配的健康体检者进行骨密度测定,并对身高、体重、体重指数、胰岛素、血糖、糖化血红蛋白与2型糖尿病患者骨密度关系进行系统研究,探讨2型糖尿病患者骨密度的影响因素。
1 对象与方法
1.1 对象
糖尿病组: 2009年2月至2011年12月在本院治疗的70例2型糖尿病患者均符合《中国2型糖尿病防治指南》(2007版)推荐诊断标准,其中男29例,女41例,年龄 60 ~ 84岁,平均 (68.26±7.35)岁。肝肾功能正常,无类风湿病史,未使用胰岛素、糖皮质激素等影响钙磷代谢的药物治疗。对照组:选择61例同期在本院进行健康体检者,其中男22例,女39例,年龄60~ 81岁,平均(69.32 ±8.24)岁。检查空腹血糖、餐后2 h 血糖排除糖尿病,无肝肾疾病、无关节病和其他内分泌疾病。
1.2 方法
1.2.1 临床资料收集
详细记录年龄、病程、身高、体重、体重指数、绝经年限等一般情况。
1.2.2 生化指标检测
两组均检测空腹血糖和餐后2 h 血糖,糖尿病患者空腹血同时查糖化血红蛋白、胰岛素,餐后2 h 查胰岛素、血糖; 糖化血红蛋白采用英国QUO-Test糖化血红蛋白测定仪测定(poct免疫荧光法),胰岛素采用日本TOSOH AIA360免疫分析仪测定。
1.2.3 骨密度测定
采用上海爱申DEXAUNT2000双能X线骨密度仪进行测定,测定部位为腰椎(L2~ 4)、髋部包括股骨颈(Femoralnck)、大转子(Troch)及 Wards区(Wards 三角)。
1.3 统计学处理
所有数据以(±s)表示,利用 SPSS 10.0 软件进行统计学处理,采用t检验,相关分析采用2个变量的相关分析,多个变量偏相关分析,以及多元逐步回归方法。
2 结果
2.1 糖尿病组与对照组临床资料及生化指标的比较
糖尿病组与对照组的年龄、性别、体重、体重指数构成相比,差异均无统计学意义(P>0.05),女性糖尿病患者与对照组绝经年限差异亦无统计学意义(P>0.05)糖尿病患者的空腹血糖、餐后2 h 血糖明显高于对照组(P<0.01),见表 1。
表1 糖尿病组与对照组一般临床资料比较 ±s)
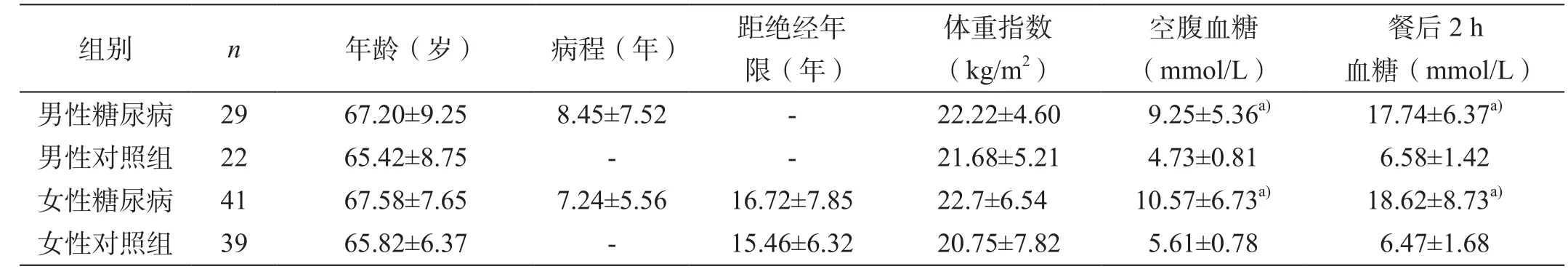
表1 糖尿病组与对照组一般临床资料比较 ±s)
注:a)组间比较P<0.05
餐后2 h血糖(mmol/L)男性糖尿病 29 67.20±9.25 8.45±7.52 - 22.22±4.60 9.25±5.36a) 17.74±6.37a)男性对照组 22 65.42±8.75 - - 21.68±5.21 4.73±0.81 6.58±1.42女性糖尿病 41 67.58±7.65 7.24±5.56 16.72±7.85 22.7±6.54 10.57±6.73a) 18.62±8.73a)女性对照组 39 65.82±6.37 - 15.46±6.32 20.75±7.82 5.61±0.78 6.47±1.68组别 n 年龄(岁) 病程(年) 距绝经年限(年)体重指数(kg/m2)空腹血糖(mmol/L)
2.2 糖尿病组与对照组不同体重指数间骨密度的比较
糖尿病组与对照组按体重指数分别分为3组(低体重组、正常体重组、超体重组),观察发现糖尿病组骨密度测定值明显低于对照组(P<0.05),其中低体重糖尿病组与对照组比较骨密度测定值差异有统计学意义(P<0.01),见表2。
2.3 糖尿病患者骨质疏松症患病率
根据WHO质疏松症诊断标准: 骨密度值低于青年同性别骨密度峰值2.5个标准差定为骨质疏松症。糖尿病组中诊断为骨质疏松症者32例(45.7%,32/70),其中女性 24 例,占(58.5%,24/41),男性 8 例,占(27.6%,8/29)。对照组中诊断为骨质疏松症者23例(38.3%,23/60),女性 18 例,占(40.91% ,18/39),男性 5 例,占(22.7%,5/22)。糖尿病组的骨质疏松症患病率高于对照组,并且女性糖尿病患者的骨质疏松症患病率高于男性患者,差异有统计学意义(P<0.05)。
表2 糖尿病组与对照组不同体重指数间骨密度比较( ±s)
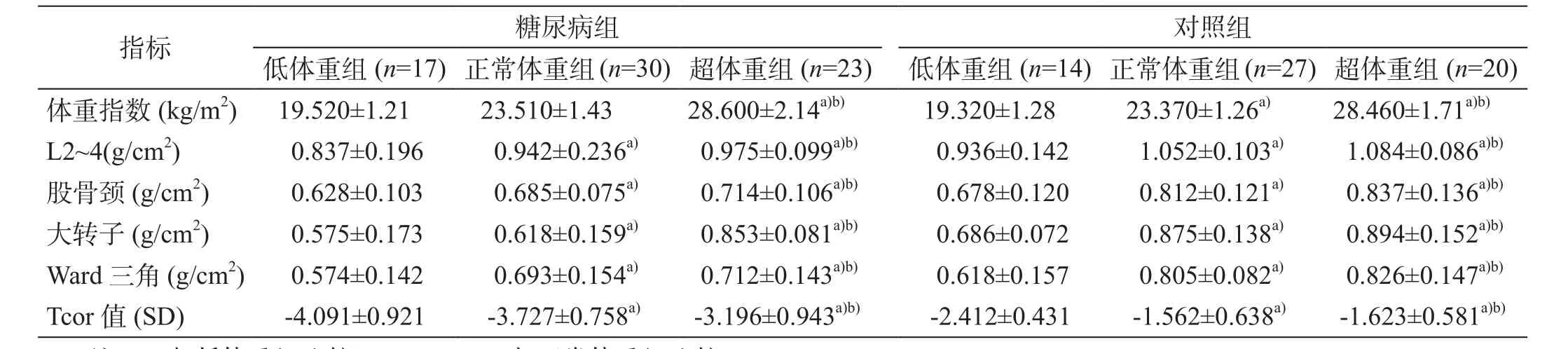
表2 糖尿病组与对照组不同体重指数间骨密度比较( ±s)
注:a)与低体重组比较,P<0.01;b)与正常体重组比较,P<0. 05
糖尿病组对照组(n=17)正常体重组(n=30)超体重组(n=23) 低体重组(n=14)正常体重组(n=27)超体重组(n=20)1.21 23.510±1.43 28.600±2.14a)b) 19.320±1.28 23.370±1.26a) 28.460±1.71a)b)L2~4(g/cm2) 0.837±0.196 0.942±0.236a) 0.975±0.099a)b) 0.936±0.142 1.052±0.103a) 1.084±0.086a)b)股骨颈 (g/cm2) 0.628±0.103 0.685±0.075a) 0.714±0.106a)b) 0.678±0.120 0.812±0.121a) 0.837±0.136a)b)大转子 (g/cm2) 0.575±0.173 0.618±0.159a) 0.853±0.081a)b) 0.686±0.072 0.875±0.138a) 0.894±0.152a)b)Ward 三角 (g/cm2) 0.574±0.142 0.693±0.154a) 0.712±0.143a)b) 0.618±0.157 0.805±0.082a) 0.826±0.147a)b)Tcor值 (SD) -4.091±0.921 -3.727±0.758a) -3.196±0.943a)b) -2.412±0.431 -1.562±0.638a) -1.623±0.581a)b)
2.4 糖尿病患者骨密度与各项相关因素的多元逐步回归分析
糖尿病患者的腰椎和左股骨近端骨密度均与年龄、糖尿病病程、血糖、糖化血红蛋白、女性绝经年限呈负相关,与胰岛素测定值、体重指数呈显着正相关(P<0.01),见表 3。
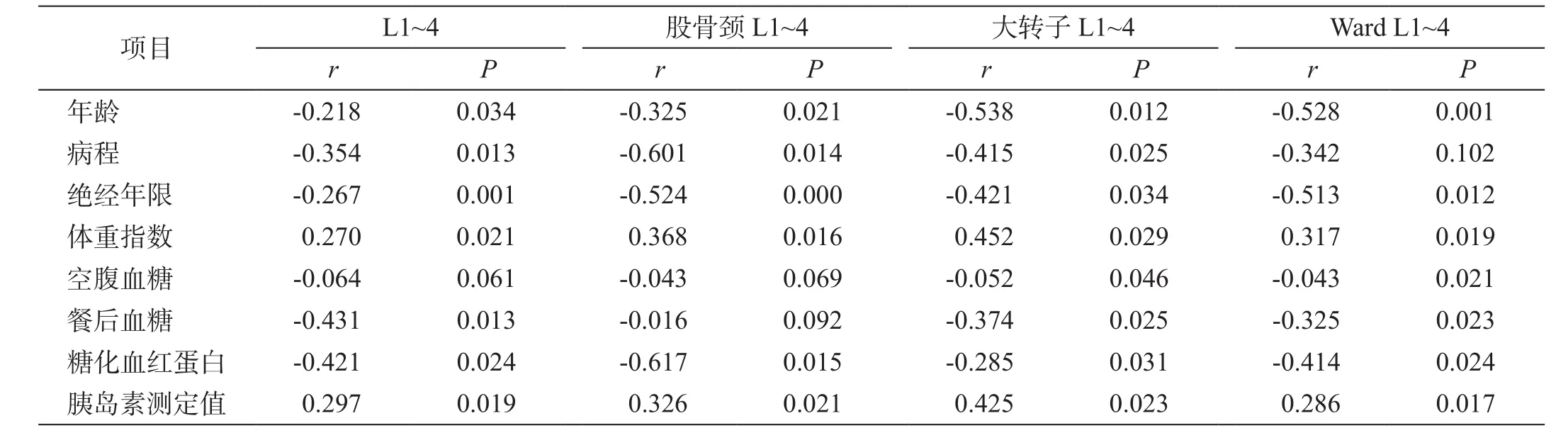
表3 糖尿病患者骨密度的多元逐步回归分析
3 讨论
本文对70例2 型糖尿病患者与61 例健康体检者进行骨密度检测,2 型糖尿病患者骨质疏松症发病率明显高于对照组(P<0.05)。按体重指数测定值的不同分组发现,低体重组骨密度低,正常组次之,超体重组骨密度最高。这与非糖尿病患者体重指数与骨密度关系一致(P>0.05)。但是,糖尿病组与对照组相比较,糖尿病患者低体重组骨密度明显低于对照组中低体重组(P<0.01)。体重对骨密度的影响主要在于激素和生物力学机制。多数学者认为[4],①机械负荷因素: 体重对各部位骨密度影响作用在于骨骼承重负荷不同引起骨密度的差别,低体重者骨峰值低,力学变化决定骨的形态和构筑。体重指数高使骨组织所承受的机械负荷增加,减少骨吸收,刺激骨形成。②激素因素: 体胖者绝经后雌激素水平较高。③营养因素:当机体营养不良、糖尿病合并神经血管病变时,加重骨的营养障碍,骨骼的新陈代谢受到影响。Nicodemus 等[5]报道,2 型糖尿病髋部骨折的危险性为对照组的1.7 倍。本研究对糖尿病患者骨密度的相关性分析发现,骨密度与年龄、病程、绝经年限、血糖、糖化血红蛋白呈负相关,与体重指数、胰岛素呈正相关。
糖尿病影响骨代谢和骨量的不利因素:①胰岛素缺乏。1型糖尿病和晚期2型糖尿病患者,存在胰岛素(INS)分泌绝对或明显不足,胰岛素作用不足可通过多种途径影响骨代谢,导致糖尿病性骨质疏松。②高血糖状态。糖尿病患者血糖控制不良时,高血糖通过不同方式引起骨代谢紊乱。高血糖导致渗透性利尿,使尿钙、磷排出增加,血钙降低诱发甲状旁腺功能亢进,骨吸收增强。高尿糖又阻碍肾小管对钙、磷、镁的重吸收,加重骨盐丢失。③糖尿病慢性并发症的影响。许多研究显示,长期的血糖控制欠佳导致的微血管和大血管病变是导致骨丢失和骨脆性增加的原因。其中包括视网膜病变、周围神经病变、肾脏病变和外周血管病变。糖尿病(DM)并发微血管病变时可影响骨的血管分布,造成骨组织供血不足和缺氧,引起骨代谢异常。DM 患者在糖尿病肾病早期阶段,骨重建指标中的血骨钙素、1, 25(OH)2D3即出现变化,且随着尿白蛋白排泄率增加1, 25(OH)2D3水平降低,骨钙素升高。当糖尿病患者出现肾功能受损时,1, 25-羟化酶活性降低,1, 25(OH)2D3生成减少,致肠钙吸收减少,血钙降低,刺激 PTH 分泌,致骨吸收亢进,骨量减少加重。慢性酸中毒时,氢离子潴留,部分由骨中的矿物质缓冲,致骨皮质的钙及碳酸盐显着减少,其程度和尿毒症的程度及病程长短直接相关,还与蛋白质摄取量、运动、透析治疗等诸因素有关。视力下降、神经控制能力减退都是骨折发生的危险因素。Blue Mountains Eye Study中,1型和2型糖尿病患者,不论男女,视网膜病变与所有部位的骨折有关。一项前瞻性研究报道,下肢血流量减少可能与髋部及跟骨骨丢失有关[5]。
2型糖尿病的发生与骨质疏松的发生均呈增龄效应,患病年龄重叠,患者年龄与病程对性激素产生一定影响。同时相关研究显示,雌激素可通过多种机制抑制骨吸收,女性糖尿病患者骨密度下降与雌激素水平降低有关,女性糖尿病患者的年龄和绝经年限与BMD呈显着的正相关,提示年龄及绝经本身是影响女性糖尿病患者BMD的主要因素[5]。男性糖尿病患者雄激素水平下降,雄激素可通过刺激人成骨样细胞增殖,减少PTH、IL-1、IL-6等的生成,转化为雌激素等途径影响骨形成[6]。DM 患者常合并性腺功能减退,性激素减低,以上作用减弱,BMD减低。在女性糖尿病患者中随着病程的延长、绝经年限的增加,雌激素水平降低,骨密度测定值降低。
因此,在糖尿病患者的检查和治疗中,应注意患者的骨代谢情况,适当的营养和生活方式的干预、良好的血糖控制有助于预防骨质疏松。包括钙和维生素D的补充、有规律的运动、戒烟和保持规律的月经周期。规律的运动对糖尿病患者不仅能获得血糖、体重控制的益处,对健康的骨重建,保持平衡和肌肉协调性,避免跌倒也是有益的。
[1] de Liefde II, van der Klift M, de Laet CE, et al. Bone mineral density and fracture risk in type-2 diabetes mellitus: the Rotterdam Study[J]. Osteoporos Int, 2005, 16(12): 1713-1720.
[2] Hamley DA, Brown JP, Tenenhouse A, et al. Associations among disease conditions, bone mineral density, and prevalent vertebral deformities in men and women 50 years of age and older: cross-sectional results from the Canadian Multicentre Osteoporosis Study[J]. J Bone Miner Res, 2003, 18(4): 784-790.
[3] 周连华, 周湘兰, 施晓红. 糖尿病患者合并骨质疏松症的多因素分析[J]. 中国临床康复, 2004, 8(24): 5074-5075.
[4] 李兰, 周琱, 邵晋康. 体重质量指数与557 例绝经后妇女骨密度变化的关系研究[J]. 中国骨质疏松杂志, 2004,10(4) : 493-494.
[5] Nicodemus KK, Folsom AR. Type 1 and 2 diabetes and incident hip fracture in postmenopausal women[J]. Diabetes Care, 2001, 24(7): 1192-1197.
[6] 王惠, 常翔, 张洪. 70例老年男性2型糖尿病患者骨密度测定结果分析[J]. 现代医学, 2010, 10(5): 474-476.



