王朦朦,陈赵静,王 颖,徐贤荣,李红娟,杨 军,2
1杭州师范大学医学部公共卫生学院,杭州 311121 2浙江大学医学院附属妇产科医院浙江省子宫恶性肿瘤诊治技术研究中心,杭州310006
妊娠期糖尿病(gestational diabetes mellitus,GDM)是指孕前糖耐量正常而在孕期首次出现异常的一种代谢性紊乱疾病[1]。GDM不仅会增加多种围产期并发症的发病风险,如妊娠期高血压疾病、剖宫产、羊水过多、胎儿窘迫、巨大儿、早产儿、低钙血症和红细胞增多症等[2- 3],还可导致患者及子代的远期健康受损,如GDM产妇产后2型糖尿病的发病率较正常孕妇显着升高,且增加其子代出现代谢综合征的风险[4]。自从国际糖尿病与妊娠研究组重新制定了GDM诊断标准以来,GDM发病率显着上升。近年来,随着我国二胎政策的开放,高龄产妇明显增多,从而导致GDM的确诊人群进一步扩大。Zhu等[5]研究表明,中国GDM发病率处于全球中上水平,达10%~15%。
近年随着对GDM研究增加,妊娠期妇女体内的营养素水平也逐渐引起研究者的重视。不断有研究表明,维生素D作为一种微量营养素,其水平与GDM、多种不良母婴结局之间存在一定的相关性[6- 7]。有研究显示,妊娠期间为了维持胎儿骨骼的生长,孕妇体内的维生素D消耗量大幅度增加,可引起女性怀孕后维生素D普遍不足甚至缺乏[8],其中GDM孕妇更是维生素D缺乏症的高危人群[9]。维生素D制剂的补充是防止妊娠期维生素D缺乏的一种重要方式[10]。
目前,维生素D补充对GDM的影响是许多学者研究的热点,国内外关于两者之间的研究很多,但均为小样本研究,并且结果不尽相同,尚不能证明维生素D为GDM孕妇带来积极影响。本研究通过对目前已发表的关于维生素D补充对GDM孕妇血脂控制程度及新生儿结局治疗效果的随机对照试验(randomized controlled trial,RCT)开展Meta分析,评估了维生素D补充对GDM患者的血脂水平及新生儿结局等指标的影响,拟为维生素D补充剂在GDM治疗中的临床应用及进一步的深入研究提供参考。
资料和方法
检索策略检索PubMed、Web of Science、Embase、中国知网和万方等数据库的所有中英文文献,检索日期为从建库至2020年2月1日。英文检索式为(vitamin D OR 25-(OH)D OR 1,25(OH)2D OR cholecalciferol OR calcifediol OR ergocalciferol)AND(gestational diabetes OR GDM OR(diabetes and pregnancy))AND((blood lipid OR serum lipid OR blood fat OR lipidemia)OR(pregnancy outcomes OR maternal outcomes OR neonatal outcomes)),中文检索式为(维生素D OR 25(OH)D OR 25-羟基维生素 D OR 骨化三醇)AND(妊娠期糖尿病OR妊娠糖尿病 OR 糖尿病 OR 妊娠)AND(血脂 OR 脂代谢 OR母婴结局OR结局OR妊娠结局OR新生儿结局OR新生儿高胆红素血症OR早产OR新生儿住院)。
文献筛选纳入标准:(1)RCT,语种为中文或英文;(2)以明确的诊断标准诊断为 GDM 的患者;(3)干预组为补充维生素D,对照组为补充安慰剂或不补充。排除标准:(1)研究对象既往存在糖尿病、高血压、内分泌代谢等疾病;(2)文献类型为病例报告、综述;(3)重复报道;(4)近3个月服用过维生素D补充剂或钙类制剂;(5)不能有效提取结局指标相关数据;(6)数据不完整、统计方法错误及缺失的文献。
试验组服用维生素D,对照组采用安慰剂或空白对照。结局指标为血清25-羟基维生素 D[25-Hydroxyvitamin D,25(OH)D]水平、总胆固醇(total cholesterol,TC)、低密度脂蛋白胆固醇(low-density lipoprotein,LDL)、高密度脂蛋白胆固醇(high-density lipoprotein,HDL)、三酰甘油(triglyceride,TG)、新生儿高胆红素血症、早产以及新生儿住院。
文献质量评价和资料提取由2名研究者独立完成质量评价和资料提取,之后进行交叉核对,当出现分歧时,共同讨论解决。依据Cochrane系统评价指导手册推荐的评价标准对纳入研究进行质量评价[11],手册以“是”“否”和“不清楚”3种作为评价结果,内容主要包括以下7个方面:(1)随机序列的产生;(2)分配序列的隐藏;(3)所有研究参与者和人员采用盲法;(4)结果评估的盲法;(5)结果数据的完整性;(6)选择性结局报告;(7)其他偏倚来源。数据提取内容包括第1作者、发表时间、地区、年龄、GDM诊断标准、维生素D检测方法、干预组和对照组人数、干预组及对照组的处理方法、试验设计方法、2 组指标的基线值、终点值。
统计学处理采用RvMan 5.3软件对所纳入RCT 偏倚风险进行评价,计算每个结局变量干预前后变化值的均数及标准差,标准差SD(Δ值)=[SD(基线)+SD2(终值)-2×0.5×SD(基线)×SD2(终值)] 1/2[12];浓度数据统一单位,1 mmol/L=18 mg/dl。VD、TC、LDL、HDL、TG效应量采用均数MD,新生儿高胆红素血症、早产和住院效应量采用比值比RR。采用RevMan 5.3软件进行Meta分析,计算效应统计量及95%CI;采取Q-检验(检验水准α为0.1),并结合统计量I2进行异质性评价,如果研究结果间同质性较好(P>0.1,I2<50%时)采取固定效应模型,反之(P≤0.1,I2≥50%时)则采取随机效应模型;敏感性分析时,依次排除单个研究后重新估计合并效应量,使用不同统计方法重新分析数据,检验结果的敏感度,观察漏斗图是否对称初步判断是否存在发表偏倚。进一步采用Stata 12.0软件行Egger回归分析评估文献的发表偏倚,P<0.05提示发表偏倚显着。
结 果
检索结果最终纳入17篇文献(其中英文文献12篇,中文文献5篇),共1432例受试对象(图1)。
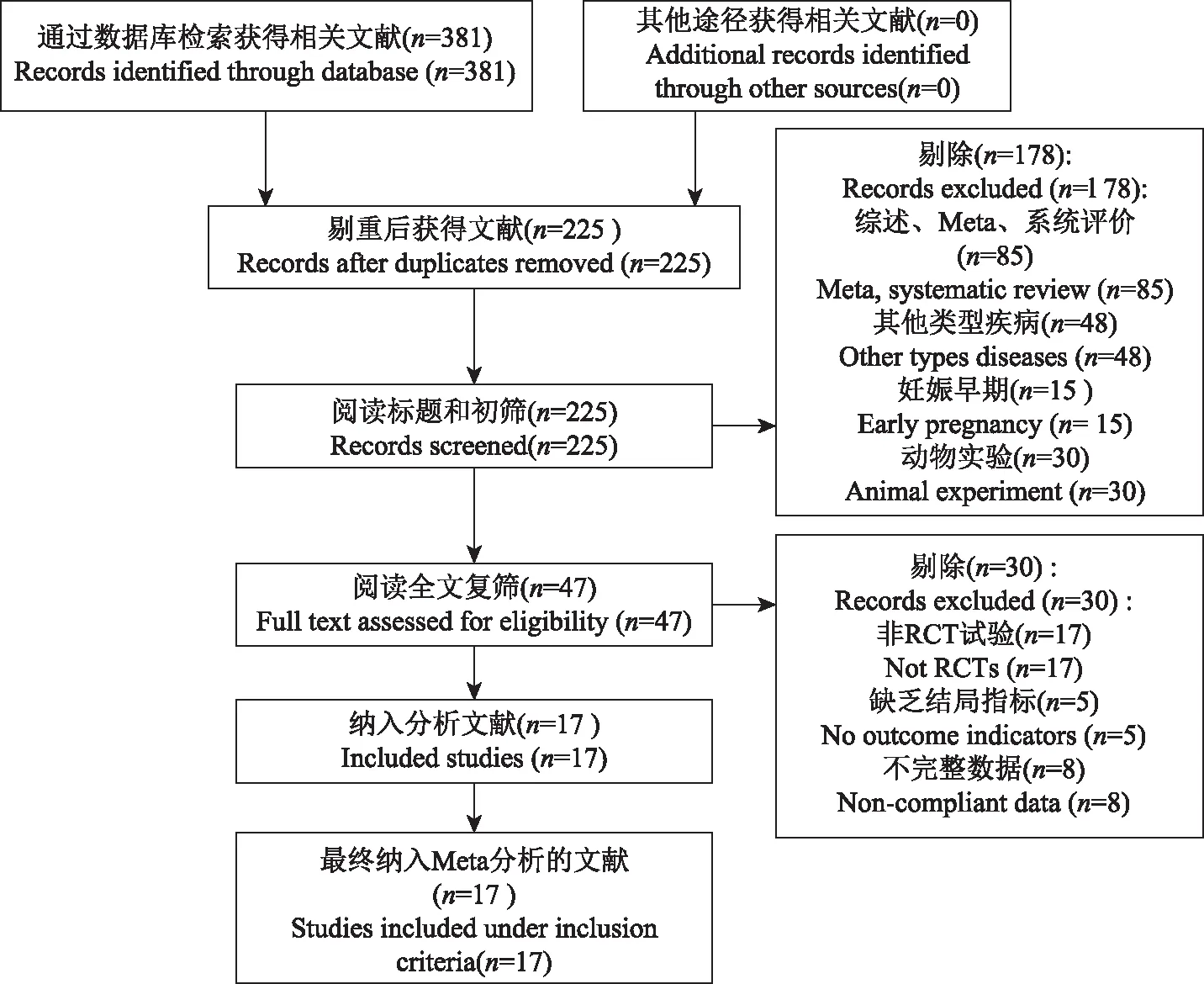
图1 文献筛选流程及结果
文章的基本特征纳入研究的一般信息见表1,文献质量评价见图2、3。各研究均采用随机对照原则,数据的完整性较好,不存在其他偏倚,但部分研究未说明分配序列的隐藏情况及盲法的使用情况。各研究均采用国际认证的标准方法测量结局指标,部分研究存在失访的情况。
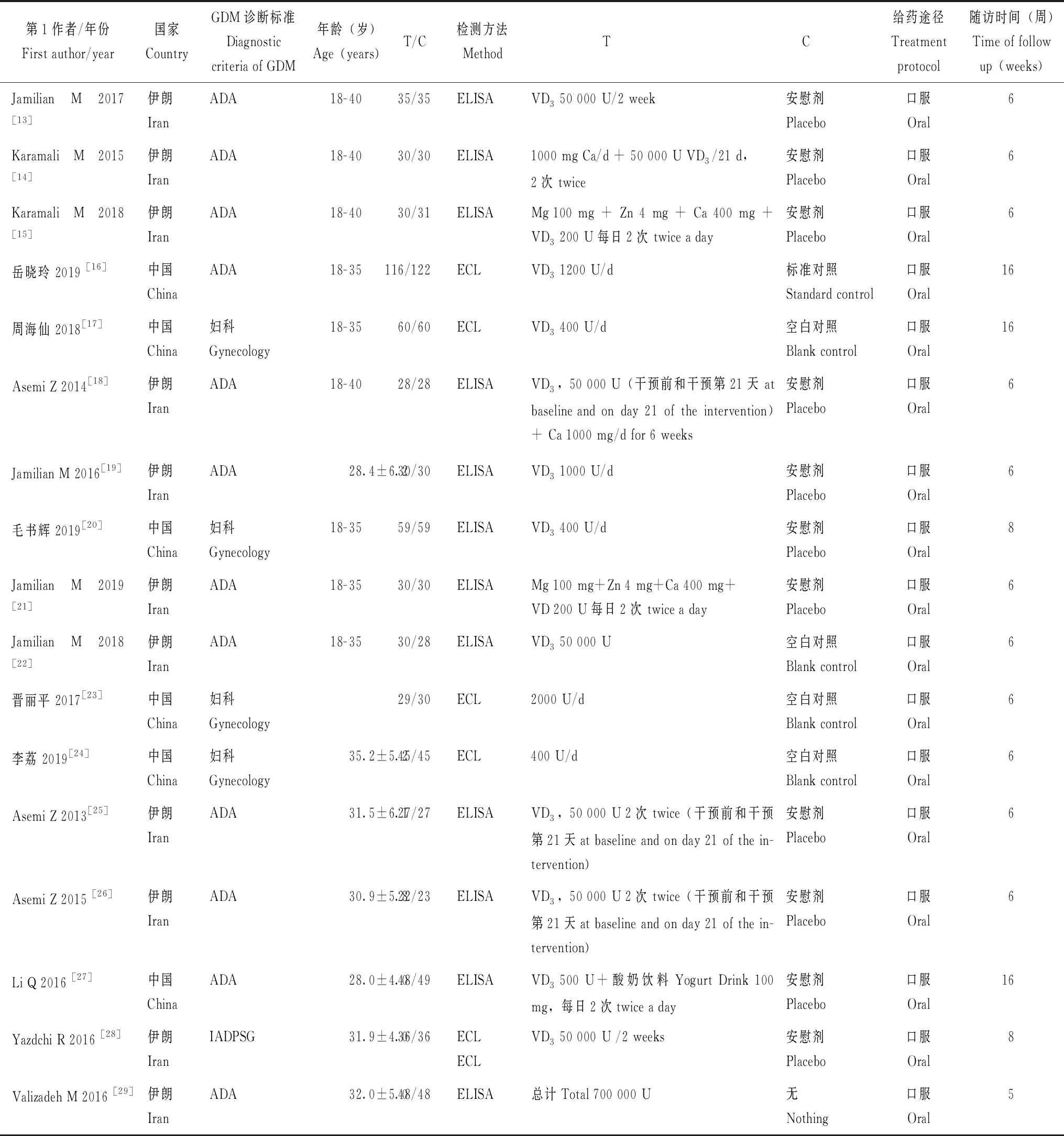
表1 纳入研究的基本特征
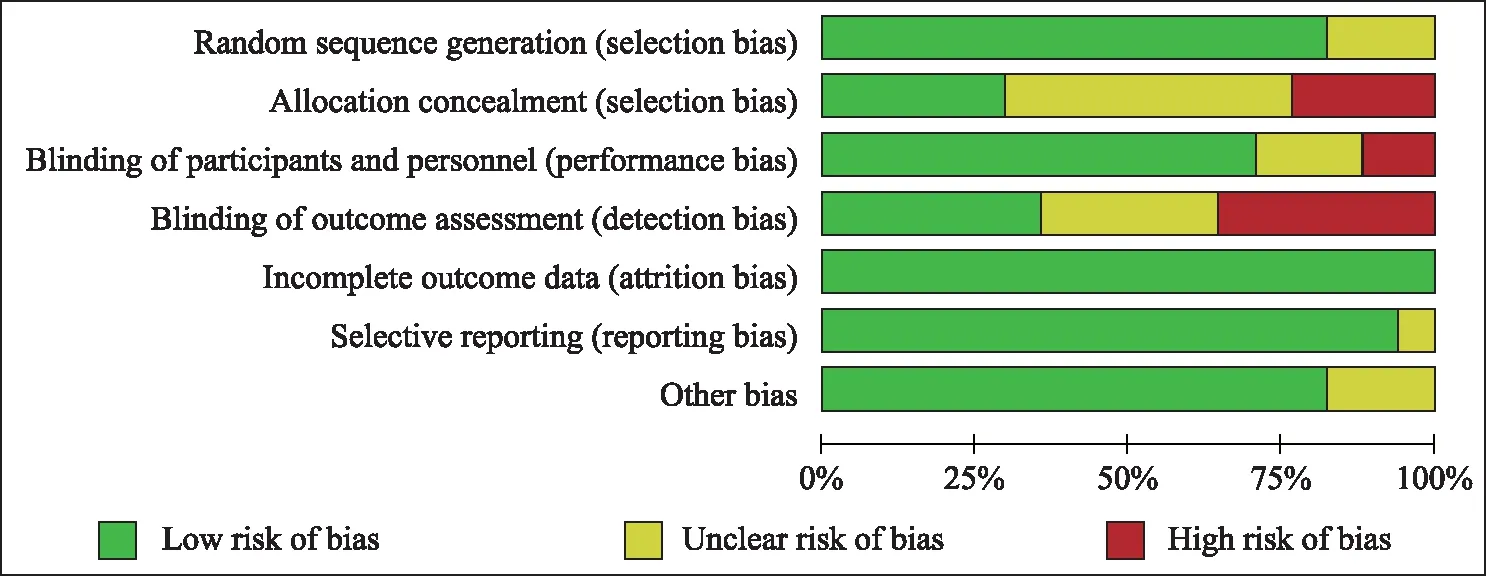
图2 偏倚风险图

图3 偏倚风险图总概
维生素D对 GDM 孕妇血清 25 (OH) D 的影响共纳入7篇研究,数据之间有统计学异质性(I2=77%,P<0.001),进行敏感性分析和亚组分析后未找到异质性来源,故采用随机效应模型进行Meta分析,结果表明,维生素D干预可提高患者血清25(OH)D水平,且差异有统计学意义[MD=45.45,95%CI=(41.98,48.92)](图4A)。
维生素D对GDM孕妇的血脂水平影响
TC:共纳入7篇文献,文献间统计学异质性较小(I2=6%,P=0.38),故采用固定效应模型进行Meta分析,结果显示,试验组和对照组相比,TC变化差异有统计学意义[MD=-6.11,95%CI=(-7.17,-5.04)](图4B)。
LD:共纳入7篇文献,文献间统计学异质性较小(I2=18%,P=0.29),故采用固定效应模型进行Meta分析,结果显示,维生素D 组与对照组相比,LDL的变化差异有统计学意义[MD=-10.80,95%CI=(-14.72,-6.89)](图4C)。
HDL:共纳入8篇文献,数据之间没有统计学异质性(I2=0%,P=0.76),故采用固定效应模型进行Meta分析,结果显示,维生素D 组与对照组相比,HDL的变化差异有统计学意义[MD=2.77,95%CI=(1.59,3.96)](图4D)。
TG:共纳入6篇文献,文献间统计学异质性较小(I2=27%,P=0.23),故采用固定效应模型进行Meta分析,结果显示,维生素D 组与对照组相比,TG的变化差异有统计学意义[MD=-8.11,95%CI=(-10.09,-6.13)](图4E)。
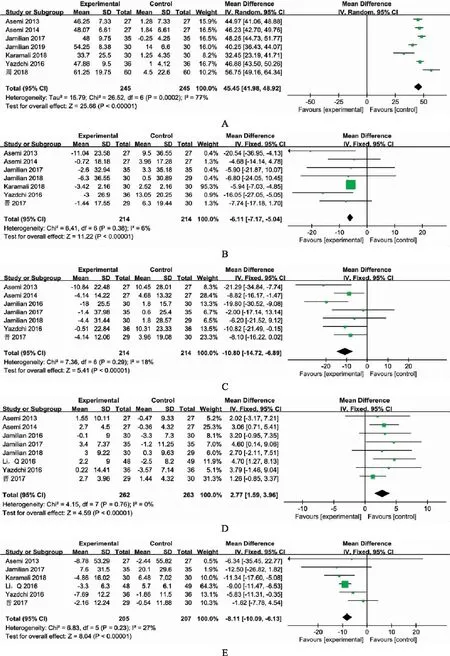
A.维生素D;B.胆固醇;C.低密度脂蛋白胆固醇;D.高密度脂蛋白胆固醇;TG:三酰甘油
维生素D对GDM患者的新生儿结局影响
高胆红素血症:共纳入8篇文献,试验组高胆红素血症发生率为40/321,对照组发生率为82/321,数据之间无统计学异质性(I2=0%,P=0.89),故采用固定效应模型进行Meta分析,结果显示,维生素D 组与对照组相比,新生儿高胆红素血症的发生率之间差异有统计学意义[RR=0.49,95%CI=(0.35,0.68)](图5A)。
早产:共纳入9篇文献,试验组早产发生率为19/440,对照组发生率为46/445,数据之间无统计学异质性(I2=0%,P=0.95),故采用固定效应模型进行Meta分析,结果显示,维生素D 组与对照组相比,新生儿早产的发生率之间差异有统计学意义[RR=0.44,95%CI=(0.27,0.72)](图5B)。
新生儿住院:共纳入4篇文献,试验组新生儿住院发生率为23/112,对照组发生率为52/111,数据之间无统计学异质性(I2=0%,P=0.61),故采用固定效应模型进行Meta分析,结果显示,维生素D 组与对照组相比,新生儿住院发生率之间差异有统计学意义[RR=0.44,95%CI=(0.29,0.67)](图5C)。
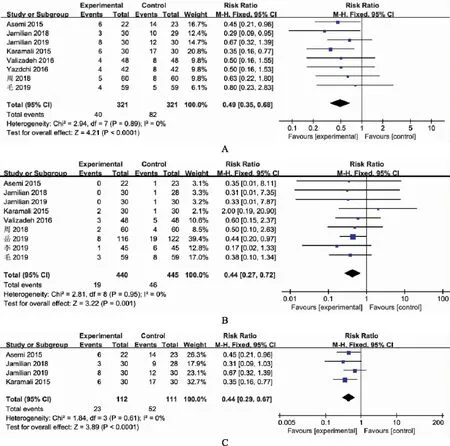
A.新生儿高胆红素血症;B.早产;C.新生儿住院
敏感性分析及发表偏倚依次排除单个研究进行敏感性分析以评价结果的稳定性,结果显示,剔除任意一项研究前后合并效应值比较接近,提示本研究结果稳定。观察各变量的漏斗图发现除维生素D补充效果之外均对称,因此采用Egger线性回归法进一步定量评价,结果提示不存在显着发表偏倚(t=7.69,P>0.05)(图6)。
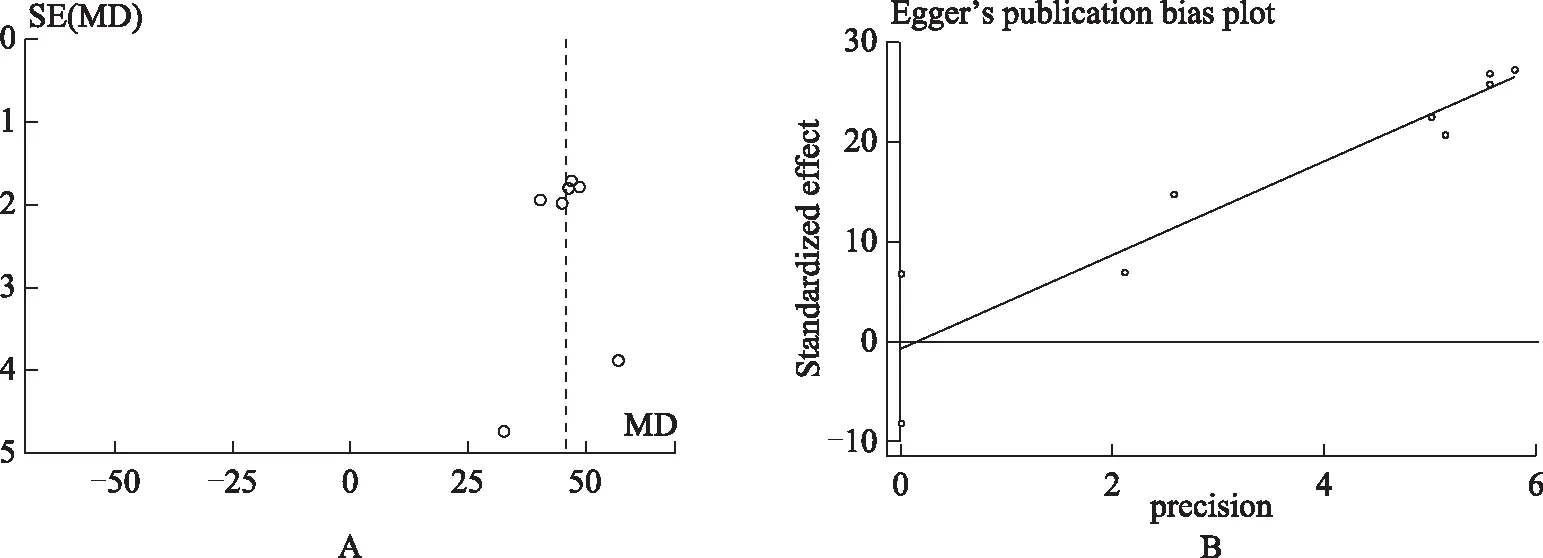
图6 维生素D的漏斗图(A)和Egger线性回归结果图(B)
讨 论
GDM患者合并高血脂将严重威胁孕妇及胎儿健康。本研究分析了GDM患者补充维生素D对孕妇的血脂水平以及新生儿结局的影响,结果发现,孕妇在孕期补充维生素D可以显着降低LDL、TG和TC,提高孕妇体内维生素D水平,升高HDL,提示其能够改善孕妇血脂谱,减少孕产期并发症的风险,与其他Meta分析结果不一致。Akbri等[30]的Meta分析发现维生素D可改善LDL水平,但未发现其对TG、TC、HDL的作用,推测其可能原因为Akbri等[30]纳入的RCT大多数干预时间在6周以内,缺乏长时间随访研究,可能存在临床异质性,而本研究则纳入了一些干预时间相对较长的RCT,可观察到维生素D补充的远期效果。有研究显示,当GDM患者合并脂代谢异常时,其妊娠并发症风险增加[31],因此补充维生素D对于改善GDM患者及新生儿围生期及产后的心血管不良结局具有重要意义[32]。
新生儿高胆红素血症是临床常见疾病,该疾病损害婴幼儿神经系统,导致手足不自主运动、耳聋、抬头无力、脑瘫等后遗症,具有严重的长期损害[33]。本研究发现GDM母亲在孕期补充维生素D可降低高胆红素血症、早产以及新生儿住院的发生率。异质性分析结果显示,纳入的RCT研究同质性高,且敏感性分析表明结果可靠。推测其可能原因为维生素D缺乏在孕妇中普遍存在[34],而补充维生素D能够增加机体抗菌肽的形成,抑制炎症性细胞因子的产生,进而发挥重要的免疫调节作用[35]。此外,有研究表明妊娠期维生素D的缺乏与新生儿早产以及住院率存在相关性[36]。Palacios等[37]在一项综述中也表明,补充维生素D可改善孕期母体维生素D状况。母体维生素状况的改善可能直接影响胎儿维生素D的供应和新生儿体内维生素D水平,同时可降低先兆子痫、早产等风险。Rodrigues等[38]和Jahanjoo等[39]的Meta分析也表明,GDM孕期补充维生素D可以显着降低新生儿并发症的发生,如高胆红素血症、母婴住院。以上结果均与本研究结果一致,提示孕期进行维生素D补充的重要性和必要性。
本研究优点在于:(1)与其他研究相比,纳入文献更多,样本量更大,提高了检验效能;(2)很少有研究将早产和新生儿住院纳入到Meta分析结局变量中,而这两者可导致新生儿死亡等严重后果,对母儿围产结局具有重要意义,因此本研究将弥补这一空缺,研究维生素D补充对早产及新生儿住院的影响。本研究存在以下不足:(1)结果中维生素D和TG水平的合并研究异质性较高,可能原因与纳入研究的实验设计不一致,维生素D的服用剂量及方式差异、随访时间以及对照组的选择差异有关。(2)原始研究风险评估发现,分组隐匿以及结局的盲法评价存在较高风险:毛书辉等[20]、周海仙等[17]和岳晓玲等[16]的研究随机数产生以及分组隐匿上的研究设计并不严谨,Li等[27]、周海仙等[17]和李荔等[24]的研究中盲法设计存在高风险。(3)多数研究缺乏对维生素的安全性评价。(4)由于纳入研究均为RCT,研究对象具有明确纳入排除标准,与一般患者人群具有一定的差异;此外,研究对象在医院中接受相关干预,其所处环境也可能对干预效果造成一定的影响。因此,在解释研究结果及外推到一般人群中需谨慎。
综上,本研究结果发现,GDM患者妊娠期补充维生素D可以降低体内LDL、TG、TC水平,升高 GDM 患者的血清25(OH)D 水平及HDL水平,降低血脂水平紊乱的风险,同时可以降低新生儿早产、高胆红素血症以及住院的风险。但由于缺乏多地区、高质量的RCT,尚不能做出最终结论,仍需进一步研究以提供更有力的证据。



