庄培钧 王 炫 周志坚 蒋 莅 胡元叶
小儿七氟烷吸入麻醉后出现的拔除气管导管(以下简称拔管)后躁动是一个常见的临床现象,也是目前研究的一个热点。躁动发生率根据诊断标准、麻醉技术、外科手术、附加药物的不同而有很大差异[1],其发生率为18%~80%[2-3]。躁动增加了医护人员因管理而付出的时间和精力,增加了家属的紧张焦虑,也增加了患儿意外伤害的风险。
七氟烷吸入麻醉发生躁动的原因尚不甚清楚。七氟烷吸入麻醉躁动的发生率高于以丙泊酚为主的静脉麻醉[4]或者氟烷吸入麻醉[2]。多种不同类型的药物(包括丙泊酚、芬太尼、α2肾上腺素能受体激动剂、氯胺酮等)均能降低七氟烷吸入麻醉后躁动的发生率[5]。这些药物的作用机制各不相同,但均可达到降低躁动发生率的效果,因此,研究者们推测这些药物是通过某个共同的作用机制来降低躁动的发生率。在临床工作中可以观察到以上药物均会不同程度地延长拔管时间,因此有研究者认为延迟拔管可以降低拔管后躁动的发生率,但Oh等[6]发现延长拔管时间并未降低拔管后躁动的发生率,而否定了上述观点。由此推测延长拔管时间的药物可能是通过降低七氟烷体积分数降低了拔管后躁动的发生率。本研究拟进行前瞻性研究来判断拔管时呼气末七氟烷体积分数与拔管后躁动是否具有相关性。
1 对象与方法
1.1 研究对象 选择2014年3—9月在复旦大学附属儿科医院外科住院的125例手术患儿,美国麻醉医师协会(ASA)分级Ⅰ或Ⅱ级,年龄2~7岁,预计手术时间<2 h,行七氟烷吸入全身麻醉复合臂丛神经阻滞或骶管阻滞。排除颅面部畸形、声门暴露困难、肥胖、有哮喘史、骶管阻滞穿刺点皮肤感染或解剖畸形,骶管阻滞或神经阻滞无效,以及有疼痛因素的患儿。最终18例患儿因未达到入选标准而被排除,余107例患儿被纳入统计学分析。本研究是一项前瞻性观察性研究,研究方案经复旦大学附属儿科医院伦理委员会讨论并获得通过(复儿伦审140号)。所有参加临床研究的患儿,均获得其家属的知情同意。
1.2 方法
1.2.1 麻醉诱导 所有患儿术前均禁食6~8 h,无术前用药,带外周静脉留置针入手术室。以下所有麻醉操作过程均由两位麻醉主治医师中的任意一位完成。入手术室后,常规监测脉搏血氧饱和度(SpO2)、心电图、无创动脉血压。以体积分数为0.08的七氟烷、2 L/min氧气、4 L/min一氧化二氮回路预充2 min,然后给予面罩吸入诱导。当患儿意识消失(睫毛反射消失)后,停止一氧化二氮吸入,改为4 L/min纯氧和体积分数为0.08的七氟烷吸入。若出现上呼吸道梗阻,则采用托下颌或者口咽通气道解决;若出现呼吸暂停(呼吸停止>30 s),则手控辅助呼吸。当用力提下颌或者斜方肌实验阴性时,由麻醉医师任意选择以下两种方法中的1种:①用直接喉镜暴露声门,使用利多卡因喷雾剂(商品名利舒卡)对准声门喷雾2钦,仍然面罩吸入体积分数为0.08的七氟烷和4 L/min纯氧,若出现呼吸暂停或声门关闭>30 s,则给予手控正压通气;②静脉注射氯化琥珀胆碱注射液1 mg/kg,并手控辅助呼吸(不改变吸入七氟烷体积分数和新鲜气流量)。利多卡因喷雾或者静脉注射氯化琥珀胆碱注射液1 min后,进行气管插管。根据公式(导管内径=4.0+年龄/4)选择气管导管,压力限制阀(APL)阀压力为20cmH2O(1 cm H2O=0.098 mm Hg)时若有明显漏气,则依次选择在原有导管直径基础上再加0.5 cm的气管导管,直至没有明显漏气。
1.2.2 麻醉维持 插管完成后进行骶管阻滞或腋路臂丛神经阻滞。局部麻醉药为0.25%布比卡因(含1∶200 000肾上腺素),局部麻醉药容量骶管阻滞为1 mL/kg(最高用量为30 mL),臂丛神经阻滞为0.5 mL/kg(最高用量为20 mL)。若插管后没有自主呼吸,则逐渐降低呼气末七氟烷体积分数(七氟烷体积分数不低于0.015),并进行手控呼吸,手控呼吸频率6~8次/min,直至自主呼吸恢复。术中维持自主呼吸,并维持呼气末七氟烷体积分数为0.025,新鲜气流量2 L/min。术中均不使用阿片类药物和NSAID。骶管阻滞或臂丛神经阻滞完成15 min后允许外科医师进行切皮。切皮时患儿心率上升>20%则认为骶管阻滞或臂丛神经阻滞无效,排除该病例,并根据麻醉医师的建议进行相关处理。
1.2.3 拔管方法 手术结束停止吸入七氟烷,予吸入纯氧8 L/min,从停止吸入七氟烷开始每隔1 min记录呼气末七氟烷体积分数,保持手术室内安静且不触碰患儿。当患儿出现呛咳或者体动,则予以拔管。
1.2.4 麻醉后监测治疗室处理 患儿拔管后即刻送入麻醉后监测治疗室,给予面罩吸氧(氧流量2 L/min)。由一名经过培训的护士根据小儿麻醉苏醒期躁动量表(PAEDs)[7]进行躁动评分,若PAEDs评分>16分,则给予丙泊酚1 mg/kg静脉注射。排除在麻醉后监测治疗室中抱怨有疼痛的患儿。同时观察和处理在麻醉后监测治疗室出现的不良事件。
1.3 观察指标 在手术室观察记录的指标(由麻醉医师完成)包括:①面罩诱导时改良的耶鲁围术期焦虑量表(m YPAS)焦虑评分,评估精神状态、语言、情感表达能力、觉醒状态共4个方面,将每项的等级评分除以最高可能的评分等级后得到的值累加,除以4,然后乘以100;②拔管时呼气末七氟烷体积分数,定义为出现体动或呛咳时呼气末七氟烷体积分数;②拔管时间,定义为从停止吸入七氟烷到拔管的时间;④麻醉时间,定义为从开始吸入七氟烷到停止吸入七氟烷的时间。
在麻醉后监测治疗室记录的指标(由一名经过培训的护士完成):①躁动评分,为主要观察指标,即入麻醉后监测治疗室后即刻开始每隔5 min评估患儿是否清醒(定义为对语言命令或轻轻触碰有睁眼或哭吵的反应),从清醒后开始每隔5 min评分1次,评估30 min,取最高值进行分析,PAEDs评分≥10分定义为躁动(如果给予患儿丙泊酚,则取给药前最高的躁动评分进行分析);②术后恶心呕吐,定义为患儿流涎并反复吞咽,伴或不伴有胃内容物经口腔排出;③低氧饱和度,定义为SpO2<95%;④其他呼吸道不良事件,包括喉痉挛、支气管痉挛、需要干预的呼吸道梗阻(如提下颌、使用口咽或鼻咽通气道、被动侧卧位、重新气管插管等)。
1.4 统计学处理 应用SPSS 20.0统计学软件。呈正态分布的计量资料以±s表示,组间比较采用t检验;计数资料以频数(n)和百分率(%)表示,组间比较采用χ2检验。采用单因素logistic回归分析拔管后躁动与拔管时呼气末七氟烷体积分数、拔管时呼气末七氟烷体积分数与使用利多卡因喷雾的相关性。采用Pearson相关分析拔管时间与拔管时呼气末七氟烷体积分数的相关性。采用多因素logistic回归分析(强制进入法)与躁动相关的影响因素。以P<0.05为差异有统计学意义。按照logistic回归分析样本量估算的经验方法,例数较少的样本量应为自变量个数的5~10倍。本研究拟研究的自变量个数为6个,则发生躁动的患儿样本量按照5倍计算,为30例。
2 结 果
2.1 躁动组与非躁动组患儿一般情况和躁动相关因素的比较 107例患儿中,发生躁动28例(躁动组)、未发生躁动79例(非躁动组)。躁动组与非躁动组间除拔管时呼气末七氟烷体积分数、拔管时间和使用利多卡因喷雾患儿比例的差异有统计学意义(P值均<0.05)外,两组间的性别构成、年龄、体重、麻醉时间、诱导时焦虑评分,发生低氧饱和度、术后恶心恶吐和其他呼吸道不良事件的患儿比例,以及手术类型构成的差异均无统计学意义(P值均>0.05)。见表1。
2.2 相关性分析和躁动的影响因素分析 单因素logistic回归分析显示,躁动与拔管时呼气末七氟烷体积分数呈正相关(OR=18.365,P=0.03),对呼气末七氟烷体积分数和拔管后躁动绘制ROC曲线,其AUC为0.658,见图1。单因素logistic回归分析显示,拔管时呼气末七氟烷体积分数与使用利多卡因呈正相关(OR=165.164,P<0.001)。Pearson相关分析显示,拔管时间与拔管时呼气末七氟烷体积分数呈负相关(r=-0.864,P<0.001)。
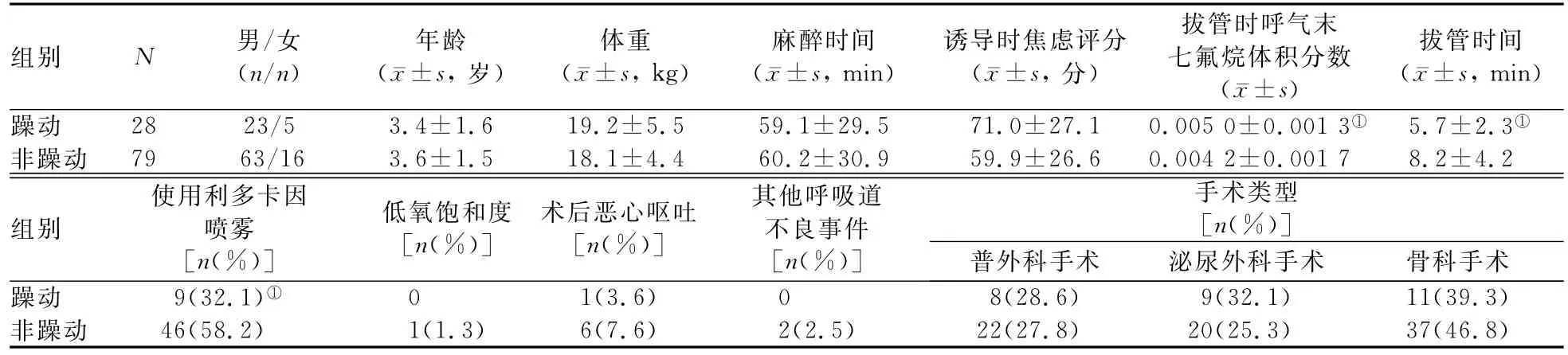
表1 躁动组与非躁动组患儿一般情况和躁动相关因素的比较
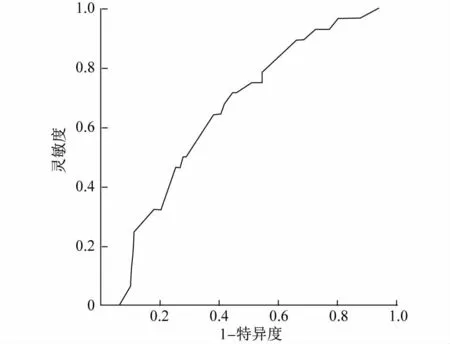
图1 拔管后躁动与拔管时呼气末七氟烷体积分数的ROC曲线
对可能影响躁动的各因素(因拔管时间和使用利多卡因喷雾分别与拔管时呼气末七氟烷体积分数相关,故将两者排除)进行多因素logistic回归分析,结果显示,拔管时呼气末七氟烷体积分数(OR=60.849,95%CI为2.224~1 664.525)、体重(OR=1.359,95%CI为1.105~1.672)、年龄(OR=0.468,95%CI为0.232~0.946)均为躁动的影响因素(P值均<0.05),而性别、麻醉时间和诱导时焦虑评分均与拔管后躁动无关(P值均>0.05)。
3 讨 论
本研究单因素logistic回归分析结果显示,躁动与拔管时呼气末七氟烷体积分数呈正相关,即拔管时呼气末七氟烷体积分数高的患儿其拔管后躁动的发生率较高。
本研究对可能影响躁动的各因素(因拔管时间和使用利多卡因喷雾分别与拔管时呼气末七氟烷体积分数相关,故将两者排除)进行多因素logistic回归分析,结果显示,拔管时呼气末七氟烷体积分数、体重、年龄均为躁动的影响因素,而性别、麻醉时间和诱导时焦虑评分均与拔管后躁动无关。进一步说明拔管时呼气末七氟烷体积分数与拔管后躁动具有相关性,意味着在其他因素不变的情况下,随着拔管时呼气末七氟烷体积分数的增加,拔管后躁动的发生率有较明显增加的趋势;同样具有相关性的因素还包括年龄和体重。
以往有假说认为快速苏醒是形成躁动的原因,另有假说则认为颅内七氟烷下降速度的不平衡造成不同区域脑功能恢复的差异是形成躁动的原因[8]。本研究结果显示,非躁动组患儿的拔管时间显着长于躁动组,但是,Oh等[6]通过减慢七氟烷全身麻醉结束后七氟烷体积分数下降的速度,发现虽然拔管时间从(10.6±3.8)min延长至(21.5±5.3)min,但是并未降低拔管后躁动的发生率,从而对以上2种假说提出质疑。然而遗憾的是,Oh等[6]的研究中未观察拔管时呼气末七氟烷的浓度。本研究Pearson相关分析结果显示,拔管时间与拔管时呼气末七氟烷体积分数呈高度负相关。因此,推测本研究中拔管时间与拔管后躁动有关的原因主要是由于拔管时呼气末七氟烷体积分数与拔管后躁动的相关性。
本研究结果显示,非躁动组使用利多卡因喷雾的患儿比例显着高于躁动组,且单因素logistic回归分析显示,拔管时呼气末七氟烷体积分数与使用利多卡因呈正相关。提示使用利多卡因喷雾降低躁动发生率的可能机制包括以下两个方面:①由于利多卡因喷雾使得患儿更容易耐受气管导管的刺激,使得患儿有更多时间排出体内的七氟烷,从而降低了使用利多卡因喷雾的患儿拔管时的呼气末七氟烷体积分数,由此降低了拔管后躁动的发生率;②利多卡因通过黏膜吸收后,对中枢神经系统产生影响。
以往有十余种量表用于诊断躁动,使得不同的研究之间所得到的躁动发生率很难互相比较。2004年,Sikich等[7]发表的PAEDs得到了广泛的应用。该量表以PAEDs评分≥10分的标准诊断躁动的灵敏度和特异度分别是0.64和0.86,不同观察者间的可信度为0.84。故本研究选择PAEDs进行躁动评分,并将PAEDs评分≥10分定义为躁动。同时,由同一名观察者进行观察以减少不同观察者之间的误差。
术前焦虑状态与拔管后躁动的关系在不同的研究中得出不同的结果。以往研究[9-11]对躁动和术前焦虑间的关系结论不一。本研究多因素logistic回归分析结果显示,诱导时焦虑评分与躁动无关。疼痛通常被认为是拔管后躁动的一个原因,同时也容易对躁动的诊断产生干扰,故本研究使用有效的骶管阻滞或者臂丛神经阻滞排除了术后疼痛对躁动的影响。
综上所述,本研究是一个前瞻性观察研究,发现患儿拔管后躁动与拔管时呼气末七氟烷体积分数具有相关性,即拔管时呼气末七氟烷体积分数高的患儿其拔管后躁动的发生率高。尚需进一步进行随机对照盲法的前瞻性研究来论证可否通过降低拔管时呼气末七氟烷体积分数来降低躁动的发生率。



