王国粉,杨肖蓉,任婵,苏瑜,王英
(昆明医科大学第一附属医院重症医学科,云南昆明 650032)
脓毒休克的发病率呈逐年上升的趋势[1-2],近年来虽然治疗方面取得了较大发展,但其病死率一直居高不下。红细胞分布宽度(RDW)是反映红细胞大小差异性的一项参数,用所测红细胞体积大小的变异系数来表示,它反映红细胞体积的离散程度。近年来的一些研究发现,脓毒性休克患者RDW可能发生变化,并与其病情严重程度及预后具有一定的相关性,RDW可作为预后评估的一个新型预测因子[3]。本研究选择脓毒症患者为研究对象,检测RDW水平,以期通过RDW变化来判断脓毒性休克严重程度和预后。
1 资料与方法
1.1 一般资料 收集2014年3月—2015年9月昆明医科大学第一附属医院重症医学科收治的脓毒症患者105例,分为脓毒性休克组54例,脓毒症组51例,脓毒性休克组又按照患者在重症医学科住院期间的生存情况分为存活组和死亡组,其中存活组34例,死亡组20例。收集2014年3月—2015年9月昆明医科大学第一附属医院体检中心健康体检者作为健康对照组50例。本研究得到了昆明医科大学第一附属医院伦理委员会批准。患者或近亲属均签署了知情同意书。
1.2 诊断标准 脓毒血症和脓毒性休克符合《中国严重脓毒症/脓毒性休克治疗指南(2014)》的最新诊断标准[4]。
1.3 纳入和排除标准 纳入标准:年龄>18周岁的脓毒症/脓毒性休克患者。排除标准:(1)既往有血液系统疾病,或其他引起红细胞生成障碍的疾病(如叶酸与维生素B12缺乏性所致造血原料缺乏性疾病);(2)既往有心血管疾病患者(高血压、冠心病、心肌梗死、心力衰竭等);(3)既往有慢性肺部疾病;(4)恶性肿瘤患者;(5)妊娠期或哺乳期妇女;(6)有慢性肾病或慢性肾功能衰竭;(7)合并失血者。
1.4 方法 入院24 h内检测三组的RDW,在血常规检测同时测定 RDW。同时检测 C-反应蛋白(CRP),降钙素原(PCT),血乳酸(Lac),并完成对脓毒性休克患者的急性生理与慢性健康评分(APACHEⅡ)和序贯器官衰竭估计评分(SOFA);测定脓毒性休克患者入院1、3、5、7、10 d后的 RDW值;记录脓毒性休克患者在ICU住院期间的生存情况。RDW、CRP、PCT、Lac均由昆明医科大学第一附属医院检验科完成。
1.5 统计学方法 使用SPSS18.0统计学软件包进行统计学分析。计量资料采用x±s表示,两组比较采用t检验,多组比较为单因素方差分析;计数资料以频数或发生率表示,组间比较采用χ2检验;用ROC法检验各预测因子在预测死亡方面的作用。P<0.05为差异有统计学意义。
2 结果
2.1 一般资料 脓毒性休克组54例,男37例,女17例,年龄21~72岁,中位年龄45岁。脓毒性休克组又按照患者在住院期间的生存情况分为存活组和死亡组,存活组34例,其中男24例,女10例,年龄21~69岁,中位年龄(42±15.2)岁;死亡组20例,男13例,女7例,年龄26~72岁,中位年龄(47±17.1)岁。
脓毒症组51例,男35例,女16例,年龄22~69岁,中位年龄40岁。
昆明医科大学第一附属医院体检中心健康体检者作为健康对照组50例,男34例,女16例,年龄20~65岁,中位年龄38岁。
各组性别、年龄等一般资料比较差异无统计学意义(P>0.05),具有可比性。
2.2 各组 RDW、CRP、PCT和Lac值比较 与健康对照组相比,脓毒症组和脓毒性休克组入院24 h内 RDW、CRP、PCT和 Lac升高(P<0.05);且与脓毒症组相比,脓毒性休克组入院24 h内 RDW、CRP、PCT和 Lac也均升高(P<0.05)。见表1。
2.3 脓毒性休克患者死亡组和存活组RDW、CRP、PCT、Lac、APACHEⅡ评分和 SOFA评分比较 与死亡组相比,存活组RDW、CRP、APACHEⅡ评分和 SOFA评分降低(P<0.05),存活组患者PCT、Lac降低(P<0.05)。见表2。
2.4 脓毒性休克患者存活组与死亡组患者入院后1、3、5、7、10 d的 RDW 变化 与存活组患者相比,死亡组患者入院后 1、3、5、7、10 d的 RDW 升高(P<0.05)。见图1。
2.5 RDW与CRP、PCT、Lac及 APACHEⅡ评分和SOFA评分相关性分析 入院24 h内脓毒性休克组RDW与CRP、PCT、APACHEⅡ评分和SOFA评分成正相关性(r=0.836、0.683、0.589、0.727、0.311,P<0.05)。见图2。
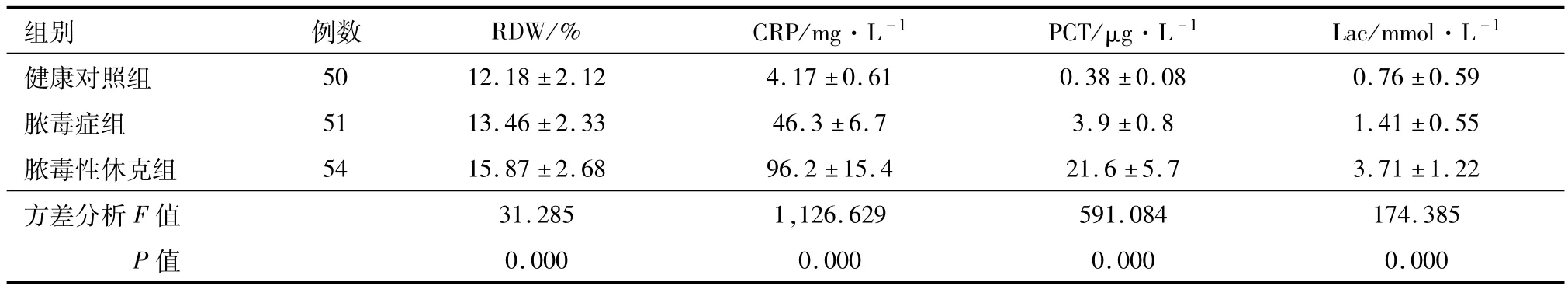
表1 三组RDW、CRP、PCT和Lac值比较/x±s
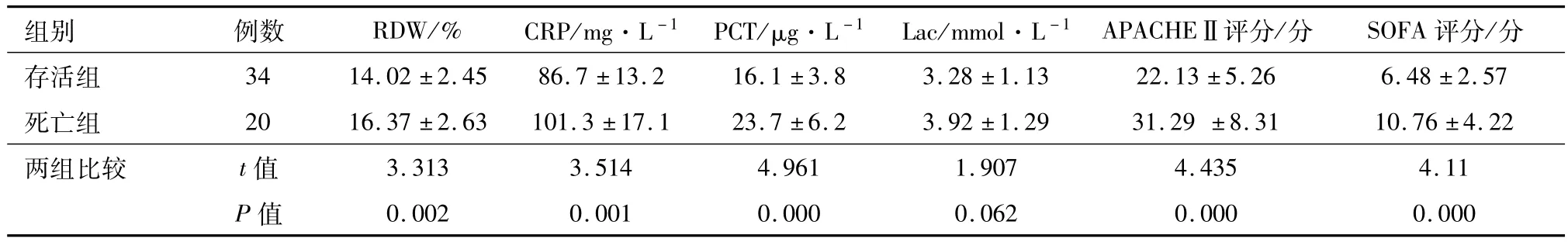
表2 脓毒性休克患者死亡组和存活组RDW、CRP、PCT、Lac、APACHEⅡ评分和SOFA评分比较/x±s
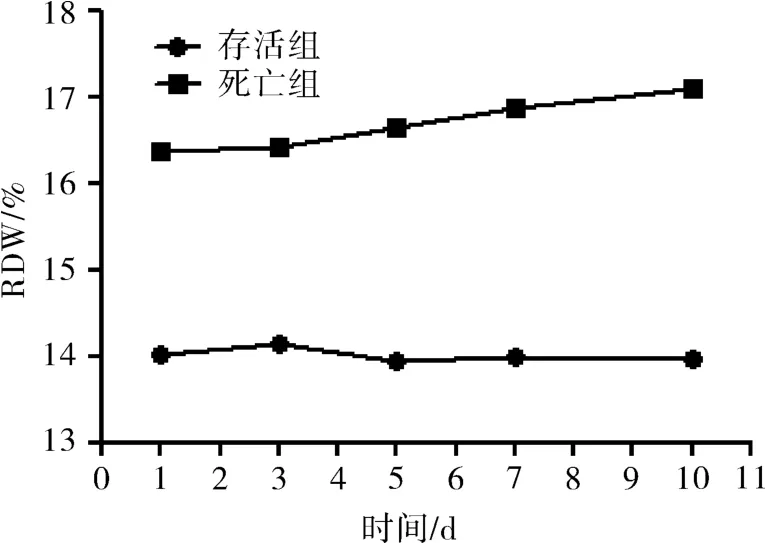
图1 存活组与死亡组患者入院后1、3、5、7、10 d的RDW变化
2.6 ROC分析 应用ROC曲线评价各个指标对脓毒性休克患者的预测效能,曲线下面积(AUC)表示预测死亡能力。结果显示:预测能力依次为:APACHEⅡ评分>RDW>SOFA>CRP>Lac>PCT。再将RDW分别与以上指标联合,结果显示:RDW与APACHEⅡ评分、SOFA评分联合后预测效能明显增加,且其敏感性与特异性都有一定程度增加。见表3。
3 讨论
脓毒性休克是机体全身炎性反应的严重阶段,由于病原微生物或(和)其产物激活了机体内的各种细胞应答和体液应答,使患者体内释放出大量炎性物质和内源性介质,并最终作用于机体各种组织、器官和系统,影响其灌注,导致组织或者细胞缺血缺氧、功能障碍、代谢紊乱和多器官功能衰竭[5-6]。RDW是反映红细胞体积异质性的参数,最常用于贫血的诊断和分析,但是研究发现RDW可能与重症医学科患者预后相关[7]。Hunziker等[8]等对74 784例患者入院RDW指标进行分析,发现RDW水平的升高与住院患者死亡率呈现一定程度的正相关性,出现这种现象的原因可能是与重症感染相关。Sadaka等[9]对进一步对RDW与脓毒性休克预后关系进行研究的结果证实RDW的高水平与脓毒性休克患者的住院病死率呈正相关,其对脓毒性休克患者的死亡预测效能甚至好于传统的APACHEⅡ评分和SOFA评分。
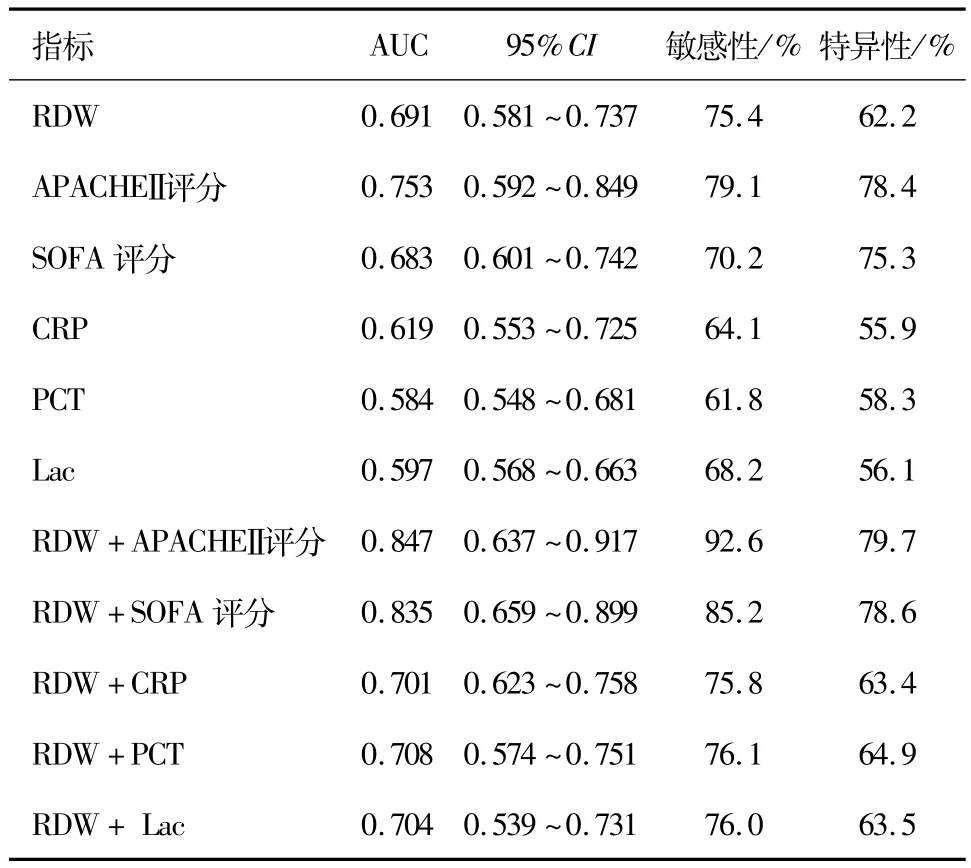
表3 脓毒性休克患者死亡预测分析
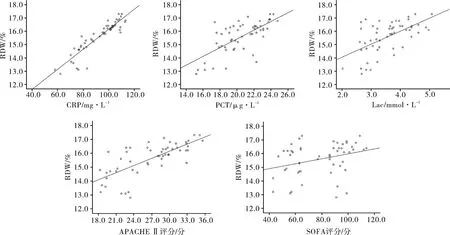
图2 RDW与CRP、PCT、Lac及 APACHEⅡ评分和SOFA评分相关性
研究结果显示RDW在脓毒症患者有显着升高,这可能脓毒症患者体内大量炎症因子抑制促红细胞生成素介导的红细胞成熟、降低铁利用率及干预骨髓中红细胞前体成熟有关[10-11]。
本研究进行了组间比较,结果显示与脓毒症组和健康对照组相比,脓毒性休克组入院24 h内RDW、CRP、PCT和 Lac升高(P<0.05),提示 RDW可能与脓毒性休克常用指标CRP、PCT和Lac类似,是脓毒性休克的指标性物质。在脓毒性休克患者中,与存活组相比,死亡组入院后 1、3、5、7、10 d与存活组相比RDW升高(P<0.05),提示RDW水平升高可能预示脓毒性休克患者预后不良。在脓毒性休克患者 RDW与 CRP、PCT、Lac、APACHEⅡ评分和SOFA评分的相关性分析中,入院24 h内脓毒性休克组RDW与上述指标均成正相关性,(P<0.05),提示RDW变化程度可能与脓毒性休克相关,具有预测脓毒性休克患者病情严重程度的能力。Kim等[12]对脓毒血症或脓毒性休克病人的临床资料也同样证实RDW对患者死亡的显着性预测作用。
本研究还应用ROC曲线评价各个指标对脓毒性休克患者的预测效能,结果显示:预测能力依次为:APACHEⅡ评分 >RDW>SOFA>CRP>Lac>PCT。再将RDW分别与以上指标联合,结果显示:RDW与APACHEⅡ评分、SOFA评分联合后预测效能明显增加,且其敏感性与特异性都有一定程度增加。这一结果同样与陈子唏等[13]的研究相符合,其研究结果认为在脓毒性休克患者中APACHEⅡ评分联合RDW能带来更大的预测作用。
总之,RDW水平升高可能提示脓毒症和脓毒性休克患者预后不良,对预测脓毒症和脓毒性休克病情与预后有一定的价值。但是本研究样本量偏少,对病例未进行长期追踪观察,对脓毒症和脓毒性休克发生后RDW升高变化的机制未进行深入研究,所以下一步还需要多中心合作、增加样本量,完善相关基础研究,以深入研究RDW和脓毒症及脓毒性休克的关系。
[1] VAZQUEZ-GUILLAMET C,SCOLARI M,ZILBERBERG MD,et al.Using the number needed to treat to assess appropriate antimicrobial therapy as a determinant of outcome in severe sepsis and septic shock[J].Critical Care Medicine,2014,42(11):2342-2349.
[2] 曾玲.新生儿感染性休克与新生儿疾病危重病例评分及多脏器功能损害间的关系[J].安徽医药,2016,20(3):529-530.
[3] DHOORIA S,AGARWAL R."Early goal-directed therapy"versus"Early"and"goal-directed"therapy for severe sepsis and septic shock:Time to rationalize[J].Lung India,2015,32(5):521-523.
[4] 中华医学会重症医学分会.中国严重脓毒症/脓毒性休克治疗指南(2014)[J].中华内科杂志,2015,54(6):557-581.
[5] TIDJANE N,HACHEM A,ZAID Y,et al.A primary role for kinin B1 receptor in inflammation,organ damage,and lethal thrombosis in a rat model of septic shock in diabetes[J].Eur J Inflamm,2015,13(1):40-52.
[6] RAMBAUD J,GUELLEC I,LÉGER P L,et al.Venoarterial extracorporeal membrane oxygenation support for neonatal and pediatric refractory septic shock[J].Indian Journal of Critical Care Medicine,2015,19(10):600.
[7] JIA H,LI H,ZHANG Y,et al.Association between red blood cell distribution width(RDW)and carotid artery atherosclerosis(CAS)in patients with primary ischemic stroke[J].Arch Gerontol Geriatr,2015,61(1):72-75.
[8] HUNZIKER S,STEVENS J,HOWELL MD.Red cell distribution width and mortality in newly hospitalized patients[J].Am JMed,2012,125(3):283-291.
[9] SADAKA F,O′BRIEN J,PRAKASH S.Red cell distribution width and outcome in patients with septic shock[J].J Intensive Care Med,2013,28(5):307-313.
[10]PIERCE CN,LARSON DF.Inflammatory cytokine inhibition of erythropoiesis in patients implanted with a mechanical circulatory assist device[J].Perfusion,2005,20(2):83-90.
[11]JO YH,KIM K,LEE JH,et al.Red cell distribution width is a prognostic factor in severe sepsis and septic shock[J].Am J Emerg Med,2013,31(3):545-548.
[12]KIM CH,PARK JT,KIM EJ,et al.An increase in red blood cell distribution width from baseline predicts mortality in patients with severe sepsis or septic shock[J].Crit Care,2013,17(6):R282.
[13]陈子唏,许国根,王弋,等.红细胞分布宽度对感染性休克患者预后的预测价值[J].中华全科医学,2014,12(2):201-203,封3.



