姚越,杜北珏
在胸部外伤中,肋骨骨折较为常见[1],确诊肋骨骨折无论对于临床治疗还是司法鉴定都具有十分重要的意义。多层螺旋CT (multislice spiral computed tomography,MSCT)以其较高的时间分辨力以及三维重建技术对于肋骨骨折的诊断有着独特的优势。然而,在实际工作中笔者发现部分肋骨骨折在急诊MSCT检查中并不能及时或准确显示,容易造成漏诊或误诊。本文回顾分析因肋骨骨折在3 d内67例行急诊MSCT检查的影像资料,与4周左右复查的MSCT影像资料作对比,探讨肋骨骨折急诊MSCT检查的优势及限度。
1 资料与方法
1.1 一般资料研究对象为2014年10月至2016年7月安徽省第二人民医院收治的急诊肋骨骨折病例67例,其中男48例,女19例,年龄范围为17~83岁,年龄为(48.10±13.56)岁。所有入组病例均于创伤后3 d内行肋骨MSCT检查,并于4周左右进行复查。复查期间均无再损伤。肋骨骨折分为完全性肋骨骨折及非完全性肋骨骨折[2]。完全性肋骨骨折是指骨折线贯穿肋骨皮质;不完全性骨折是指相应部位有明确或可疑的外伤史且一侧皮质断裂、凹陷或隆起。本研究符合《世界医学协会赫尔辛基宣言》相关要求。
1.2 检查方法采用Philips Brilliance 64排螺旋CT机,病人取仰卧位,脚先进,上臂上举过头,叮嘱病人屏气完成扫描。常规轴位扫描,扫描范围由锁骨上至胸廓下缘。采用螺旋扫描方式,管电压120 kV,电流250 mA,常规扫描层厚5 mm,层间距5 mm,重建层厚1 mm,重建间隔1 mm,矩阵512×512,行标准算法、骨算法。
1.3 图像处理及分析由2名CT室高年资医师采用双盲法分别对67例骨折病例的影像学表现进行分析,存在不同意见时共同协商而定。将急诊MSCT检查重建后的薄层数据传至CT工作站进行图像后处理。67例资料以MSCT常规横轴位图像为基础,并结合容积再现(volume rendering,VR)、多平面重建(multiple planar reconstruction,MPR)、曲面重建(curved planar reconstruction,CPR)、最大密度投影(maximum intensity projection,MIP)等后处理方法综合分析,记录骨折数量、骨折类型及骨折位置。另将4周左右复查的MSCT重建后的薄层数据传至CT工作站进行图像后处理。图像处理及分析方法同急诊MSCT检查,同样记录骨折数量、骨折类型及骨折位置。
1.4 统计学方法应用SPSS 17.0 软件,比较急诊MSCT与复查MSCT检查结果的差异,采用Wilcoxon配对符号秩和检验进行数据分析,以P<0.05为差异有统计学意义。
2 结果
2.1 急诊MSCT与复查MSCT诊断结果分析67例病人在急诊MSCT共检出肋骨骨折291处,其中完全性骨折187处,不完全性骨折104处。骨折位于肋骨前段77处,腋段116处,后段98处。复查MSCT共检出肋骨骨折334处,其中完全性骨折203处,不完全性肋骨骨折131处。骨折位于肋骨前段101处,腋段127处,后段106处。
2.2 急诊和复查结果比较急诊MSCT与复查MSCT两次检查中结果不一致者为31例共43处骨折,不一致率为46.27%(31/67)。31例43处不一致处中,29例40处为急诊MSCT少诊断骨折的漏诊,典型病例1(男性,48岁)的影像图见图1~6;而有2例3处为急诊MSCT多诊断骨折的误诊。
以复查MSCT为标准,则急诊MSCT对肋骨的检出率为87.12%(291/334)。采用Wilcoxon配对秩和检验比较肋骨骨折总数、完全性骨折、不完全性骨折的2次诊断结果,均差异有统计学意义(Z=-4.35、-2.94、-3.63,P=0.000、0.003、0.000),见表1。
3 讨论
常规X线胸片密度分辨率低,且为胸部组织前后重叠的影像,同时受投照角度、投照条件等因素影响,因而容易造成肋骨骨折的漏诊和误诊。特别是对于不完全性骨折、骨折断端错位不明显的完全性骨折以及位于肋骨前端、膈下后肋的骨折,常规X线胸片不易显示[3]。MSCT密度分辨率高,有利于细微病变的观察,且MSCT具有强大的图像后处理技术,可以进行多方位、多角度、多平面和旋转观察,大大提高了外伤性骨折的诊断准确性,成为诊断外伤性肋骨骨折的一个重要检查手段[4]。同时,MSCT还具有扫描速度快的特点,大大减少了扫描过程中由于病人呼吸及疼痛等因素引起的移位伪影[5]。因此,非常适用于急诊外伤病人肋骨骨折的诊断。本文以复查MSCT为标准,急诊MSCT对肋骨骨折的检出率为87.12%,稍低于闫玉红等[6]得出的99.2%的研究结果,可能原因是本组资料样本量较少。

图1 病例1急诊MSCT检查轴位像示右侧第2肋前段未见明显异常图2 病例1急诊MSCT检查MPR像示右侧第2肋前段未见明显异常
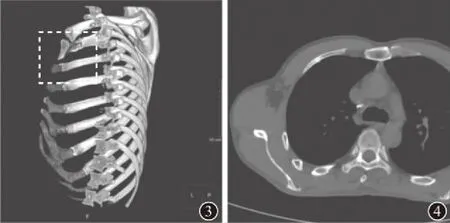
图3 病例1急诊MSCT检查VR像示右侧第2肋前段未见明显异常 图4 病例1在4周左右复查MSCT时轴位像示右侧第2前肋可见斑片状高密度骨痂影
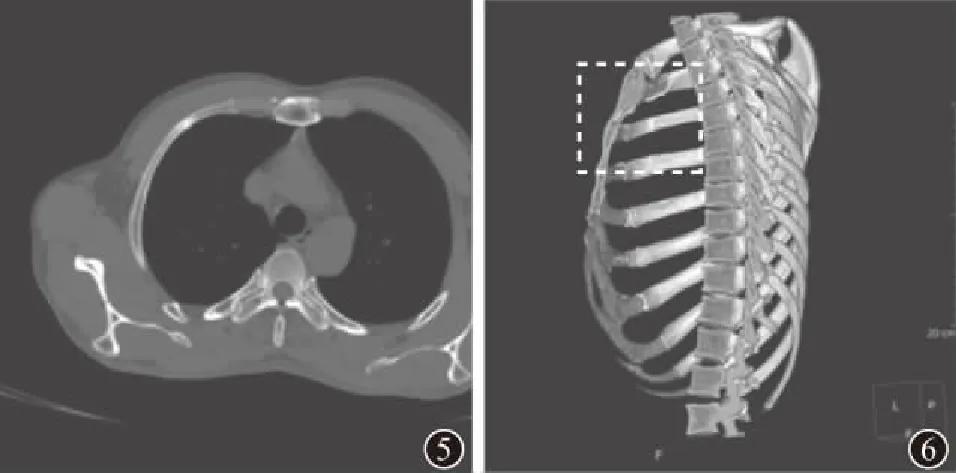
图5 病例1在4周左右复查MSCT时的MPR像示右侧第2前肋可见斑片状高密度骨痂影 图6 病例1在4周左右复查MSCT时的VR像示右侧第2前肋骨皮质欠规整,可见线状突起
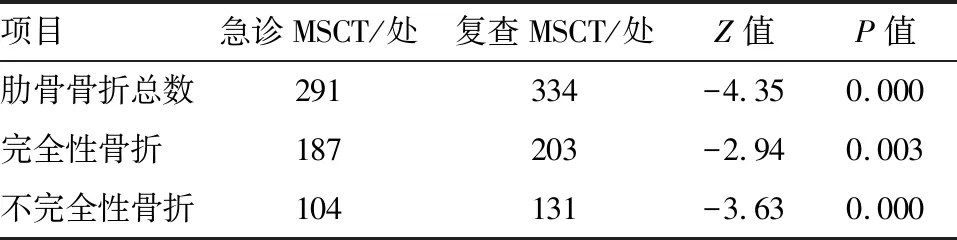
项目急诊MSCT/处复查MSCT/处Z值P值肋骨骨折总数291334-4.350.000完全性骨折187203-2.940.003不完全性骨折104131-3.630.000
本文中急诊MSCT诊断肋骨骨折291处,复查MSCT诊断肋骨骨折334处,两次诊断结果不一致且差异有统计学意义(均P<0.05)。其中急诊MSCT漏诊的40处骨折中有37处经两位高年资医生反复比对后,包括薄层常规周围及各种三维重建技术观察,亦未在急诊MSCT上发现明显骨折征象,但在复查MSCT却能明显诊断为骨折。除了扫描技术、后处理操作以及病人呼吸运动等外在影响因素[7]外,分析主要原因如下:(1)急诊MSCT检查时骨折断端尚无分离或错位,极其细微,超过MSCT的空间分辨率所能显示的限度。随着时间推移,因呼吸运动等原因使骨折断端稍有分离,骨折断端的骨吸收也会使骨折线更加明显,当复查时达到MSCT可分辨的程度方可显示。(2)骨折的愈合过程分为肉芽修复期、原始骨痂形成期、成熟骨板期及塑性期[8]。骨折发生之初,骨折端会有出血及血肿包裹,使得骨折端显示模糊不清,这时候处于肉芽修复期,且并未形成MSCT可显影的高密度骨痂,这一阶段将持续大约2~3周。骨折后7~10 d,骨折后的新骨开始形成,骨折区损伤细胞刺激细胞增生形成骨痂,4周开始,断端新生骨逐渐增多,内外骨痂与桥梁和连接骨痂融合,进入原始骨痂形成期,高密度的骨痂大大提高了MSCT对肋骨骨折的诊断。
完全性骨折急诊MSCT及复查MSCT两次诊断结果不一致为16处,不完全性骨折不一致为27处,不完全性骨折前后诊断不一致者较完全性骨折多,考虑原因就是因为不完全性骨折的断端多且较完全性骨折细微,常常超过了MSCT空间分辨率的极限,极易被骨折初期的血肿所掩盖。
笔者发现虽然肋骨骨折多发生于腋段和后段,少发生于前段,但是急诊MSCT检查时位于前段的骨折漏诊却较后两者多。本文中急诊MSCT与复查MSCT结果不一致者位于前段者为24处,远多于腋段的11处及后段的8处。考虑是由肋骨自身解剖因素造成的,肋骨前段与肋软骨连接,此处结构不规则且肋骨较薄较扁平,缺乏对比,往往造成漏诊。复查MSCT时高密度骨痂的形成与正常的肋骨骨组织形成明显的密度差,可以解决肋骨前段骨折漏诊这个问题。
本文中急诊MSCT误诊的2例共3处骨折均为65岁以上骨质疏松的老年病人。骨质疏松的X线或CT表现主要是骨密度减低,骨小梁减少、间距增宽,骨皮质变薄,皮质内哈佛管扩大显现的皮质内隧道征等[9-10]。当增宽的骨小梁间距与变薄的骨皮质相连时则有可能会被误当作细微的骨折线从而误诊为骨折。而复查MSCT时,此影像表现若仍然存在,而无任何变化,则可以排除骨折。
本次研究尚存在不足之处。首先,复查MSCT势必增加病人所受的辐射剂量,如何在不影响影像诊断的同时尽量降低复查MSCT的辐射剂量,将有待于我们进一步做更深入研究;其次,由于样本量尚不够大,本次研究暂未发现急诊MSCT与复查MSCT两次检查结果的差异在病人性别、年龄等分类上有何规律。下一步预期增加样本量进行研究,以探讨哪些病人复查MSCT会发现更多的肋骨骨折,从而指导临床对这些病人进行选择性复查。
综上所述,MSCT因其强大的后处理技术能快速、直观、清楚地显示骨折部位[11],已经成为肋骨骨折诊断的重要手段。然而急诊MSCT对肋骨诊断存在着一定的限度,为提高诊断准确性、有效指导临床治疗、防止医疗纠纷,肋骨骨折病人复查MSCT是非常有必要的。



