张磊,钱辰肖,罗国君
脑卒中(stroke)因其高发病率、高病死率、高致残率而备受国内外学者的关注。我国卒中的发病率为1 596/10 万人,新增卒中病人为1 643/10 万人,且每年以8.1%的速度递增;年病死率为0.12%,在存活的病人中超过65%留下了不同程度的残疾[1]。其中急性缺血性脑卒中(acute ischemic stroke,AIS)占脑卒中病人的69.6%~70.8%[2]。
经静脉药物溶栓治疗是AIS 病人救治一种十分有效且相对安全的治疗方法[3]。1995年美国国立神经疾病与卒中研究所(national institute of neurological disorders and stroke,NINDS)研究首次证实了符合适应证的AIS 病人在发病3 h 内静脉注射重组组织型纤溶酶原激活剂(recombinant tissue plasminogen activator,rt-PA)溶栓的有效性和安全性[4]。2008年欧洲急性卒中协作研究(European cooperative acute stroke study,ECASS)-Ⅲ将AIS 的溶栓治疗时间窗扩展至发病后4.5 h 内[5]。因其可显着改善急性缺血性卒中的预后而被卒中相关治疗所推荐[6]。
然而,即便在时间窗内被给予rt-PA 治疗,仍有相当一部分病人遗留中至重度残疾,甚至部分病人出现死亡。可能导致静脉溶栓后不良预后的因素有很多,目前仍存在许多争议。如能在接诊时及早识别这些因素并加以干预,就有可能改善这部分病人的预后,具有一定的现实意义。
1 资料与方法
1.1 一般资料连续纳入2016 年1 月至2019 年1月在上海第六人民医院金山分院神经内科进行单纯静脉溶栓治疗的急性缺血性脑卒中病人。纳入的标准符合《中国急性缺血性脑卒中诊治指南(2018 版)》[6];排除标准:存在静脉溶栓治疗的禁忌证;经静脉溶栓后接受动脉桥接机械取栓的病人;随访不合作的病人。
静脉溶栓治疗均应用勃林格殷格翰公司生产的阿替普酶(rt-PA),按照指南规定的剂量为0.9 mg/kg,最大剂量90 mg,具体用法为:首剂总剂量的10%剂量予以静脉注射(1 min),剩余90%剂量60 min内微泵注射。静脉溶栓过程中对血压过高(收缩压>185 mmHg,舒张压>110 mmHg)的病人给予以乌拉地尔微泵降压,使收缩压维持于140~180 mmHg。24 h内不予以抗血小板药物治疗。
1.2 研究方法
1.2.1 一般资料收集 使用统一的调查表收集这些溶栓病人的基本资料,包括:年龄、性别、体质量指数、与卒中相关的既往病史(包括吸烟史、饮酒史、高血压、糖尿病、脂代谢紊乱、冠心病、房颤、既往卒中史、抗血小板药物应用史)、有无合并肺炎、有无颅内出血、有无颅外出血、发病至静脉溶栓时间(OTT)、到院至静脉溶栓时间(DNT)、溶栓前血糖、血压、血小板计数及中风严重程度评估量表(美国国立卫生研究院卒中量表,NIHSS)评分等。其中,颅内出血指溶栓后24 h头颅CT发现颅内出血病灶,如无出血进一步观察1周复查头颅CT,如有出血仍定义为有颅内出血。颅外出血指溶栓后24~48 h内的非颅内部位的出血,包括但不限于舌、牙龈、躯体皮肤黏膜、软组织损伤等处的出血。
本研究共入组116例在上海市第六人民医院金山分院行rt-PA静脉溶栓的急性缺血性脑卒中病人,其中去除24 h内自动出院2例,1 d内转院1例,信息登记不全1 例,纳入最终研究共112 例。其中,男66例(58.93%),女46 例(41.07%);年龄范围38~92 岁,年龄(69.33±10.20)岁。本研究经上海市第六人民医院金山分院伦理委员会批准(jszxyy201901),所有病人或其近亲属均签署知情同意书。
1.2.2 分组 在溶栓后90 d 对所有病人进行改良Rankin 量表(modified Rankin Scale,mRS)评分,以对病人发病后的日常生活能力进行评估,将0~2 分定义为预后良好组,3~5 分定义为预后不良,死亡定义为6分一并归入预后不良组。
1.3 观察指标对各组完成测评后,将统计表汇总,进行统计分析。
1.4 统计学方法应用SPSS 25.0 统计软件进行分析。对计数资料以例(%)表示,组间差异分析进行χ2检验,不能满足χ2检验的条件时,采用Fisher确切概率法,计算P值;计量资料中符合正态分布的采用t检验,以表示,不符合正态分布的或方差齐性差的样本间差异应用Mann-WhitneyU非参数检验,以M(P25,P75)表示;采用二元logistic 回归分析不良预后的影响因素,分别将单因素分析中P<0.1 的因素纳入回归模型,得到比值比(OR)和95%CI,计算P值。检验水准α=0.05。
2 结果
2.1 影响溶栓后90 d 预后的单因素分析按照溶栓后90 d 病人的mRS 评分,分为预后不良组及预后良好组。发现预后良好75 例(66.96%),预后不良37 例(33.04%)。两组在年龄、性别、糖尿病史、冠心病史、房颤史、合并卒中后肺炎、有颅内出血、DNT、溶栓前NIHSS 评分等方面差异有统计学意义。而两组间基线收缩压、基线舒张压、基线血糖、血小板数值等差异无统计学意义(P>0.1)。见表1。
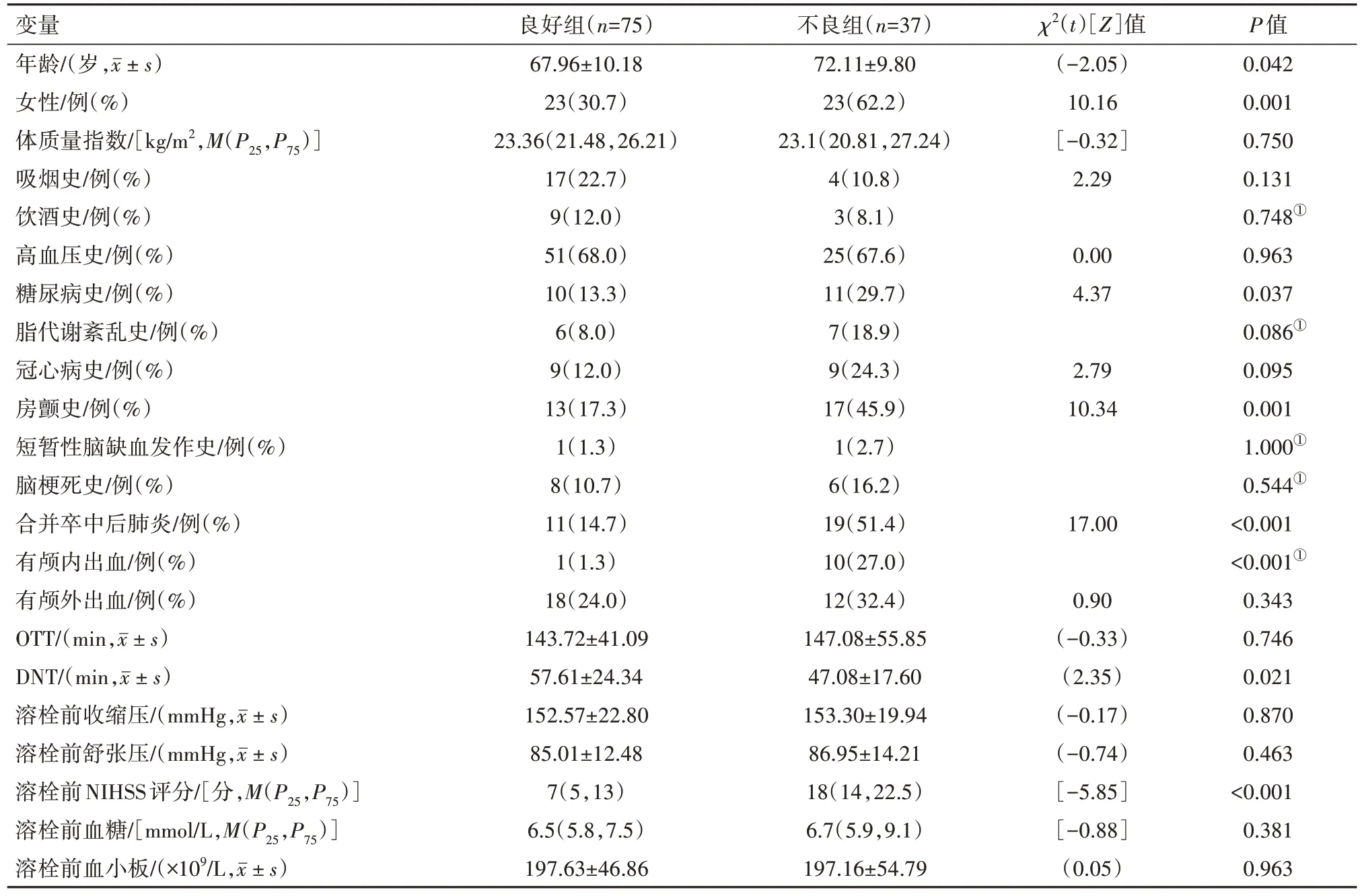
表1 急性缺血性脑卒中病人112例影响溶栓后90 d预后的单因素分析
2.2 影响溶栓后90 d 预后的多因素二元logistic 回归分析将单因素分析中有P<0.1 的因素(包括:年龄、女性、糖尿病史、冠心病史、房颤史、合并卒中后肺炎、有颅内出血、DNT、溶栓前NIHSS评分)作为自变量,以是否预后良好(赋值:预后良好=0,预后不良=1)为应变量,纳入二元logistic 回归分析方程,进而判断静脉溶栓后预后不良的独立影响因素。
结果显示,有颅内出血转化(OR=11.314,95%CI:1.033~123.96,P<0.05)及较高的溶栓前NIHSS 评分(OR=1.171,95%CI:1.073~1.278,P<0.05)与静脉溶栓后90 d 预后不良呈正相关(P<0.05)。见表2。

表2 影响溶栓后90 d预后的多因素logistic回归分析
3 讨论
经静脉药物溶栓治疗是AIS 病人救治一种十分有效且相对安全的治疗方法,阿替普酶是目前唯一被推荐的一线药物[6-7],然而在实际的临床工作中我们发现,有相当一部分AIS病人在时间窗内给予rt-PA静脉溶栓治疗仍未能获得良好的预后。影响静脉溶栓后不良预后的因素有许多,在本研究中,我们发现有颅内出血转化及较高的溶栓前NIHSS 评分是病人90 d预后不良的独立危险因素。
静脉溶栓治疗会增加颅内出血转化,尤其是有症状脑出血的发生率[8],后者指CT 显示有明显占位效应,梗死灶内时有可见的,在时间顺序上与临床表现恶化密切相关的出血[9]。静脉溶栓造成的脑出血是静脉溶栓的最危险并发症,会进一步加重病人脑组织损伤[10-12],影响病人的预后。有报道显示,缺血性卒中病人溶栓后有症状脑出血发生率为2.4%~7.9%,其病死率为50%~80%,严重残疾或死亡发生率90%[13]。本研究发现有颅内出血转化(OR=11.314,95%CI:1.033~123.96,P<0.05)与静脉溶栓后90 d 预后不良呈正相关,提示颅内出血转化是不良预后的独立影响因子,也证实了如上论述。
NIHSS是用来评价卒中病人神经功能缺损严重程度的量表工具,不仅能反映卒中严重程度,也是决定卒中预后的重要预测因素[14]。研究表明,静脉溶栓使轻度卒中(NIHSS≤8分)病人的神经功能改善更明显,良好的比例增高更多,而针对重度卒中(NIHSS≥16分)病人良好的比例增高显着减少[15]。这与重度卒中病人的核心梗死区往往范围更大,血管再通产生神经功能恢复的效应更低或重度卒中病人的血管闭塞在大血管,闭塞程度重,不易再通等因素有关。同时,溶栓前过高的NIHSS 也大大增加了溶栓后出血的风险,导致不良预后比率的增加。蒋海飞等[16]研究表明,溶栓前NIHSS 评分>20 分者溶栓后出血的发生率明显高于溶栓前NIHSS 评分≤5分者。本研究发现预后不良组的基线NIHSS 评分为18 分(14~22.5 分),远高于预后良好组的7 分(5~13 分),通过多因素logistic 回归分析,也证实更高的溶栓前NIHHS评分是不良预后的独立影响因子。
部分研究发现,高龄、高基线血糖水平、高基线纤维蛋白原、低血尿酸水平等与rt-PA静脉溶栓不良预后也密切相关[17-19]。本研究中,单因素分析预后不良组与预后良好组在年龄、性别、糖尿病史、冠心病史、房颤史、合并卒中后肺炎等方面差异有统计学意义,但多因素回归分析差异无统计学意义,考虑可能与样本量偏少造成的偏倚等因素有关。张磊等[15]通过分析病人静脉溶栓后血压变异性参数,发现早期血压及部分血压变异性参数与不良转归密切相关,张玉敏等[20]通过分析不同TOAST 分型急性脑梗死行阿替普酶静脉溶栓治疗后的神经功能缺损程度,发现不同TOAST 分型与预后密切相关。提示影响静脉溶栓病人预后的因素较多,目前仍有未知的潜在性因素有待于进一步研究证实。
本研究尚有一些局限性,如:本研究是单中心研究;未纳入部分实验室检测指标;未对卒中病因及不同分型与转归的关系进行比较分析等。



