李 科,骆弟欢,梁 潇,刘书明,喻 田
(1. 遵义医学院附属口腔医院 麻醉科,贵州 遵义 563099; 2. 遵义医学院附属医院 麻醉科,贵州 遵义 563099)
临床经验交流
盐酸纳布啡用于口腔颌面部骨折术后镇痛的临床观察
李 科1,骆弟欢1,梁 潇2,刘书明1,喻 田2
(1. 遵义医学院附属口腔医院 麻醉科,贵州 遵义 563099; 2. 遵义医学院附属医院 麻醉科,贵州 遵义 563099)
目的 观察盐酸纳布啡用于口腔颌面部骨折术后自控静脉镇痛(PCIA)的效果和安全性。方法 选择120例择期行口腔颌面部骨折切开复位内固定的患者,随机分为纳布啡组(N组)、舒芬太尼组(S组)、舒芬太尼联合纳布啡组(SN组),术后均接受自控静脉镇痛治疗,每组40例。N组镇痛配方为:盐酸纳布啡注射液2 mg/kg+昂丹司琼8 mg+0.9%氯化钠注射液至100 mL;S组为枸橼酸舒芬太尼注射液2 mg/kg,余同N组;SN组为盐酸纳布啡注射液1 mg/kg+枸橼酸舒芬太尼注射液1 mg/kg,余同N组。观察患者术后 2、4、8、12、24、48 h各时点疼痛视觉模拟评分(visual analogue scale,VAS)、Ramsay镇静评分( Ramsay sedation score,RSS )、患者满意度、恶心呕吐等不良反应的发生率。结果 3组配方均能为患者提供良好的术后镇痛,3组患者VAS 评分、RSS评分,差异无统计学意义。N组及SN组患者术后的总体满意度显着优于S组(P<0.05) ,且恶心呕吐等不良反应更少。N组与SN组各项指标差异无统计学意义(P>0.05)。结论 纳布啡以及纳布啡联合舒芬太尼用于口腔颌面部骨折 PCIA ,镇痛效果确切、恶心呕吐等发生率低、患者满意度高,值得临床推广。
纳布啡;舒芬太尼;颌面部;骨折;患者自控静脉镇痛
随着交通的不断发达,车祸所致的口腔颌面部骨折越发多见。口腔颌面部骨折术后疼痛剧烈,术后良好的镇痛十分重要。然而颌面部骨折术后可能存在上呼吸道解剖结构的改变以及病理性改变,传统阿片类药物所致的呼吸抑制、恶心呕吐、镇静过度等不良反应,都可能严重影响到颌面部骨折患者术后的恢复和围术期安全。纳布啡为阿片受体混合激动-拮抗剂,由于部分拮抗μ受体,故其恶心呕吐、嗜睡、 躁动、皮肤瘙痒等不良反应的发生率较低。纳布啡是否可以安全、有效的应用于口腔颌面部骨折PCIA,本文进行了观察研究,现报道如下。
1 资料与方法
1.1 一般资料 选择2016年6~12月遵义医学院附属口腔医院,口腔颌面部骨折择期行切开复位内固定手术患者120例,ASA 分级Ⅰ~Ⅱ级,年龄16~68岁,体重39~75 kg。其中下颌骨骨折54例,上颌骨骨折42例,上、下颌复合骨折24例。纳入标准:手术时间≦3 h,出血量少于400 mL,无其它脏器复合伤、无精神系统疾病、无吸毒史。排除标准: 有颅脑外伤,胸腹联合伤的患者,对阿片类药物过敏,肝肾功能异常,严重心、肺疾病者。术后镇痛前,充分告知患者研究方案及可能发生的并发症、不告知患者具体镇痛分组并签署同意书。本研究通过医院医学伦理委员会批准。将患者随机分为纳布啡组(N组)、舒芬太尼组(S组)、舒芬太尼联合纳布啡组(SN组) ,术后均接受 PCIA 治疗,每组40例。
1.2 麻醉方法 所有患者均采用静吸复合全身麻醉,术前30 min静脉注射盐酸戊乙奎醚0.01 mg/kg,入室后开放静脉通道,Philips MP50监护仪常规监测。麻醉诱导:咪唑安定 0.04 mg/kg,芬太尼2 μg/kg,米库氯胺0.2 mg/kg,中长链丙泊酚2 mg/kg。气管插管后接Drager plus XL麻醉机,间歇正压通气(IPPV)模式控制呼吸。麻醉维持:中长链丙泊酚4~6 mg/(kg·h),瑞芬太尼4~8 μg(kg·h),米库氯胺0.3~0.5 mg/(kg·h),地氟烷5%~8%,手术结束前20 min 静脉给予舒芬太尼 0.2 μg/kg,术毕接镇痛泵送恢复室,待自主呼吸恢复、潮气量大于6 mL/kg、且意识恢复、吞咽及呛咳反射恢复、口腔无出血后拔出气管插管,送返病房。
1.3 静脉自控镇痛方法 术毕接镇痛泵(珠海福尼亚100 mL)。配置方法,N组:盐酸纳布啡注射液2 mg/kg(宜昌人福药业有限责任公司,批号 1150502 )+昂丹司琼8 mg +0.9%氯化钠注射液至100 mL[1]。S组:枸橼酸舒芬太尼注射液2 mg/kg(宜昌人福药业有限责任公司,批号1150301)+昂丹司琼8mg +0.9%氯化钠注射液至100 mL。SN组:盐酸纳布啡注射液1 mg/kg+枸橼酸舒芬太尼注射液1 mg/kg+昂丹司琼8 mg+0.9%氯化钠注射液至100 mL[2]。背景输注速度均为2 mL/h,自控输注量每次2 mL,锁定时间15 min。
1.4 观察指标 为确保结果的客观性,本实验采用双盲法。在患者不知道镇痛配方的前提下,由两名不明分组的医生共同进行观察和记录。观察指标包括:术后2、4、8、12、24、48 h各时间点VAS评分和RSS评分,患者总体满意度及恶心呕吐等不良反应发生情况。
VAS评分:将疼痛程度用0~10分表示,0分为无痛,10分为最痛。RSS评分:1分为焦躁不安;2分为安静合作;3分为嗜睡,对指令反应敏捷;4分为浅睡眠状态,但可迅速唤醒;5分为睡眠状态,对刺激反应迟钝;6分为深睡状态,呼唤不醒。不良反应:包括头晕、头痛、恶心、呕吐、出汗、口干、呼吸抑制、皮肤瘙痒、尿潴留等。镇痛满意度:患者对术后镇痛总体满意度,优、良均认为满意,一般及差认为不满意。
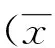
2 结果
2.1 各组患者一般情况 各组患者年龄、体质量、手术时间、出血量等一般情况比较差异无统计学意义 (P>0.05,见表1)。
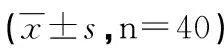
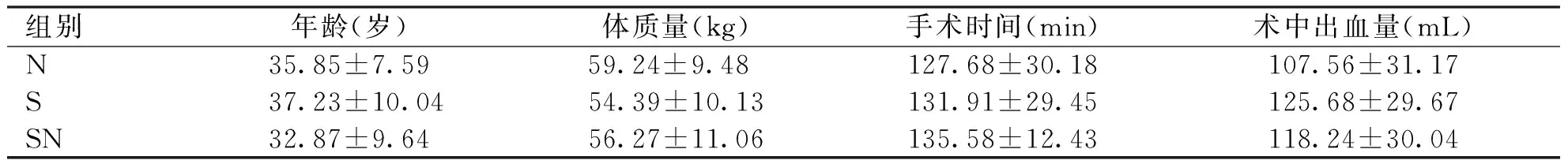
组别年龄(岁)体质量(kg)手术时间(min)术中出血量(mL)N35.85±7.5959.24±9.48 127.68±30.18107.56±31.17S37.23±10.0454.39±10.13131.91±29.45125.68±29.67SN32.87±9.6456.27±11.06135.58±12.43118.24±30.04
2.2 术后镇痛及镇静效果 在整个观察期内,3组患者VAS评分及RSS评分差异无统计学意义,均显示有良好的镇痛、镇静效果(P>0.05,见表2)。
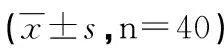
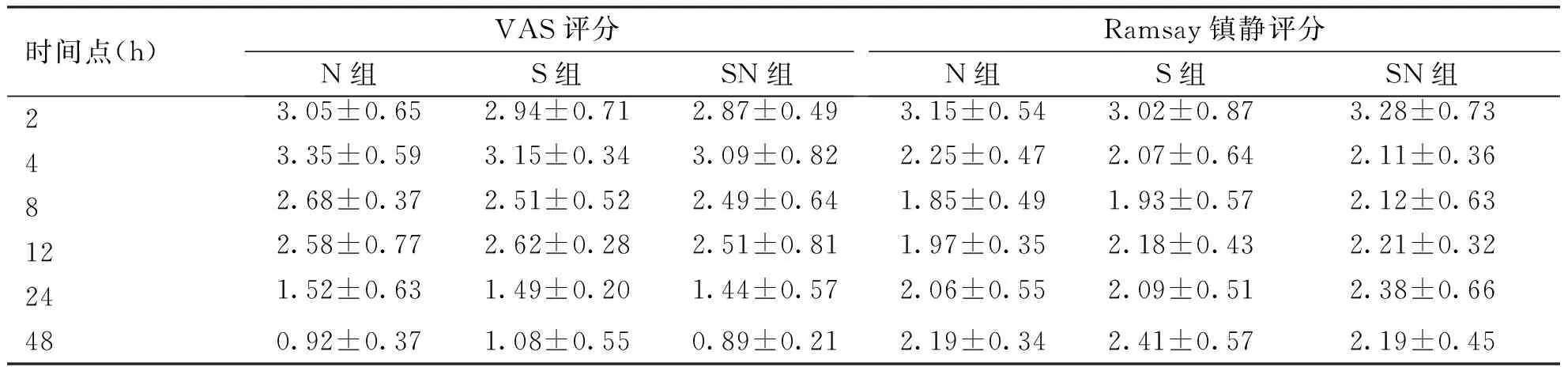
时间点(h)VAS评分N组S组SN组Ramsay镇静评分N组S组SN组23.05±0.652.94±0.712.87±0.493.15±0.543.02±0.873.28±0.7343.35±0.593.15±0.343.09±0.822.25±0.472.07±0.642.11±0.3682.68±0.372.51±0.522.49±0.641.85±0.491.93±0.572.12±0.63122.58±0.772.62±0.282.51±0.811.97±0.352.18±0.432.21±0.32241.52±0.631.49±0.201.44±0.572.06±0.552.09±0.512.38±0.66480.92±0.371.08±0.550.89±0.212.19±0.342.41±0.572.19±0.45
2.3 不良反应发生情况 恶心、呕吐、尿潴留、呼吸抑制及皮肤瘙痒的发生率在N组及SN组明显低于S组(P<0.05),N组与SN组比较差异无统计学意义(P>0.05,见表3)。
表3 3组患者术后不良反应发生情况比较[例(%),n=40]
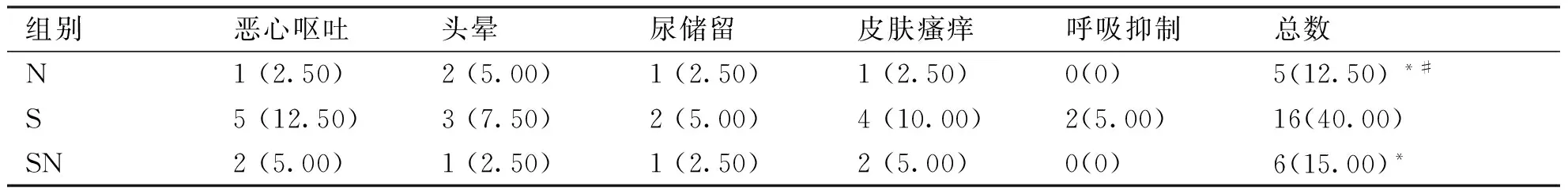
组别恶心呕吐头晕尿储留皮肤瘙痒呼吸抑制总数N1(2.50)2(5.00)1(2.50)1(2.50)0(0)5(12.50)*#S5(12.50)3(7.50)2(5.00)4(10.00)2(5.00)16(40.00)SN2(5.00)1(2.50)1(2.50)2(5.00)0(0)6(15.00)*
与S组比较,*P<0.05;与SN组比较,#P>0.05。
2.4 术后满意度比较 N组及SN组明显高于S组(P<0.05),N组与SN组比较差异无统计学意义(P>0.05,见表4)。
表4 3组患者术后满意度比较 [例(%),n=40]

组别优良一般差满意N30(75.00)7(17.50)3(7.50)0(0)37(92.50)*#S21(52.5)8(20.00)4(10.00)7(17.50)29(72.50)SN30(75.00)8(20.00)2(5.00)0(0)38(95.00)*
与S组比较,*P<0.05;与SN组比较,#P>0.05。
3 讨论
随着现代交通的发展,车祸伤、头面部骨折日趋增加。颌面部骨折围术期疼痛管理有着鲜明的特色;颌面部神经丰富,术后疼痛较为剧烈,且手术伤口与进食、咀嚼、呼吸和语言等功能息息相关。术后的疼痛可能使患者畏惧饮水、咀嚼、进食,导致营养不良及伤口恢复缓慢,不利于患者的快速康复。由于切口疼痛,部分患者畏惧张口训练,最终可至张口受限,颞下颌关节强直。所以颌面部骨折术后镇痛显得格外重要。然而颌面部骨折术后镇痛又有着自身特点,在充分镇痛的基础上,要尽量避免恶心、呕吐、呼吸抑制等并发症的发生。恶心呕吐可导致切口牵拉,缝线脱落,且可能污染伤口。部分患者术后需要上下颌颌间栓丝固定,完全无法张口,剧烈的呕吐可至大量胃内容物涌入口腔,在无法及时从口腔排出的情况下极易导致误吸。颌面部骨折手术切口靠近呼吸道,部分患者术后因手术创伤、肿胀、加压包扎等原因,会存在外周性呼吸抑制的可能,术后加之阿片类镇痛药物的中枢性呼吸抑制作用,极其容易发生呼吸抑制、缺氧、甚至危及生命。因此针对颌面部骨折患者找寻一种不良反应更少、安全性更高的镇痛方案尤为重要 。
为确保镇痛效果,PCIA最常选用的药物为阿片类受体激动剂,如芬太尼、舒芬太尼,此类药物主要作用为激动μ受体,从而产生镇痛作用,但同时可导致呼吸抑制、恶心呕吐、皮肤瘙痒等症状[3]。本研究中也发现舒芬太尼组的不良反应明显高于其他两组。有研究报道,舒芬太尼引起恶心呕吐的机制为:直接兴奋延髓呕吐中枢;促进小肠释放5-羟色胺(5-HT),从而兴奋迷走神经,降低胃肠蠕动松弛食管下段括约肌,导致消化功能失调;舒芬太尼还可增加耳前庭的敏感性[4-5]。由于颌面部骨折解剖学位置的特殊性,恶心呕吐及呼吸抑制等副作用会引起极为严重的后果,甚至危及生命。所以传统的阿片受体激动剂,并不完全适宜于颌面部骨折患者的PCIA,存在一定的安全隐患。本研究中8例恶心呕吐病例,通过给予昂丹司琼、充分吸引等妥善处理,均未发生误吸等严重并发症。
纳布啡是阿片受体混合型激动-拮抗剂,通过激动κ受体发挥镇痛和镇静效应,因为其μ受体拮抗剂性质,较少产生 μ 受体介导的副作用,如呼吸抑制、瘙痒、恶心和呕吐。纳布啡的呼吸抑制有封顶效应(ceiling effect),即超过30mg,不再进一步加重呼吸抑制作用。纳布啡几乎不作用于σ受体,极少产生不适感,也不引起血压升高、心率增快[6]。本研究中N组患者满意度高,不良反应少,既是基于纳布啡的药理学特性。由于纳布啡对μ受体的拮抗效应,当与其他阿片受体激动剂合用时,可拮抗这些药物的呼吸抑制、恶心呕吐的副作用,且可增强其他阿片药物的镇痛作用[7]。有研究报道其机制可能与增加阿片受体密度及亲和力,促进阿片肽的释放等因素有关[8]。本研究SN组患者镇痛效果确切,且满意度高,不良反应明显少于S组,既是因为纳布啡的协同作用,不但满足了镇痛效果,而且大大降低了不良反应的发生。
多模式联合镇痛、个体化选择用药,是当今术后镇痛的一个发展趋势[9]。针对不同的患者、不同的病种其PCIA配方既应不同,其目的是达到良好的镇痛效果且将不良反应发生降至最低。从本研究可以看到,纳布啡及纳布啡联合舒芬太尼用于口腔颌面部骨折患者的PCIA,镇痛效果确切、恶心呕吐等不良反应发生率低、患者满意度高,值得临床推广。
[1] Akshat S,Ramachandran R, Rewari V,et al.Morphine versus nalbuphine for open gynaecological surgery:A randomized controlled double blinded trial [J].Pain Research and Treatment,2014,20(14):72-79.
[2] 刘荣,罗振中.纳布啡联合舒芬太尼用于老年全髋关节置换术后镇痛镇静效果研究[J].中国药业,2016,25(22):41-44.
[3] 彭林,李军.舒芬太尼联合氯诺昔康用于人流术的镇痛效果观察[J].遵义医学院学报,2011,34(4):411-412.
[4] 张少杰,赵亚娟,李慧芳,等.低剂量纳布啡联合舒芬太尼在 PCIA 中的临床观察[J].潍坊医学院学报,2016,38(5):330-332.
[5] Ali H I S.Nalbuphine versus morphine as part of intravenous anesthesia post cardiac surgery [J].Journal of Anesthesia & Clinical Research,2014,5(11):463 -468.
[6] 邓小明,曾因明.米勒麻醉学[M].第7版.北京:北京大学医学出版社,2011:814-823.
[7] Cepeda M S,Alvarez H,Morales O,et al.Addition of ultralow dose naloxone to postperative morphine PCA:unchanged analgesia and opioid reuirement but decreased incidence of opioid side effects [J].Pain,2004,107(12):41-46.
[8] Okura T,Varga E V,Hosohata Y,et al.Agonist-specific down regulation of the human delta-opioid receptor[J].Eur J Pharmacol,2003,459(1):9-16.
[9] 王钊,刘德行,谭丹丹,等.术后镇痛效果及管理质量分析[J].遵义医学院学报,2012,35(1):50-52.
[收稿2017-04-11;修回2017-05-10]
(编辑:王福军)
Clinical observation of postoperative analgesia with nalbuphine for oral and maxillofacial fractures
LiKe1,LuoDihuan1,LiangXiao2,LiuShuming1,YuTian2
(1.Department of Anesthesiology, Stomatological Hospital Affiliated of Zunyi Medical University, Zunyi Guizhou 563099, China;2. Department of Anesthesiology, Affiliated Hospital of Zunyi Medical University, Zunyi Guizhou 563099, China)
Objective To observe the efficacy and safety of Nalbuphine for postoperative controlled intravenous analgesia (PCIA) in patients with maxillofacial fractures.Methods 120 patients with oral and maxillofacial fractures were randomly divided into three groups comprising 40 patients: Nalbuphine group (N group), Sufentanil group (S group), Sufentanil combined with Nalbuphine group (SN group), for PCIA treatment respectively. Observe the incidence of visual analog score (VAS), Ramsay sedation scores (RSS), patient satisfaction, the incidence of adverse reactions such as nausea and vomiting at postoperation 2, 4, 8, 12, 24, 48 h after surgery.Results Three sets of formula can provide patients with good postoperative analgesia.VAS and RSS were not statistically significant (P>0.05). The overall satisfaction of patients in group N and SN was significantly superior to that in group S (P<0.05), with less adverse reactions such as nausea and vomiting. There has no significant difference between N group and SN group (P>0.05).Conclusion Nalbuphine and nalbuphine combined with sufentanil for oral and maxillofacial fractures PCIA, not only have good effect of analgesia, but also reduce the incidence of nausea and vomiting, and patient’s satisfaction is high as well worthy of clinical promotion.
nalbuphine; sufentanil; maxillofacial; fracture; patient-controll intravenous analgesia
喻田,女,硕士,教授,博士生导师,研究方向:全身麻醉机制、疼痛相关机制、心肌保护,E-mail:zunyiyutian@163.com。
R614.2
B
1000-2715(2017)03-0308-04



