陈宇航,王佩安,戴玉璇,应玲静
坏死性小肠结肠炎(NEC)是一种严重的新生儿期胃肠道疾病,主要发生在早产儿,发病率为2%~5%,其中极低出生体质量儿发病率更高,达4.5%~8.7%,病死率约30%,且近20年该病的病死率并未明显下降[1-2]。NEC死亡率高且有肠腔狭窄、短肠综合征、神经系统发育异常等严重的近、远期后遗症,目前仍是困扰临床医生的难点问题[3]。随着近年新生儿救治水平的提高,极低出生体质量儿存活率明显上升,NEC的患病人数逐年增加。如何防止极低出生体质量儿并发NEC是临床面临的主要问题之一。本文通过回顾性研究方法分析2016年1月至2021年12月于金华市中心医院住院的极低出生体质量儿的临床资料,探讨NEC发生的相关危险因素,现报道如下。
1 资料与方法
1.1 一般资料 回顾性收集金华市中心医院新生儿科2016年1月至2021年12月收治的50例NEC患儿设为观察组。其中男25例,女25例;胎龄26~33周,平均(29.52±1.76)周;出生体质量820~1 485 g,平均(1 224.44±153.26)g。并采用1∶1病例匹配对照研究方法及随机数字表法选择同期住院的50例非NEC极低出生体质量儿设为对照组。其中男21例,女29例;胎龄27~33周,平均(31.46±1.43)周;出生体质量950~1 495 g,平均(1 362.20±109.57)g。两组一般资料差异无统计学意义(P>0.05),本研究通过浙江省金华市中心医院伦理委员会审核批准(2022-101)。
1.2 纳入标准(1)出生体质量<1 500 g;(2)于本院分娩出生,且出生后立即收治新生儿科;(3)确诊NEC,Bell分期在II期以上[4]。排除标准:(1)先天消化道畸形、先天免疫缺陷病、先天性遗传代谢病等;(2)大于胎龄儿及小于胎龄儿;(3)资料不完整以及自动出院病例。
1.3 方法 通过医院海泰电子病例系统收集两组病例的基本资料,包括:(1)孕母因素。年龄、胎儿数目、分娩方式、羊水情况(羊水III°浑浊、羊水早破>18 h)、妊娠期合并症(妊娠期高血压、妊娠期糖尿病)、产前激素使用。(2)患儿因素。性别、胎龄、出生体质量。(3)治疗情况。猪肺磷脂注射液(PS)使用情况、输血次数、中心静脉置管(PICC)使用、呼吸支持情况[有创呼吸机使用时间、无创持续气道正压(CPAP)使用时间]、喂养方式(母乳喂养、配方奶喂养)。(4)相关合并症。新生儿呼吸窘迫综合征(NRDS)、新生儿败血症、支气管肺发育不良(BPD)、动脉导管未闭(PDA)。
1.4 统计方法 采用SPSS 23.0统计软件进行统计学分析,计量资料中符合正态分布的以均数±标准差表示,组间比较采用独立样本t检验;非正态分布的以中位数和四分位数间距[M(P25,P75)]表示,组间比较采用Mann-Whitney U检验;计数资料采用2检验;NEC危险因素分析采用二元Logistic回归分析。P<0.05表示差异有统计学意义。
2 结果
2.1 单因素分析 两组母亲年龄、胎儿数目、分娩方式、羊水早破、羊水III°浑浊、产前激素使用、妊娠期糖尿病、妊娠期高血压、患儿性别、PS使用、NRDS及BPD差异均无统计学意义(均P>0.05)。NEC组胎龄、出生体质量均低于非NEC组(均P<0.05);NEC组有创呼吸机使用时间、无创CPAP使用时间均长于非NEC组(均P<0.05);NEC组合并新生儿败血症、PDA、PICC使用及输血次数高于非NEC组(均P<0.05);NEC组母乳喂养率低于非NEC组,配方奶喂养率高于非NEC组(均P<0.05),见表1~2。

表1 两组新生儿一般资料比较
2.2 Logistic回归分析 以NEC是否发生为因变量,以胎龄、出生体质量、喂养方式、输血次数、有创呼吸机使用时间、无创CPAP使用时间、PICC置管数、新生儿败血症及PDA为自变量,进行二元Logistic回归分析。结果显示多次输血、合并新生儿败血症为极低出生体质量儿并发NEC的独立危险因素,出生体质量为保护因素(均P<0.05),见表3~4。

表3 变量及其赋值情况
3 讨论
NEC发病受多种因素影响,机制复杂,肠道缺血、蠕动减弱、细菌繁殖是其发病的根本原因[5]。近些年极低出生体质量儿的救治虽已取得很大进展,但NEC对极低出生体质量儿的威胁未曾减少,本研究对极低出生体质量儿发生NEC的各项潜在因素进行系统分析,为临床诊疗提供依据。
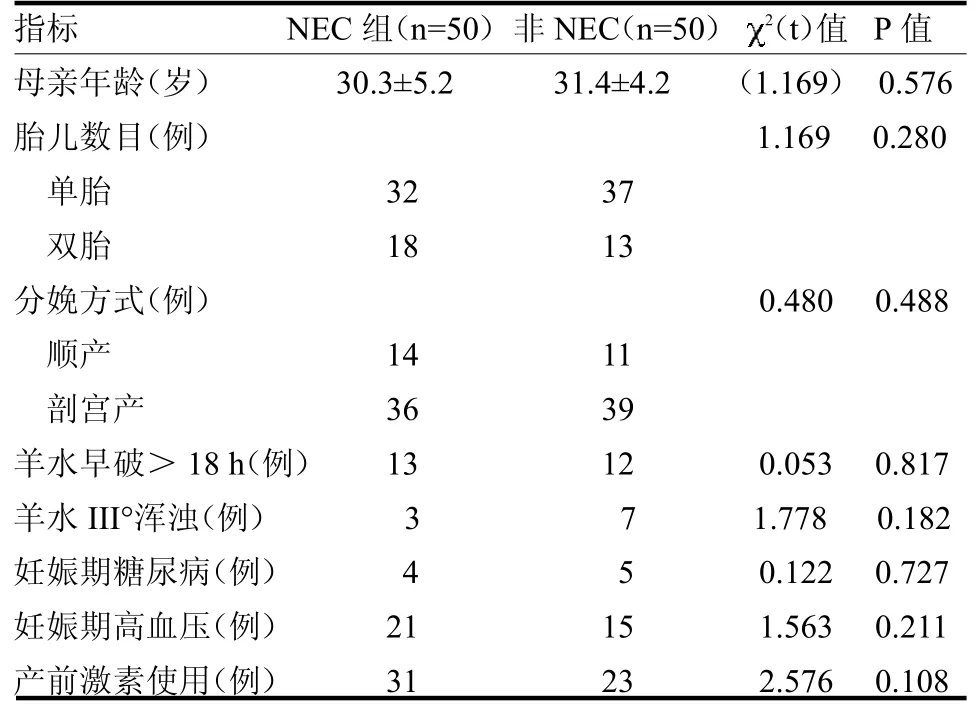
表2 两组孕母临床资料比较
3.1 呼吸支持 呼吸支持包含有创机械通气及无创CPAP通气,本研究虽未显示呼吸支持是极低出生体质量儿NEC发生的独立危险因素,但NEC组呼吸支持时间明显长于非NEC组,这可能由于呼吸支持可导致患儿胸腔内压力增高,导致回心血量减少,进一步导致心输出量减少,使肠道缺血[5],同时有创呼吸机的使用使正常呼吸道屏障遭破坏,易导致感染,从而导致NEC的发生[6]。
3.2 胎龄及出生体质量 本研究显示出生体质量是极低出生体质量儿发生NEC的保护因素,出生体质量越低,NEC发病率越高。小胎龄虽不是极低出生体质量儿发生NEC的独立危险因素,但NEC组胎龄明显小于非NEC组。胎龄越小、出生体质量越低,消化道发育越不成熟,血供调节能力越差,肠道越容易受到缺血损伤[7],同时胎龄及出生体质量越低免疫功能、肠道蠕动能力越弱,食物滞留、发酵,使肠道细菌繁殖,造成内源性感染[5],致NEC发生。
3.3 PICC置管、PDA 本研究显示PICC置管及PDA均非NEC发生的独立危险因素,但NEC组PICC置管数、PDA发生率明显高于非NEC组。PICC置管可减少肠系膜血流,从而诱发NEC的发生[8];同时,PICC置管患儿可增加感染的风险,进一步增加NEC发生的可能。PDA患儿由于主动脉血流向肺循环,使肠系膜血流减少、灌注不足,从而诱发NEC发生[9]。
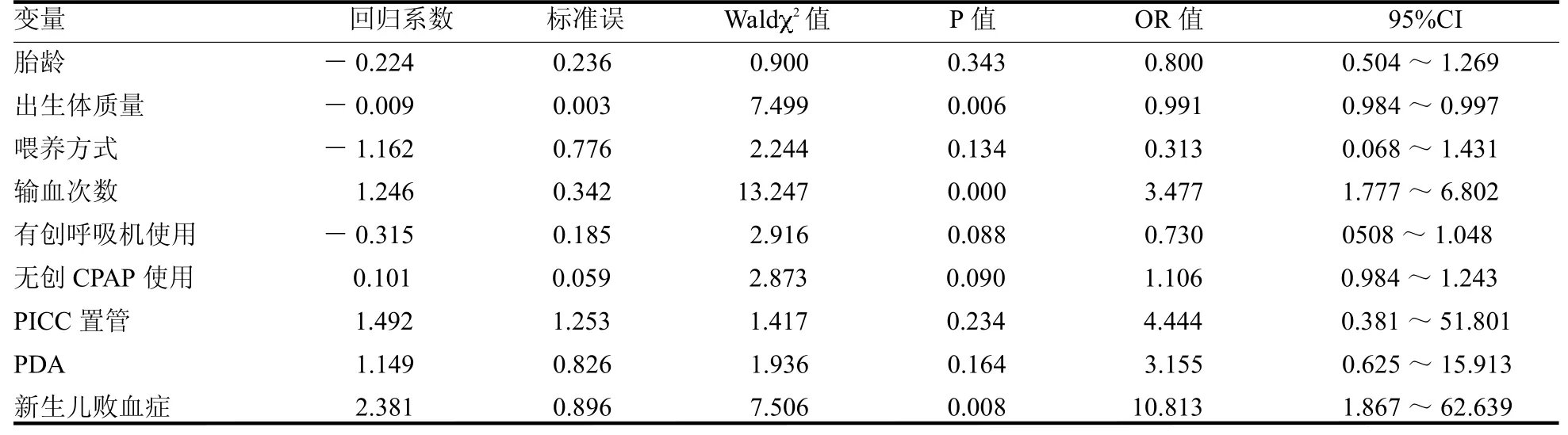
表4 多因素Logistic回归分析
3.4 输血次数、败血症 本研究显示输血次数、败血症是极低出生体质量儿发生NEC的独立危险因素(均P<0.05)。输血次数越多,发生NEC的风险越高。极低出生体质量儿胃肠道血流调节系统发育不成熟,正常情况下餐后肠系膜血流量增加,而极低出生体质量儿输血可抑制肠系膜血流增加,使肠壁缺血损伤[10],且储存红细胞缺少NO,而NO可调节血管张力及多种血管保护性因子,可使血管收缩,增加肠道缺血、微循环障碍、粘膜穿孔的易感性[11],从而使NEC发生率增高。发生败血症时肠壁屏障功能障碍,肠道内菌群失调,有害菌和毒素增加,益生菌减少,导致肠粘膜损伤、肠上皮细胞凋亡[9],导致NEC发生。
3.5 喂养方式 本研究虽未显示母乳喂养是极低出生体质量儿NEC发生的保护性因素,但非NEC组母乳喂养人数明显多于NEC组。母乳中由于存在乳铁蛋白、多聚糖、表皮生长因子、分泌型免疫球蛋白A等,可参与免疫调节、益生菌定值及促进胃肠道免疫系统成熟从而减少NEC的发生[12]。配方奶易使极低出生体质量儿喂养不耐受,且缺乏母乳中的抗炎因子、免疫保护因子等,导致患儿免疫功能发育较慢,故较母乳喂养患儿更易诱发NEC[13]。
综上所述,低胎龄、低出生体质量、长期呼吸支持、PICC置管、PDA、败血症及多次输血可增加NEC的发生,母乳喂养可减少NEC的发生。因此加强孕期监护、预防早产,合理减少呼吸支持时间、PICC置管数、输血次数,预防败血症发生及积极母乳喂养可减少极低出生体重儿并发NEC。
利益冲突 所有作者声明无利益冲突



