李启舒,陈艳霞,房向东,涂卫平
(南昌大学第二附属医院肾内科 330008)
·循证医学·
狼疮性肾炎患者透析模式与死亡率相关性研究的Meta分析
李启舒,陈艳霞,房向东,涂卫平△
(南昌大学第二附属医院肾内科 330008)
目的 采用Meta分析评价狼疮性肾炎患者透析模式与病死率的相关性,指导临床选择最佳透析方式。方法 通过计算机检索Medline数据库、EMbase数据库、Cochrane图书馆、万方数据库及CNKI数据库,由2名评价员独立对纳入的文献进行质量评价和数据提取,应用Stata12.0进行Meta分析。结果 共纳入5篇队列研究,共计4 223例患者,Meta分析结果显示腹膜透析与血液透析比较,在全因病死率方面差异无统计学意义(OR=0.85,95%CI:0.56~1.29,P=0.442);在心血管病死率方面差异无统计学意义(OR=1.02,95%CI:0.81~1.29,P=0.879);腹膜透析的感染死亡率低于血液透析(OR=0.72,95%CI:0.53~0.99,P=0.042)。 结论 狼疮性肾炎患者腹膜透析与血液透析的全因及心血管病死率无明显差异,但腹膜透析感染病死率低于血液透析。
狼疮性肾炎;透析模式;终末期肾病;病死率;Meta分析
狼疮性肾炎是系统性红斑狼疮患者病死的严重并发症之一。在狼疮性肾病患者中,大约有10%~30%的患者会进展至终末期肾病[1]。肾脏替代技术的进步使得终末期肾病的生存率大大提高,这就使得系统性红斑狼疮患者肾脏替代治疗的数量增加[2]。现今可供选择的肾脏替代治疗方式主要有3种:血液透析、腹膜透析及肾移植。Kang等[3]的一项研究表明肾移植在生存率方面优于腹膜透析及血液透析。但由于供体和费用等问题,在我国透析仍是大部分人的选择方式。因此,选择合适的透析方式对于继发于狼疮性肾炎的终末期肾病患者至关重要。
目前对比两种透析模式的狼疮性肾炎患者死亡率的研究[4-6]虽然数量偏少,但仍得出了具有争议的结果。本文系统评价了透析模式的不同对继发于狼疮性肾炎的终末期肾病患者死亡率的影响,旨在为临床工作中最佳透析模式的选择提供较可靠的循证医学依据。
1 资料与方法
1.1 检索策略 以英文关键词lupus nephritis,systemic lupus erythematosus,hemodialysis,peritoneal dialysis,dialysis modality,renal replacement therapy,mortality检索Medline数据库、EMbase数据库及Cochrane图书馆;以中文关键词狼疮性肾炎、系统性红斑狼疮、血液透析、腹膜透析、透析模式、肾脏替代治疗、死亡率检索万方、CNKI数据库。以上检索词均用布尔逻辑符"or"进行连接。检索时间均从建库至2015年8月。通过文献的参考文献进行回溯性检索和引文检索作为补充。
1.2 文献纳入标准 (1)研究类型:队列研究,语种限定为中文和英文。(2)研究对象:继发于狼疮性肾炎的终末期肾病行规律透析的患者,透析时间不限,年龄不限,纳入总人数大于30人。(3)干预措施:腹膜透析包括持续不卧床腹膜透析及持续循环腹膜透析。血液透析包括家庭血液透析、透析中心血液透析及长期护理透析中心血液透析。(4)结局测量指标:全因死亡率、心血管死亡率及感染死亡率。
1.3 文献排除标准 不同时比较血液透析和腹膜透析的研究;未提供数据计算死亡率、心血管死亡率、感染死亡率的研究;随访低于1年的研究;总纳入人数小于30人的研究;研究类型为病例对照研究、综述、病例报告、评论、重复研究;无法获取原文的研究;结局指标不包含上述结局指标的研究。
1.4 资料提取 2名研究者独立阅读获得文献题目和摘要,在排除明显不符合纳入标准的文献后,对可能符合纳入标准的文献进行全文阅读,以确定是否符合纳入标准。两位研究者交叉核对纳入试验的结果,对有分歧而难以确定其是否纳入的试验通过讨论或由第三位研究者决定。提取资料主要包括,(1)一般资料:题目、作者姓名、发表日期和文献来源。(2)研究特征:研究对象的一般情况及各组患者的基线可比性。(3)结局测量指标。
1.5 质量评价 按照NOS评分量表(Newcastle-Ottawa quality assessment scale)来评价纳入研究的质量:(1)队列的代表性;(2)非暴露队列的选择;(3)暴露的确定方法;(4)研究起始时尚无要观察的结局指标;(5)暴露队列和非暴露队列的可比性;(6)对结果的评价是否充分;(7)对所研究的疾病随访时间是否足够长;(8)随访的完整性。完全满足上述标准为最高分9分,其中第5项占2分,其余项各1分,小于或等于5分表明发生各种偏倚的可能较大。
1.6 统计学处理 由2名评价员将数据独立输入Stata12.0进行Meta分析。2项分类资料采用优势比(odd ratio,OR)为合并统计量。各效应量均以95%可信区间(CI)表示。各纳入研究结果间的异质性采用χ2检验。当各研究间有统计学同质性(P>0.1,I2<50%)时,采用固定效应模型进行Meta分析;如各研究间存在统计学异质性(P<0.1,I2>50%),分析其异质性来源,对可能导致异质性的因素进行亚组分析,若2个研究组之间存在统计学异质性而无临床异质性或差异无统计学意义时,采用随机效应模型进行分析。 应用Begger′s和Egger′s检验,判断纳入文献是否存在明显发表偏倚。
2 结 果
2.1 纳入研究的一般特征 根据检索词共检索文献1 722篇,阅读题目和摘要,排除与所需内容不相关的文献760篇,结局指标不是死亡率的文献159篇,不是血液透析与腹膜透析比较的文献366篇,非队列研究的文献191篇,未进展至终末期肾病的文献229篇。进一步阅读全文排除数据不可获得的文献1篇,重复文献10篇,入选人数小于30人的文献1篇,最终纳入5个研究[3-7],文献筛选流程图见图1。这5个研究包括4 223例患者,其中腹膜透析治疗组1 708例,血液透析治疗组2 515例,纳入研究的基本特征见表1。
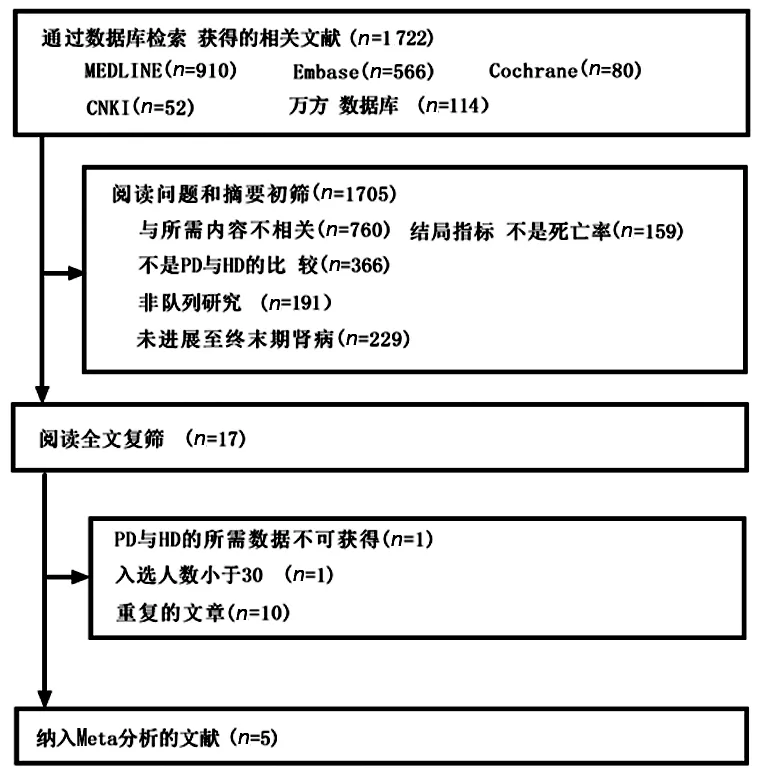
图1 文献筛选流程图
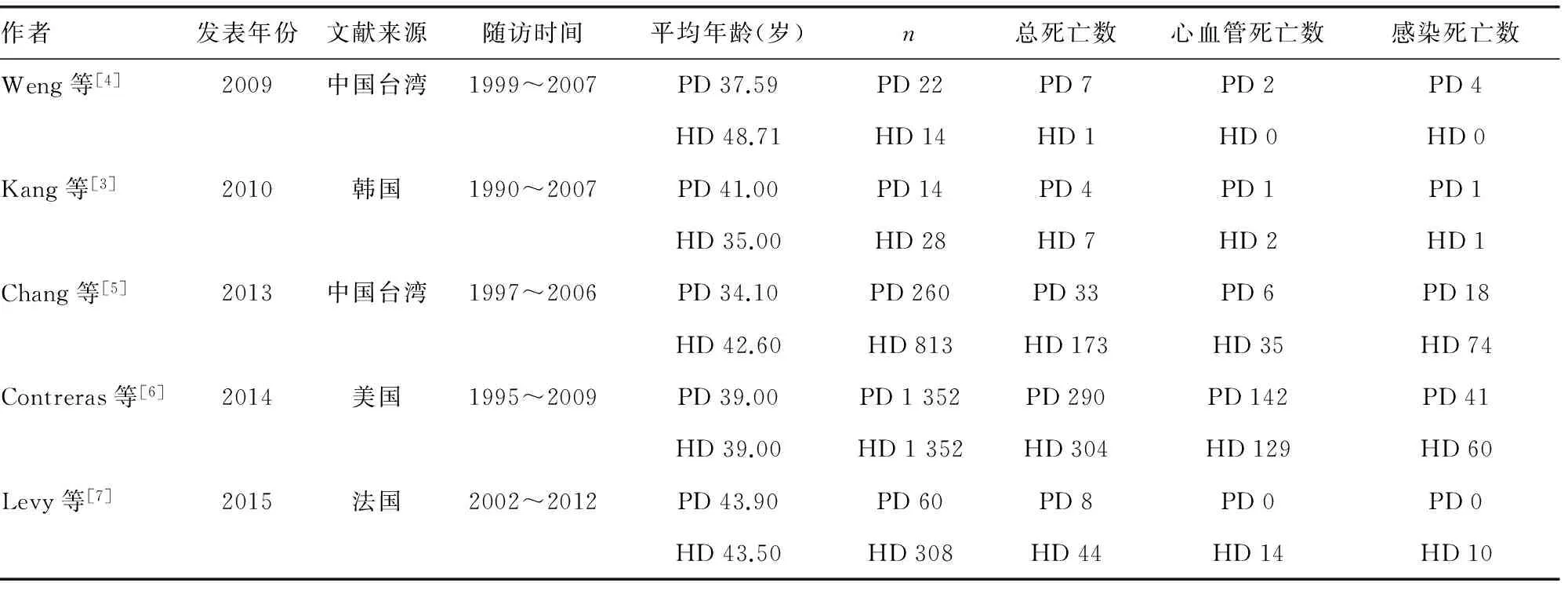
作者发表年份文献来源随访时间平均年龄(岁)n总死亡数心血管死亡数感染死亡数Weng等[4]2009中国台湾1999~2007PD37.59PD22PD7PD2PD4HD48.71HD14HD1HD0HD0Kang等[3]2010韩国1990~2007PD41.00PD14PD4PD1PD1HD35.00HD28HD7HD2HD1Chang等[5]2013中国台湾1997~2006PD34.10PD260PD33PD6PD18HD42.60HD813HD173HD35HD74Contreras等[6]2014美国1995~2009PD39.00PD1352PD290PD142PD41HD39.00HD1352HD304HD129HD60Levy等[7]2015法国2002~2012PD43.90PD60PD8PD0PD0HD43.50HD308HD44HD14HD10
2.2 纳入研究的质量评价 (1)队列的代表性:文献[5-7]纳入的人数较多,代表性较好。(2)暴露队列的选择:所有文献中的血透组及腹透组均是来自于同一人群,诊断明确。(3)暴露的确定方法:所有文献透析模式的选择均未采用盲法。(4)研究起始时尚无要观察的结局指标:所有文献开始时均没有死亡发生。(5)暴露队列和非暴露队列的可比性:3篇文献[4,6-7]队列可比性好,并对重要因素进行校正。(6)研究结果的评价是否充分:所有文献的评价均充分。(7)随访时间是否足够长:所有研究随访时间都较长。(8)随访的完整性:所有研究随访的完整性都较好。
2.3 Meta分析结果
2.3.1 全因死亡率 (1)纳入5项研究,包括4 223例患者,其中腹膜透析组1 708例,血液透析组2 515例。腹膜透析组中全因死亡人数为342例,血液透析组中全因死亡人数为529例。各研究间存在异质性(P=0.052,I2=57.3%),采用随机效应模型进行效应量的合并,结果显示,腹膜透析和血液透析组的全因死亡率差异无统计学意义(OR=0.85,95%CI:0.56~1.29,P=0.442),见图2。(2)对纳入研究进行Begger′s和Egger′s检验,所得P值分别是0.81及0.45,均大于0.05,纳入研究无明显发表偏倚。
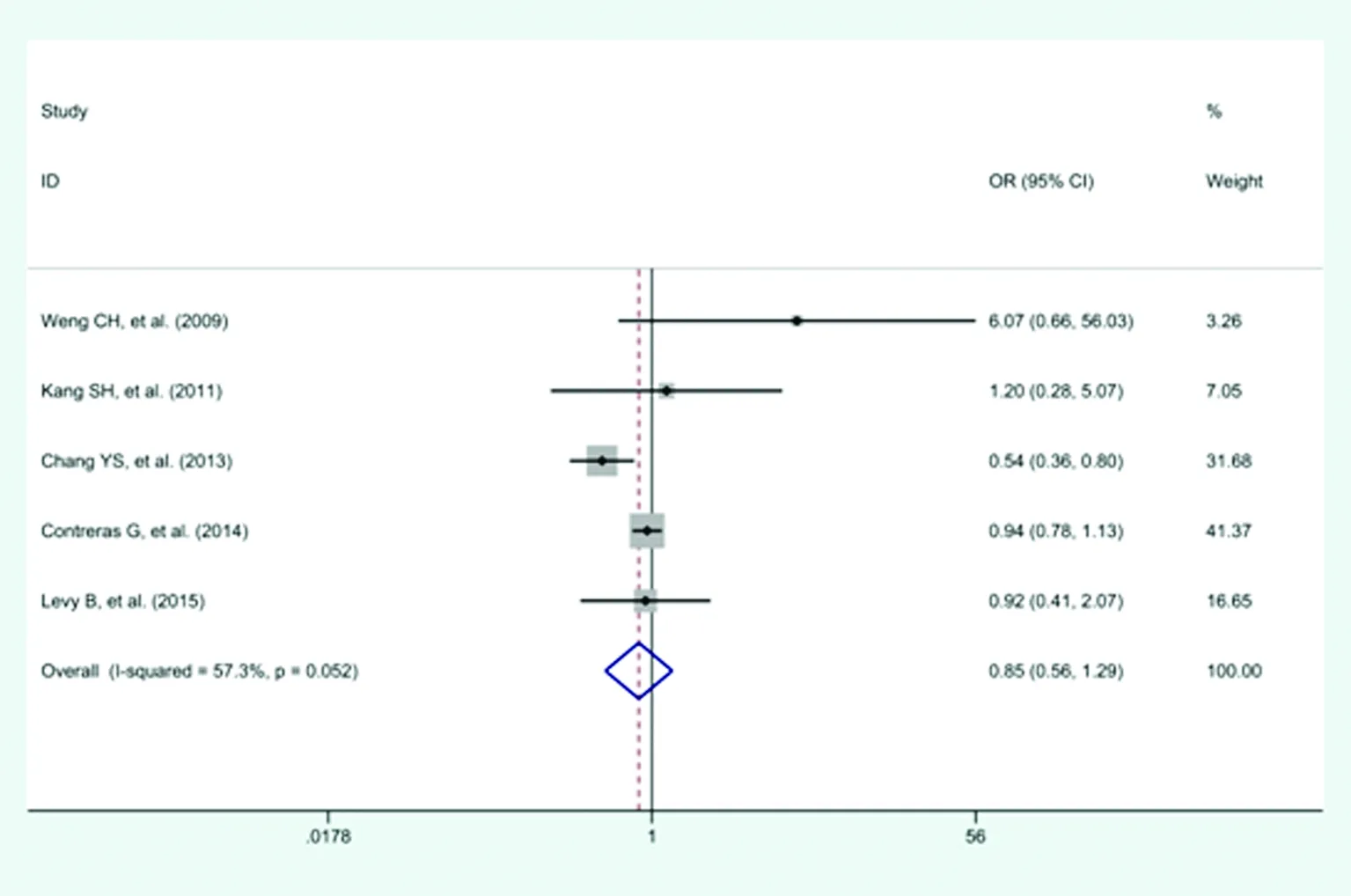
图2 继发于狼疮性肾病的终末期肾病患者全因死亡率比较
2.3.2 心血管死亡率 (1)纳入5项研究,包括4 223例患者,其中腹膜透析组1 708例,血液透析组2 515例。腹膜透析组中心血管死亡人数为151例,血液透析组中心血管死亡人数为180例。各研究间不存在明显异质性(P=0.304,I2=17.3%),采用固定效应模型进行效应量的合并,结果显示,腹膜透析和血液透析组的心血管死亡率差异无统计学意义(OR=1.02,95%CI:0.81~1.29,P=0.879),见图3。(2)对纳入研究进行Begger′s和Egger′s检验,所得P值分别是1.00及0.49,均大于0.05,纳入研究无明显发表偏倚。
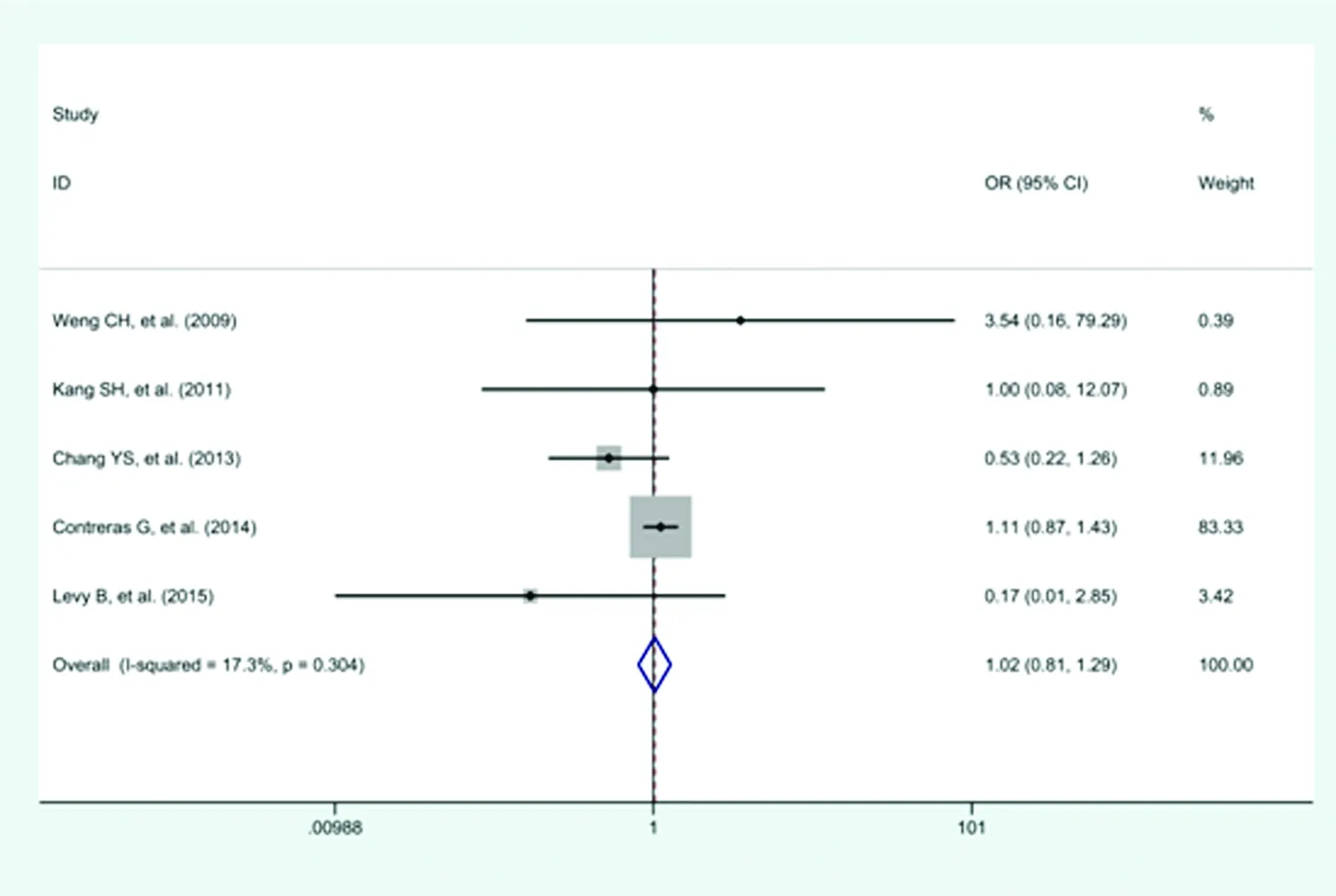
图3 继发于狼疮性肾病的终末期肾病患者心血管死亡率比较
2.3.3 感染死亡率 (1)纳入5项研究,包括4 223例患者,其中腹膜透析组1 708例,血液透析组2 515例。腹膜透析组中感染死亡人数为64例,血液透析组中感染死亡人数为145例。各研究间不存在明显异质性(P=0.483,I2=0%),采用固定效应模型进行效应量的合并,结果显示,腹膜透析的感染死亡率低于血液透析,差异有统计学意义(OR=0.72,95%CI:0.53~0.99,P=0.042),见图4。(2)对纳入研究进行Begger′s和Egger′s检验,所得P值分别是0.46及0.12,均大于0.05,纳入研究无明显发表偏倚。
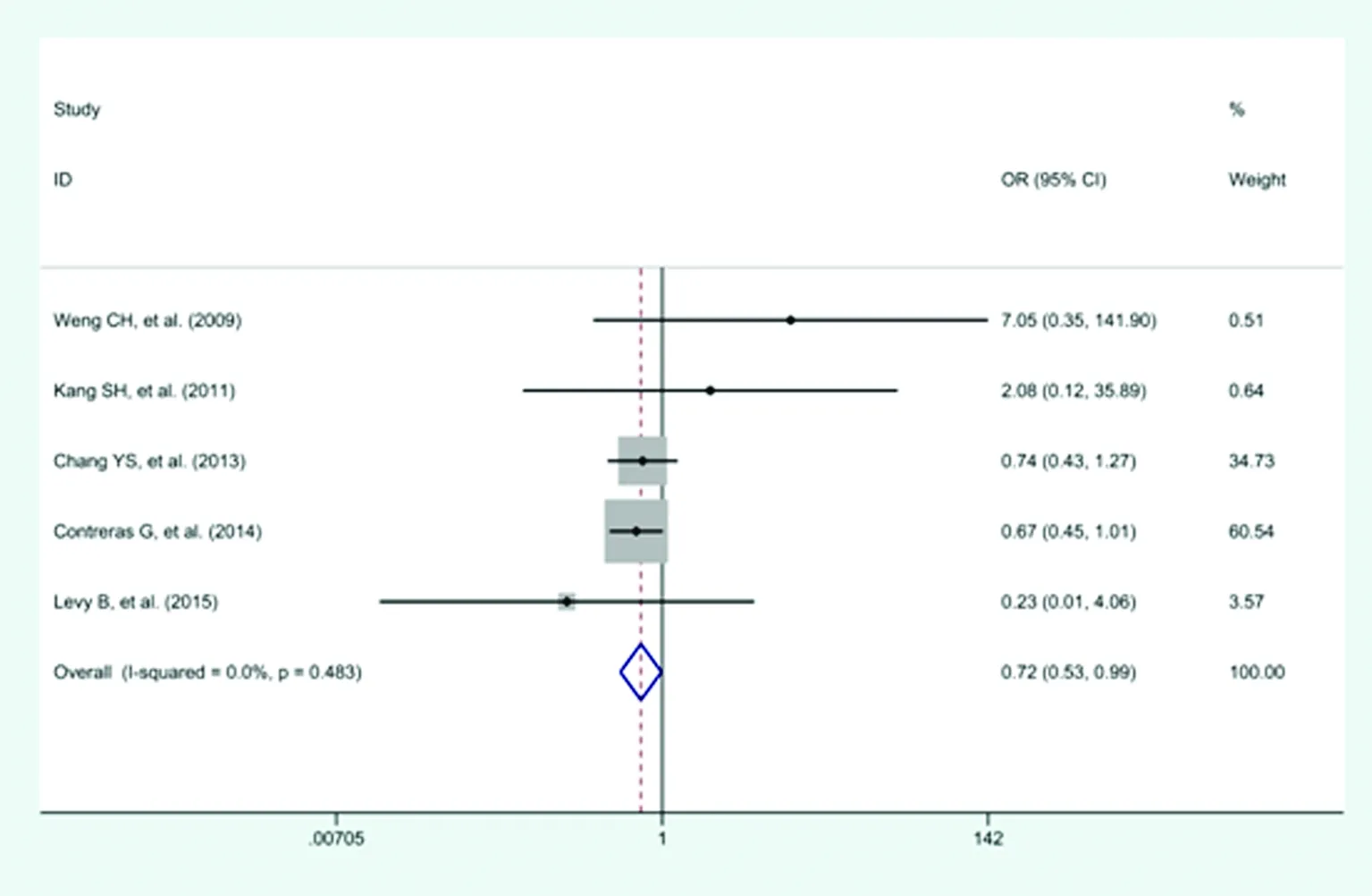
图4 继发于狼疮性肾病的终末期肾病患者感染死亡率的比较
3 讨 论
由于继发于狼疮性肾炎的终末期肾病患者较其他终末期肾病患者的平均年龄要年轻的多,故选择合适的透析模式对于他们的生存率及生活质量至关重要。目前,已经有研究[4-6]对两种透析模式的狼疮性肾炎患者进行比较,但得出了具有争议的结果。Weng等[4]报道应用腹膜透析的狼疮性肾炎患者较应用血液透析患者的总死亡率高。在另一个更大的研究中,Chang等[5]报道应用血液透析的狼疮性肾炎患者较应用腹膜透析患者的总死亡率高。而Contreras等[6]认为不同透析模式的继发于狼疮性肾炎的终末期肾病患者的死亡率是相似的。为了客观评价继发于狼疮性肾炎的终末期肾病患者血液透析与腹膜透析的死亡率情况,本文在广泛检索文献的基础上,对目前国内外已发表的研究报道进行Meta分析,为临床提供参考依据。
心血管事件及感染是继发于狼疮性肾炎的终末期患者死亡的两大主要原因。在Contreras等[6]的研究中,心血管死亡发生率较感染死亡发生率高。这个结果与Chang等[5]和Ward等[8]的结果相反,Ward等[8]认为感染死亡发生率是系统性红斑狼疮终末期肾病患者的最常见死亡原因。这个问题可能是由纳入人群的易感性明显不同造成的。Chang等[5]纳入的人群是单纯的亚洲人群,而这些人群相较于Contreras等[6]纳入的人群均有不同程度地暴露于感染事件的危险因素。Contreras等[6]纳入的人群包括白种美洲人及非裔美洲人,这种人群对于心血管事件有较高的易感性。Ward等[8]纳入的人群开始透析早于其他研究,这可能是结果不同的原因。
既往的研究显示血流动力学的不稳定、血管的动脉瘤及血栓形成和残余肾功能的快速下降是血液透析心血管并发症频繁发生的原因[9-10]。腹膜透析的心血管并发症的发生则与体液和电解质的波动有关[11]。Meta分析显示继发于狼疮性肾炎的终末期肾病患者血液透析组与腹膜透析组的心血管死亡率差异无统计学意义。但不能排除结果是由于继发于狼疮性肾炎的终末期肾病患者的心血管并发症较少导致,主要是与他们随访时间相对较短、疾病进展较快及平均年龄较小有关[3]。此结果也可能是因为患者进入透析时已不能耐受血液透析过程中出现的低血压,故更易选择腹膜透析作为透析方式而导致的选择偏倚导致的。继发于狼疮性肾炎的终末期肾病患者心血管并发症的发生情形与非继发性于狼疮性肾炎的终末期肾病患者不相同。类似于冠心病的严重心血管疾病在非继发性于狼疮性肾炎的终末期肾病患者中更常见。但是随着生存率的提高,继发于狼疮性肾炎的终末期肾病患者的心血管并发症导致死亡发生情况将更加严峻。
Meta分析显示继发于狼疮性肾炎的终末期肾病患者血液透析组较腹膜透析组有更高的感染死亡率。Goo等[12]认为腹膜透析狼疮患者较血液透析患者有更高残余狼疮活动性。并且腹透患者有更高的化脓性腹膜炎的发生率,较非系统性红斑狼疮患者的腹透患者对各种类型的感染具有更高的易感性[13-14]。但是,这些数据不能作为腹透感染死亡率高于血透感染死亡率的原因,因为感染也是血透患者的死亡的主要原因之一。众所周知,运用最小有效量糖皮质激素是系统性红斑狼疮维持治疗的关键。然而,糖皮质激素用量也与致死性感染如菌血症、肺炎等存在关联。每天服用大于或等于3 mg泼尼松龙的患者较服用剂量小于3 mg的患者预后更差并且更容易死于感染。故继发于狼疮性肾炎的终末期肾病透析患者较其他原发病导致透析的患者感染死亡发生率更高。在一项腹膜透析和血液透患者激素用量无明显差别的研究[4]中,排除插管及动静脉内瘘相关感染发生率的结果显示腹透组有更高的感染发生率。但是,血管通路感染也是血液透析患者发生血流感染的主要危险因素[15]。有研究[16]显示血液透析血管通路的类型对感染发生率有明显影响。运用中心静脉导管的患者较运用动静脉内瘘的患者的感染发生率高。但并没有研究对继发于狼疮性肾炎的终末期肾病患者中运用中心静脉导管的血液透析患者、运用动静脉内瘘的血液透析患者及腹膜透析患者三者的感染发生率及感染死亡率进行比较,故血管通路分类不同有可能是导致结果不同的原因之一。
血管通路的堵塞和动脉瘤的形成是血液透析患者心脑血管并发症发生的原因之一[9-10],且血管通路的感染也是血液透析患者感染发生的常见原因[15],故血液透析患者血管通路的不同可能是影响透析模式与全因死亡率相关性的一个重要因素。有研究[17]显示腹膜透析在最初透析开始的1~2年之间的生存优势是由于血液透析中心静脉导管的高死亡率所致。Perl等[17]发现在透析的第一年,使用中心静脉导管开始血液透析的患者较腹膜透析的死亡率高,但使用动静脉内瘘进行血液透析的患者和腹膜透析的患者的死亡率并没有生存率差异。但在整个5年随访期内,使用中心静脉导管进行血液透析的患者仍然较腹膜透析的死亡率高,而使用动静脉内瘘进行血液透析的患者较腹膜透析患者死亡率低。然而,Meta分析中的所纳入的5篇文章都没有详细介绍血液透析患者血管通路分类的详细情况,仅仅只有1篇文章[5]在介绍感染死亡率中说明有4名患者死于血管通路相关感染。且笔者并没有找到血管通路影响继发于狼疮性肾炎的终末期肾病患者死亡率与透析模式相关性的文章,故仍需更多研究就血管通路对继发于狼疮性肾炎的终末期肾病患者死亡率与透析模式相关性的影响进行讨论。
透析龄可能也是影响继发于狼疮性肾炎的终末期肾病患者死亡率与透析模式相关性的因素之一。有研究[18]显示血液透析透析龄越长,死亡风险越大。故血液透析与腹膜透析透析龄的不同对死亡率可能存在一定影响。然而,在Meta分析所纳入的5篇文章中,仅仅只有1篇文献[4]对透析龄做了明确描述:血液透析透析龄平均值为142.08个月,腹膜透析透析龄平均值为43.17个月,且二者具有统计学差异,但该文章中并未对血液透析与腹膜透析透析龄差异对死亡率影响做出详细描述。另有一篇文章[6]纳入的患者均为新进入透析的患者,然而,每一个患者的随访终止于3年。该研究对混杂因素(如开始透析的时期)进行了倾向得分配对。故笔者认为该研究血液透析及腹膜透析透析龄相似,但该研究并没有提供明确可对比的数据。故不能就透析龄对继发于狼疮性肾炎的终末期肾病患者透析模式与死亡率相关性的影响进行进一步的分析,故仍需要大量相关研究对该问题进行讨论。
本研究尚存在以下不足:(1)纳入研究样本量虽较大(共纳入患者4 223例),但各研究间纳入人数差异较大。(2)部分纳入的文献质量较差,所有研究均未对透析模式选择随机,可导致选择性偏倚。(3)纳入的文献数量相对较少,尚需大样本的观察性研究支持。(4)仅纳入已发表文献,而未对有关灰色文献进行检索,且未发邮件询问相关文献数据,因此本Meta分析存在发表偏倚的可能较大。(5)由于纳入文章中对血液透析血管通路分类及透析龄等影响因素的描述资料较少,故对于血液透析血管通路分类及透析龄等影响因素未进行进一步分析。
[1]Ortega LM,Schultz DR,Lenz O,et al.Review:lupus nephritis:pathologic features,epidemiology and a guide to therapeutic decisions[J].Lupus,2010,19(5):557-574.
[2]Borchers AT,Keen CL,Shoenfeld Y,et al.Surviving the butterfly and the wolf:mortality trends in systemic lupus erythematosus[J].Autoimmun Rev,2004,3(6):423-453.
[3]Kang SH,Chung BH,Choi SR,et al.Comparison of clinical outcomes by different renal replacement therapy in patients with end-stage renal disease secondary to lupus nephritis[J].Korean J Intern Med,2011,26(1):60-67.
[4]Weng CH,Hsu CW,Yu CC,et al.Peritoneal dialysis and hemodialysis in systemic lupus erythematosus patients:comparison of clinical outcomes[J].Kidney Blood Press Res,2009,32(6):451-456.
[5]Chang YS,Liu CJ,Wu TH,et al.Survival analysis in systemic lupus erythematosus patients on maintenance dialysis:a nationwide population-based study in Taiwan[J].Rheumatology (Oxford),2013,52(1):166-172.
[6]Contreras G,Pagan J,Chokshi R,et al.Comparison of mortality of ESRD patients with lupus by initial dialysis modality[J].Clin J Am Soc Nephrol,2014,9(11):1949-1956.
[7]Levy B,Couchoud C,Rougier JP,et al.Outcome of patients with systemic lupus erythematosus on chronic dialysis:an observational study of incident patients of the French National Registry 2002-2012[J].Lupus,2015,24(10):1111-1121.
[8]Ward MM.Cardiovascular and cerebrovascular morbidity and mortality among women with end-stage renal disease attributable to lupus nephritis[J].Am J Kidney Dis,2000,36(3):516-525.
[9]Rietveld A,Berden JH.Renal replacement therapy in lupus nephritis[J].Nephrol Dial Transplant,2008,23(10):3056-3060.
[10]Segall L,Covic A.Cardiovascular disease in haemodialysis and peritoneal dialysis:arguments pro haemodialysis[J].Nephrol Dial Transplant,2007,22(1):59-63.
[11]Van Biesen W,Verbeke F,Verbeke F,et al.Cardiovascular disease in haemodialysis and peritoneal dialysis:arguments pro peritoneal dialysis[J].Nephrol Dial Transplant,2007,22(1):53-58.
[12]Goo YS,Park HC,Choi HY,et al.The evolution of lupus activity among patients with end-stage renal disease secondary to lupus nephritis[J].Yonsei Med J,2004,45(2):199-206.
[13]SiuYP,LeungKT,TongMK,etal.
Clinical outcomes of systemic lupus erythematosus patients undergoing continuous ambulatory peritoneal dialysis[J].Nephrol Dial Transplant,2005,20(12):2797-2802.
[14]Huang JW,Hung KY,Yen CJ,et al.Systemic lupus erythematosus and peritoneal dialysis:outcomes and infect complications[J].Perit Dial Int,2001,21(2):143-147.
[15]Dopirak M,Hill C,Oleksiw M,et al.Surveillance of hemodialysis-associated primary bloodstream infections:the experience of ten hospital-based centers[J].Infect Control Hos Epidl,2002,23(12):721-724.
[16]Krzanowski M,Janda K,Chowaniec E,et al.Hemodialysis vascular access infection and mortality in maintenance hemodialysis patients[J].Przegl Lek,2011,68(12):1157-1161.
[17]Perl J,Wald R,McFarlane P,et al.Hemodialysis vascular access modifies the association between dialysis modality and survival[J].J Am Soc Nephrol,2011,22(6):1113-1121.
[18]Iseki K,Tozawa M,Takishita S.Effect of the duration of dialysis on survival in a cohort of chronic haemodialysis patients[J].Nephrol Dial Transplant,2003,18(4):782-787.
Correlation between dialysis mode and mortality in patients with lupus nephritis:a meta analysis
LiQishu,ChenYanxia,FangXiangdong,TuWeiping△
(DepartmentofNephrology,SecondAffiliatedHospital,NanchangUniversity,Nanchang,Jiangxi330008,China)
Objective To adopt the meta analysis method to evaluate the correlation between dialysis mode and mortality in patients with lupus nephritis for guiding clinic to select the optimal dialysis mode.Methods The databases of Medline,EMBASE,Cochrane Library,Chinese Wanfang database and CNKI were retrieved by computer.The included literatures wer independently performed the quality evaluation and data extraction by 2 valuators.The meta analysis was conducted by using the Stata12.0.Results A total of five cohort studies (4 223 patients) were included.The meta analysis revealed that the all-cause mortality had no statistical difference between hemodialysis and peritoneal dialysis (OR=0.85,95%CI:0.56-1.29,P=0.442);the cardiovascular mortality had no statistical difference between them(OR=1.02,95%CI:0.81-1.29,P=0.879);however the infection mortality in peritoneal dialysis was lower than that in hematodialysis(OR=0.72,95%CI:0.53-0.99,P=0.042).Conclusion The all-cause and cardiovascular mortality have no obvious difference between peritoneal dialysis and hematodialysis,but the infection mortality of peritoneal dialysis is lower than that of hematodialysis.
lupus nephritis;dialysis modality;end-stage renal disease;Meta-analysis
10.3969/j.issn.1671-8348.2016.31.022
李启舒(1990-),在读硕士,主要从事肾脏病相关研究。△
,E-mail:tuweiping6102@sina.com。
R
A
1671-8348(2016)31-4385-04
2016-03-19
2016-05-03)



