张丽娟
[摘要] 目的 对是否符合《中国2型糖尿病防治指南(2017年版)》诊断和管理标准妊娠糖尿病围产期结局进行回顾性对比分析,探讨加强妊娠糖尿病管理、控制血糖对预防母儿不良妊娠发生的价值。方法 选取2018年4—12月在该院产检并分娩的190例妊娠期糖尿病孕妇为研究对象,比较按《中国2型糖尿病防治指南(2017年版)》标准(简称新标准)确诊妊娠期糖尿病并建档、严格进行血糖控制管理的的100例孕妇(研究组)和按照新标准诊断为妊娠期糖尿病但孕期未能进行系统化管理、未控制血糖的90例孕妇(对照组)的母儿围产期结局。结果 ①围生儿结局:按新标准系统管理、控制血糖的妊娠糖尿病孕妇生产的新生儿出生体重及巨大儿发生率明显低于未进行系统化管理的对照组(P<0.01),但两组间胎龄、早产、新生儿低血糖、新生儿重症监护室(NICU)入住率、静脉葡萄糖治疗、新生儿呼吸窘迫综合征和新生儿死亡的发生率差异无统计学意义(P>0.05)。②母体结局:两组间在引产、分娩时严重会阴裂伤方面差异无统计学意义(P>0.05);但按新标准系统管理、控制血糖的妊娠糖尿病孕妇的分娩时体质指数、子痫前期、妊娠期高血压、肩难产、剖宫产等母体围产期结局好于未进行系统化管理组,差异有统计学意义(P<0.05)。结论 未规范控制血糖的妊娠期糖尿病孕妇母儿不良妊娠结局发生比例较高,采取新诊断标准诊断并系统管理妊娠期糖尿病可以改善母儿不良妊娠结局。
[关键词] 妊娠期糖尿病;围生儿结局;母体结局
[中图分类号] R714.256 [文献标识码] A [文章编号] 1672-4062(2019)06(b)-0024-03
发表于2008年的一项包含25 000位孕妇样本、关于高血糖与妊娠不良结局关系研究的大规模流行病学调查[1]表明,妊娠期间血糖值的增高会显著增加母体、胎儿及新生儿出现不良妊娠结局的风险,这些因果关系的研究引导医学界重新修订妊娠期糖尿病的诊断和干预标准。2010年国际糖尿病与妊娠研究组(IADPSG)制定的妊娠期糖尿病诊断标准[2]建议:所有未知是否患有糖尿病的孕妇在妊娠24~28周时进行75 g糖耐量检查(75 g-OGTT),并且建议在空腹、服糖后1 h、服糖后2 h这3个切点测量血浆葡萄糖水平诊断妊娠糖尿病。2018年4月颁布的《中国2型糖尿病防治指南(2017年版)》[3]进一步严格妊娠糖尿病的检查和诊断标准,提出在孕期任何时间段均可行糖耐量试验,并提出了妊娠期间根据血糖程度进行有针对性的规范血糖控制的管理建议。有国内学者担忧以上标准会导致临床的过度诊断及治疗,并且目前采用新标准对妊娠期糖尿病进行规范系统干预的临床报告较少。该研究对该院2018年4月《中国2型糖尿病防治指南(2017年版)》颁布以来收治的190例妊娠期糖尿病患者,进行了是否按新标准进行管理对其母儿围产结局的回顾性对比分析,发现看似严苛的诊断和管理标准改善了孕妇及新生儿状况并减少了不良妊娠结局的发生。研究报道如下。
1 对象与方法
1.1 研究对象
选取(《中国2型糖尿病防治指南(2017年版)》颁布后)在该院产检并分娩的190例妊娠期糖尿病孕妇为研究对象,《中国2型糖尿病防治指南(2017年版)》标准(新标准)确诊妊娠期糖尿病并建档、严格进行血糖控制管理的的100例孕妇为研究组,同期产检、按照新标准诊断为妊娠期糖尿病但孕期未能进行系统化管理、未控制血糖的90例孕妇为对照组。
1.2 妊娠期糖尿病筛查方法及诊断标准
参照《中国2型糖尿病防治指南(2017年版)》标准进行。方法和标准如下[3]。
孕期任意时间段进行75 g葡萄糖耐量试验(75 g-OGTT)。于检查前一晚00:00以后禁食水,上午8:00后空腹状态下抽取静脉血2~3 mL,然后将75 g葡萄糖粉溶于200 mL白开水中,5 min内喝完,分别抽取孕妇喝糖水后 1、2、3 h静脉血,检测血糖采用氧化酶法进行血清血糖水平检测,检测设备为Backman公司的生化检测仪。空腹状态和服糖后1 h和2 h,静脉血浆中葡萄糖值有一项在标准阈值区间内即诊断为妊娠期糖尿病:5.1 mmol/L≤空腹血糖<7.0 mmol/L,1 h血糖≥10.0 mmol/L,8.5 mmol/L≤2 h血糖<11.1 mmol/L。
1.3 筛选排除病例标准
①孕妇孕前患糖尿病;②孕24周前检测血糖异常;③前次妊娠患有妊娠期糖尿病;④有哮喘或慢性高血压病史;⑤曾服用皮质类固醇;⑥多胎妊娠;⑦因孕妇或胎儿患病致早产。
1.4 妊娠期糖尿病孕妇系统管理方案
参照《中国2型糖尿病防治指南(2017年版)》标准进行[3]。
①首先在营养门诊,根据个体化差异,规划计算每个孕妇每天所需的卡路里总量,其中,碳水化合物占总能量的50%~60%,脂肪25%~30%,蛋白质15%~20%,采用食物交换份法分配到每日3~6餐当中。
②制定合理的运动方案,采取“聊天式”运动如散步、孕妇瑜伽操等,锻炼时间为以30 min为宜,以不诱发宫缩为前提。
③每周进行1~2 d的血糖监测,监测空腹及3餐后2 h血糖。若空腹血糖≥5.3 mmol/L或餐后2 h血糖≥6.7 mmol/L,尿酮体阳性,需要住院进行胰岛素治疗。
经过改善饮食控制、运动锻炼等生活方式,血糖控制满意者,可在接近40周前终止妊娠;使用胰岛素控制血糖满意者在38~39周根据宫颈成熟条件,必要时可使用药物催产终止妊娠;血糖控制不满意伴微血管病变或有妊娠合并症者,需要根据病情变化,在评估胎儿的成熟程度后终止妊娠。
1.5 观察指标
1.5.1 围生儿结局 包括胎儿出生体重、巨大儿发生率(新生儿出生体重≥4 000 g)、新生儿低血糖(新生儿末梢血糖值≤2.6 mmol/L)、新生儿呼吸窘迫综合征、早产(妊娠满28周至不满37周分娩)以及新生儿死亡率、新生儿重症监护室入住。
1.5.2 母体结局 包括引产率、初次剖宫产率、会阴Ⅱ-Ⅲ°裂伤(Ⅱ°裂伤至会阴体筋膜层和肌层;Ⅲ°裂伤包含有肛门外括约肌断裂)、妊娠期高血压、子痫前期、肩难产等。
妊娠期高血压定义为[4]:妊娠20周后血压≥140 mmHg,和或舒张压≥90 mmHg(两次测量时间间隔至少4 h),尿蛋白阴性。
子痫前期定义为[4]:妊娠20周以后出现的血压≥140/90 mmHg,24 h尿蛋白≥3 g或随机尿蛋白(+)。
1.6 统计方法
研究所得数据由SPSS 21.0统计学软件处理;计量资料由(x±s)表示,以t检验;计数资料由[n(%)]表示,以χ2检验;P<0.05为差异有统计学意义。
2 结果
2.1 孕妇一般资料
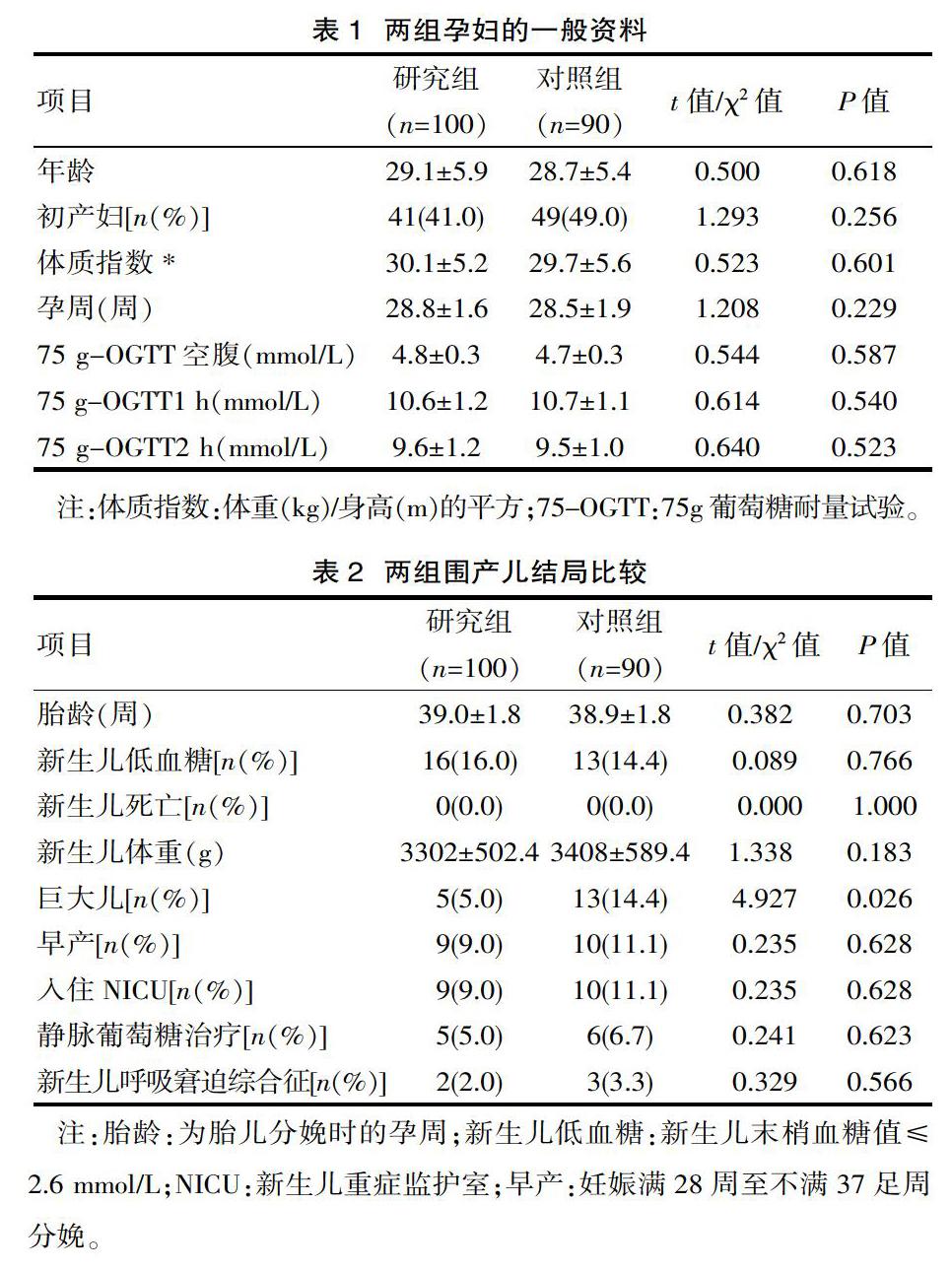
两组孕妇的年龄、孕产次、体质指数、孕周、口服糖耐量试验等差异无统计学意义(P>0.05),见表1。
2.2 围产儿结局
两组新生儿出生体重及巨大儿发生率相比差异有统计学意义(P<0.01),胎龄、新生儿低血糖、新生儿死亡、早产、新生儿重症监护室(NICU)入住率、静脉葡萄糖治疗、新生儿呼吸窘迫综合征发生率差异无统计学意义(P>0.05),见表2。
2.3 母体结局
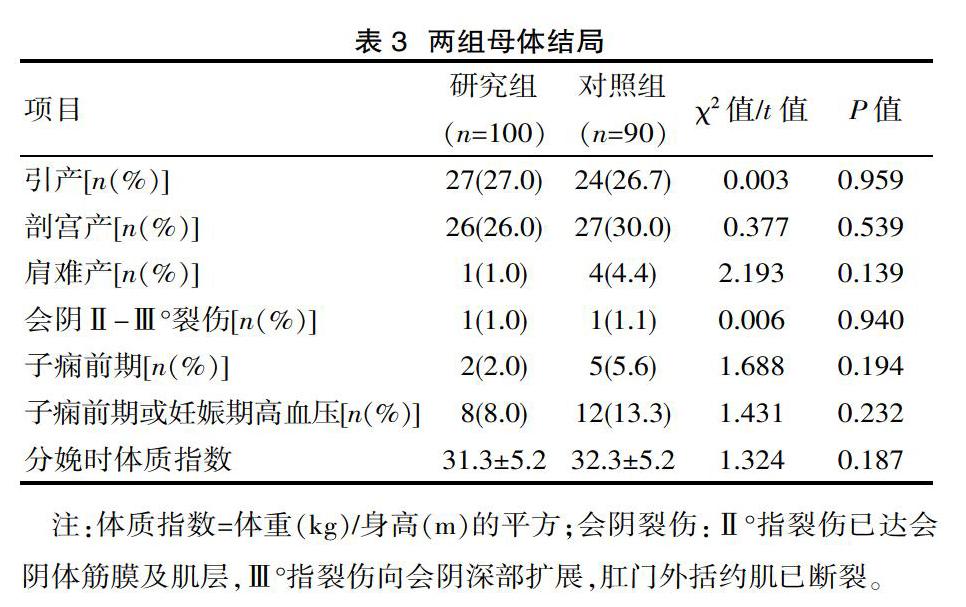
两组在剖宫产、肩难产、子痫前期、妊娠期高血压、分娩时体质指数方面差异有统计学意义(P<0.05),在分娩时会阴裂伤和引产方面差异有统计学意义(P>0.05),见表3。
3 讨论
根据美国糖尿病协会(ADA)的发布内容,妊娠期糖尿病(GDM)定义为在孕3个月后发生的碳水化合物代谢性损伤,它并不是预先存在的糖尿病[5]。妊娠期糖尿病的发生率大概占到2%~9%[6],会增加围产期并发症发生特别是子痫前期,其他增加的风险包括肩难产、严重的会阴裂伤、新生儿低血糖和新生儿死亡、妊娠高血压疾病等并发症发生率增加,也是妊娠期糖尿病孕妇早产发生的主要原因[7]。
国际妇产科联盟、中华医学会糖尿病学分会等多个糖尿病诊治指南[3,8-13]均强调,妊娠期糖尿病的孕妇,要注意孕期健康教育,在孕早期、孕中期、孕晚期及产褥期均需要严格监测血糖,加上营养管理,必要时,使用胰岛素治疗控制高血糖等,这样系统管理可以控制孕妇血糖达到目标血糖。其中2018年4月颁布的《中国2型糖尿病防治指南(2017年版)》推荐的诊断和管理办法严格程度较高[3]。
妊娠期糖尿病的系统化管理包括饮食建议、运动、血糖监测和胰岛素治疗等[3]。根据以上原则,该院的妊娠糖尿病的规范化系统管理从孕妇进入该院门诊产检开始实施。回顾性研究结果,使用新标准诊断和规范化管理妊娠期糖尿病孕妇降低了巨大儿、肩难产、剖宫产、子痫前期等围产期不良结局和妊娠并发症的发生。
该项研究表明,妊娠期糖尿病诊断新标准对监测及控制血糖有帮助,能发现轻微血糖异常情况,应用新标准进行筛查,并通过饮食、锻炼综合管理,必要时加入胰岛素治疗,可以显著改善妊娠结局并提高产科质量。
[参考文献]
[1] Metzger BE,Lowe LP,Dyer AR,et al.Hyperglycemia and adverse pregnancy outcomes[J].N Engl J Med,2008,358(19):1991-2002.
[2] Metzger BE,Gabbe SG,Persson B,et al.International Association of Diabetes and Pregnancy Study Groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy[J].Diabetes Care,2010,33(7):676-682.
[3] 中华医学会糖尿病学分会.中国2型糖尿病防治指南(2017年版)[J].中国实用内科杂志,2018,38(4):292-344.
[4] 丰有吉.妇产科学七年制[M].第3版.北京:人民卫生出版社,2015:133.
[5] American Diabetes Association.Standards of Medical Care in Diabetes-2016 Abridged for Primary Care Providers[J].Clinical Diabetes,2016,34(1):3-21.
[6] Clinical management guidelines for obstetrician-gynecologists.ACOG practice bulletin NO.30:Gestational Diabetes[J].Obstetricians and Gynecology, 2001,98(3):525-538.
[7] Tutino GE,Tam WH,Yang X,et al.Diabetes and pregnancy:perspectives from Asia[J].Diabetic Medicine,2014,31(3):302-318.
[8] 魏小辉,王育璠.2015年国际妇产科联盟(FIGO)妊娠期糖尿病诊疗指南解读[J].中华内分泌代谢杂志,2016,32(11):895-899.
[9] Sugiyama T,Metoki H,Hamada H,et al.A retrospective multi-institutional study of treatment for mild gestational diabetes in Japan[J].Diabetes Research and Clinical Practice,2014,103(3):412-418.
[10] JD.Walker.NICE guidance on diabetes in pregnancy:management of diabetes and its complications from preconception to the postnatal period. NICE clinical guideline 63. London, March 2008[J].Diabetic Medicine,2008,25(9):1025-1027.
[11] Muktabhant B,Lawrie TA,Lumbiganon P,et al.Diet or exercise,or both,for pre-venting excessive weight gain in pregnancy[J].Cochrane Database Syst Rev,2015(6):CD007145.
[12] 中华医学会妇产科学分会产科学组.中华医学会围产医学分会妊娠合并糖尿病协作组.妊娠合并糖尿病诊治指南[J].中华妇产科杂志,2014,17(8):537-545.
[13] Guo WW,Zhang B,Wang X. Lifestyle interventions for gestational diabetes mellitus to control blood glucose:a meta-analysis of randomized studies[J].International Journal of Diabetes in Developing Countries,2018,38(1):26-35.
(收稿日期:2019-03-24)



