杨春静 张吉林 王贤
克罗恩病(Crohn’s disease,CD)是一种慢性复发性肉芽肿性炎症性疾病,可累及消化道的任何部位,也被称为局限性肠炎,节段性肉芽肿性炎。近年来,克罗恩病在亚洲及我国的发病率呈逐渐上升趋势[1-2]。克罗恩病的病程越长,发生并发症的风险越高,其中部分患者需要接受手术治疗。因此,对于该类患者不仅要观察肠道的病变,还要尽快发现肠系膜及腹腔的病变。CT小肠造影(CT enterography,CTE)是诊断克罗恩病、评价治疗效果的有效工具。它不仅可以检测肠壁异常,还可以更好地发现穿透性病变,评估肠管病变引起的并发症,为临床治疗方案的选择提供有效的指导。本文所述的肠管并发症指由肠道炎症引起的肠梗阻及受累肠系膜区、腹腔发生的病变,如瘘管、腹腔脓肿等。
1 资料与方法
1.1 一般资料 回顾性分析2015年12月-2018年6月在九江市第一人民医院行小肠CT成像检查的克罗恩病患者23例,均符合WHO关于克罗恩病的诊断标准及2012、2014年中华医学会消化病学分会制订的炎症性肠病诊断共识意见[3-4]。所纳入的克罗恩病患者均有完整的临床资料、小肠CT成像、肠镜检查(包括胶囊内镜、双气囊小肠镜或结肠镜检查资料)及肠镜组织病理学结果,3例患者有手术资料,肠镜检查与CTE检查时间间隔不超过2周。其中男17例,女6例;年龄15~66岁,平均(34.1±12.6)岁;病程1个月~30年。主要临床表现为腹痛15例,腹泻11例,腹胀8例,便血7例,发热5例,贫血7例,食欲减退13例,消瘦9例,可触及腹部包块者6例,体检发现肛瘘及肛周脓肿者5例。
1.2 方法
1.2.1 检查前的准备 患者于检查前晚进少渣半流质饮食,检查当天早晨空腹,禁食时间6 h以上,肠腔内对比剂采用5%甘露醇溶液(将20%甘露醇溶液用温开水稀释,配制总量为1 500~2 000 mL),检查前45~60 min口服,每次间隔15分钟口服约300~400 mL,分3次等量服用,无禁忌证的患者于扫描前10 min静脉注射丁溴酸山莨菪碱10 mg以抑制肠道蠕动,扫描前再口服300 mL以充盈胃和空肠上段。怀疑肠梗阻患者视症状轻重适量服用对比剂。对患者进行检查前的呼吸训练,每次扫描时吸气深度须保持一致。
1.2.2 扫描条件及方法 设备:GE LightSpeed 64排螺旋CT扫描仪;扫描范围:从膈顶至盆底,进行平扫、动脉期、静脉期三个期相的扫描;扫描方法:首先进行全腹部平扫,要求在一次屏气内完成,之后进行增强扫描,包括动脉期、门静脉期。造影剂为非离子型对比剂——碘海醇注射液(350 mgI/mL),总注射量为1.5 mL/kg,注射速度为3.5 mL/s,采用双筒高压注射器进行注射。动脉期采用智能追踪监测腹主动脉,监测平面位于肠系膜上动脉水平,达阈值后启动扫描,动脉期扫描结束35 s后行静脉期扫描。扫描参数:管电压120 kV,管电流采用智能毫安,范围为50~400 mA,准直器宽度64×0.625 mm,螺距1.375∶1。
1.3 图像后处理 所有图像上传至ADW4.6工作站,由两位放射科医师分别对所获得图像进行阅片及分析,记录病变征象并作出诊断。将轴位图像与最大密度投影(MIP)技术联合起来对肠道充盈状态进行评价,采用多平面重组(MPR))和最大密度投影(MIP)技术,必要时应用容积再现(VR)进行图像重组,对病变的范围进行观察,并对病变肠管进行定位,观察有无并发症及其周围受累情况。
1.4 观察指标 (1)克罗恩病及其并发症的影像学表现;①肠道病变累及的部位和范围;②有无肠腔狭窄及近端肠管扩张;③肠管间有无粘连及肠内、外瘘管形成;④肠周有无气体或渗液;⑤有无腹腔脓肿形成;⑥肠系膜血管有无异常。(2)CTE检查诊断克罗恩病并发症的准确性。
2 结果
23例克罗恩病患者中共38段小肠受累,正确诊断29段,敏感性76%。23例患者中发生不同程度肠梗阻8例,肠穿孔并蜂窝织炎1例,肠内瘘3例,外瘘2例,腹腔脓肿3例,肠系膜血管异常1例。克罗恩病并发症的主要CT征象:肠壁增厚及肠腔狭窄(8/23),瘘管(5/23)、肠周环形强化病灶(3/23)、肠外气体(1/23)、肠系膜斑片状高密度影(1/23)、肠系膜血管异常(1/23)等。以患者内镜检查、术中探查结果及治疗后随访、复查为标准,CTE检查诊断克罗恩病肠道并发症的敏感性及特异性分别为83%和94%。
克罗恩病肠道并发症的影像学表现,(1)肠穿孔和蜂窝织炎:1例患者出现肠穿孔,同时合并肠系膜蜂窝织炎。CTE显示肠旁系膜区出现游离气体影,周围组织斑片状高密度影,密度不均匀,增强扫描不均匀强化。见图1。(2)肠内瘘:23例患者中3例出现肠内瘘,其中1例合并腹腔脓肿。CTE增强检查示多段肠壁肠管互相粘连、纠集,呈花瓣状及“星征”[5];肠壁增厚、明显强化,肠腔相互沟通。见图2。(3)腹腔脓肿:3例患者并发腹腔脓肿,其中1例同时合并肠内瘘。CTE检查示腹部类圆形或椭圆形的包块,可见边缘环形强化,内部为液性密度,无强化。见图2。(4)肠外瘘:1例出现肠与盆壁及臀部软组织间的多发瘘道,此例同时合并肠内瘘。CTE检查示病变肠壁增厚,可见条状强化影与骶前软组织及臀部皮肤连接,局部呈管状影,并见多发小脓肿形成。见图3。(5)肠系膜血运障碍:1例患者出现肠系膜小静脉增多,走行迂曲,回肠静脉、回结肠静脉等肠系膜上静脉属支闭塞;肠缘系膜侧见“梳齿征”,表明病变处于活动期;回肠末段肠系膜见包块影,呈不均匀明显强化。见图4。(6)肠梗阻:8例不同程度肠梗阻患者CTE检查示肠壁增厚及肠腔狭窄,近端肠管扩张。增厚肠壁可呈黏膜层、黏膜层及肌层或肠壁全层的强化方式,并出现“环靶”征。肠壁可不同程度增厚,1例回肠肠壁显着增厚者局部可见菜花状肿物阻塞肠腔。但病灶范围较长,肠壁各层仍可辨认。见图5。
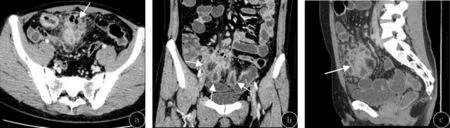
图1 CD并发肠穿孔及肠系膜蜂窝织炎
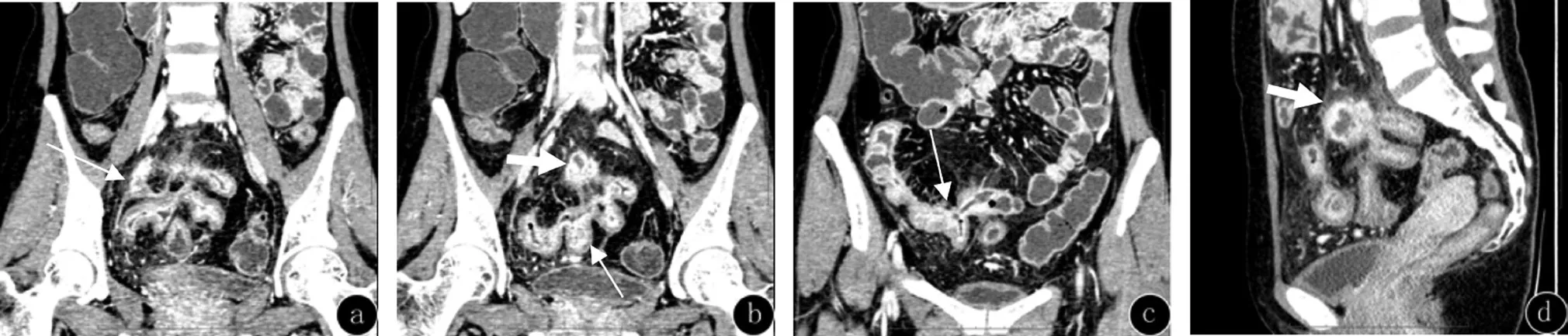
图2 CD并发多发腹腔内瘘及脓肿
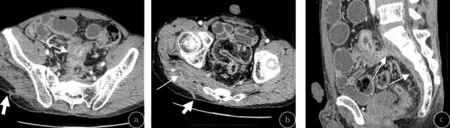
图3 CD并发外瘘及臀部脓肿
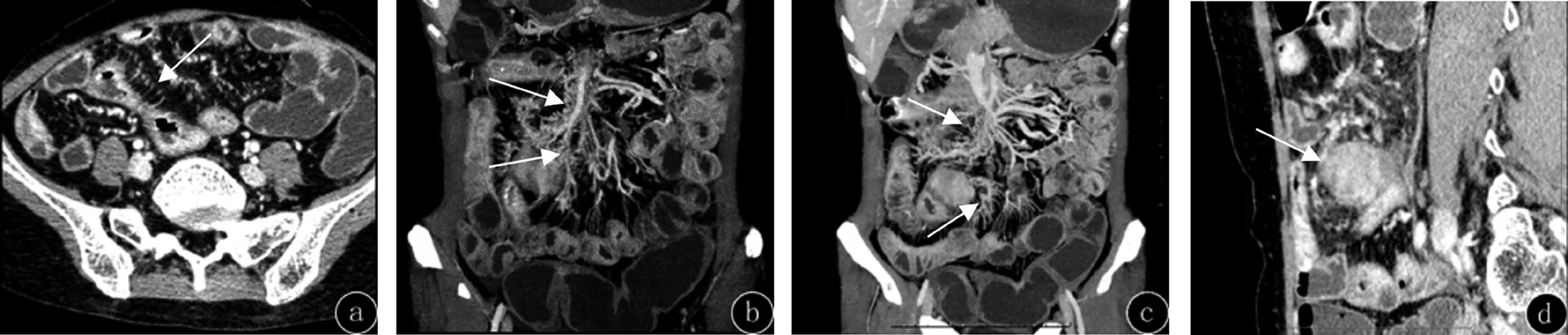
图4 CD并发肠管血流异常
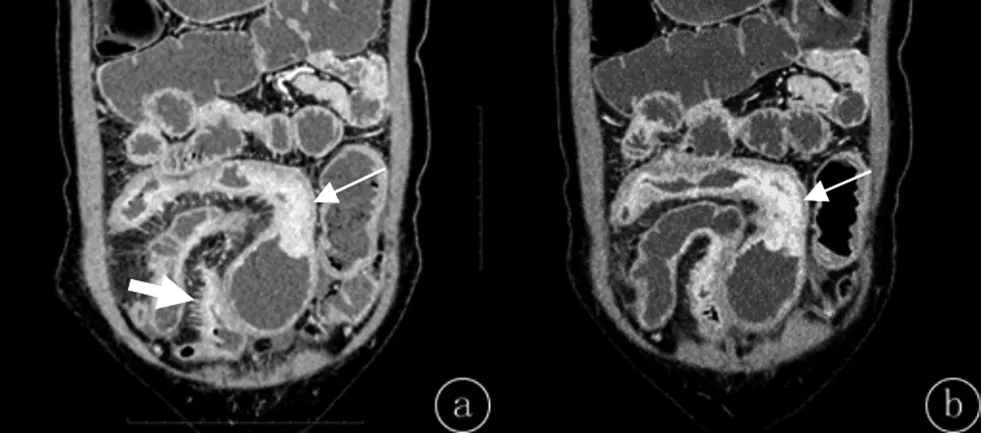
图5 CD并发肠梗阻
3 讨论
克罗恩病是一种原因未明的慢性炎性病变,近年来我国发病率呈上升趋势[2]。成人好发于回肠末端,常同时累及小肠和结肠,发病率随年龄增长而增加,主要临床表现为腹痛、腹泻、发热,贫血、消瘦等,可发生肠瘘、腹腔脓肿等并发症。相关研究表明东西方国家克罗恩病患者临床特征不同,并发症特点亦有不同[6-8]。发病机制尚不明确,目前认为可能是一种与自身免疫、遗传、感染、环境等诸多因素有关的慢性非特异炎症性疾病,尚无诊断的“金标准”,当患者出现典型的临床、内镜和影像学表现时可拟诊。
传统小肠影像学检查方法是小肠X线钡餐造影,对显示克罗恩病的黏膜溃疡、肠腔狭窄及瘘管等改变较为敏感,而对其肠壁及肠腔周围并发症不能直接判断,具有一定的局限性。肠镜对肠道病变具有独特优势,能够直接观察黏膜情况,且能够活检,达到病理学诊断,但在肠梗阻、肠黏连时无法完成检查,且同样具有无法观察肠腔外改变、患者耐受性差等缺点。CT小肠造影(CT enterography,CTE)采用口服肠道对比剂扩张肠腔,并应用静脉对比剂使肠壁、肠黏膜强化,从而与肠腔形成良好的对比,结合多方位图像重组的后处理技术,不但可显示肠壁增厚,且可明确肠腔外的情况[9]。这种方法在良好肠道准备条件下结合增强扫描检查,提高了对小肠病变的检出率和定位准确性,对克罗恩病的诊断与鉴别诊断、病变活动性判断,尤其是在克罗恩病肠道并发症的早期发现,以及治疗后随访中发挥了极大的作用。CTE作为评估小肠病变的重要的影像学检查方法之一,能提供较高的空间分辨率和时间分辨率,是其他检查方法无法替代的。既往研究结果显示CTE识别克罗恩病并发症的敏感度及特异度约70%~100%[10-11],本研究结果与之相符。
本组病例男17例,女6例,男女比例为2.8∶1,66岁1例,其余患者年龄为15~52岁,半数患者年龄在21~35岁,病变多位于回肠或回肠、结肠。克罗恩病肠道并发症的出现常可导致临床治疗方案的改变,因此识别其影像学特征,早期正确诊断尤为重要。本组各种肠道并发症中,有完整临床、内镜及影像学资料的肠穿孔并肠系膜蜂窝织炎病例1例,腹腔脓肿3例,临床均表现为近期发生的腹痛或腹痛伴发热,前者小肠旁见游离气体,肠系膜区见密度不均匀的斑片影,由于患者就诊时发病时间相对较长,所示病变较局限,未见其急性期表现,肠系膜的蜂窝织炎也较局限。本组3例腹腔脓肿均发生于回肠旁,1例合并肠内瘘,病灶具有典型的脓肿影像学表现,一侧贴附于肠壁,环形强化。肠内瘘和肠外瘘是克罗恩病的常见并发症,本组病例中有3例肠内瘘,多段肠管间相互粘连,呈花瓣状,中央区见肠管间多发沟通的瘘口,呈放射状。本组肠梗阻8例,发生率约为34.8%,同时可见腹腔脓肿等并发症,由于克罗恩病为肠壁全层透壁性炎,炎症穿透肠壁深入系膜,产生窦道或肠管与其他器官粘连形成通道时,就会出现肠瘘。肠瘘可累及邻近的任何器官,形成肠-肠瘘、肠-膀胱瘘、肠-阴道瘘、肠-腹壁瘘等。肠内瘘相对外瘘更加常见,其中肠-肠瘘最多见,表现肠管之间相互粘连、分界不清,多段肠管花瓣样聚集,形成“星征”[5]。此外,由于肠壁炎症长期、反复刺激,可引起肠壁细胞外基质成分发生改变,炎症细胞及纤维组织增多,从而并发肠管狭窄,继发肠梗阻[12]。肠梗阻表现为肠壁增厚狭窄并异常强化,近端肠管扩张积液。腹腔脓肿在克罗恩病患者中也不少见,其往往和肠瘘共同发生。脓肿可发生在腹部的任何位置,包括系膜内、腹膜后、膈下、肠壁内、腹壁内等。克罗恩病合并腹腔脓肿表现为系膜内、腹壁、膈下或其他部位出现椭圆形或圆形的包块,周围炎性渗出,脓肿壁出现强化。
本组研究中发现一例合并肠系膜上静脉部分属支闭塞病例,走行区见多发迂曲小血管,患者无急性腹痛症状,推测为慢性血栓形成导致血管管腔闭塞及周围侧支循环形成,由多发小静脉代偿回流。Violi等[13]研究发现,炎症性肠病患者中肠系膜静脉血栓发生率约为26.8%,且88.4%为慢性肠系膜静脉血栓(外周静脉管腔狭窄,周围广泛侧支循环形成),仅1例发生急性肠系膜静脉血栓(静脉管腔内充盈缺损),经随访证实相应受累血管管腔变窄。该研究还发现,CD并发的肠系膜血栓均位于空肠、回肠静脉及回结肠静脉,绝大多数位于外周。Landman等[14]研究发现,即使炎症性肠病处于非活动期,仍可发生肠系膜静脉-门脉血栓。炎症性肠病患者发生血栓栓塞性疾病的概率比正常人高,发生部位广泛,如腹腔、下肢、脑等,且血栓与炎症性肠病病变广度和活动度呈正相关。推测本病例所示肠系膜静脉异常改变为慢性血栓形成所致。
回肠末段肠系膜见包块影,呈不均匀明显强化。此患者出院后2.5个月复查CT,包块大小、形态、密度等无变化,结合病变增强的特点,推测为炎性包块。尚需获得病理学支持。
部分患者有肛瘘病史,由于本院非肛肠科专科医院,因此未进行详细专科体检及相关的影像学检查。本组缺乏急性消化道出血病例,此类患者在影像学检查前一般已行内科或介入治疗。克罗恩病除继发肠道并发症外,亦可出现其他系统的肠外并发症,如胆结石、硬化性胆管炎、门静脉血栓、肾结石、肾积水、骨关节炎、虹膜炎、坏疽性脓皮病、皮肤结节性红斑等[15]。本研究主要探讨肠道并发症,未涉及肠外并发症。1例小肠-膀胱瘘-腹壁皮肤瘘,同时合并不全肠梗阻。
本研究采用回顾性研究,由于纳入研究的样本量偏少,结果可能发生偏倚。部分结果需要前瞻性研究给予证实。由于肠管充盈程度的不同,会影响影像科医师对上消化道型患者图像的评估,导致假阳性或假阴性的结果。
总之,克罗恩病的肠道并发症复杂、多样,不同的克罗恩病并发症具有不同的影像学特征,因此影像学是该病诊断与治疗不可或缺的手段之一,有助于早期、准确地发现病变,为临床诊治提供丰富的信息。随着影像检查软硬件工具的不断升级换代,影像学作为无创的检查方法,必将在克罗恩病肠管并发症的诊治中发挥更大的作用。



