苗健美 刘华平
[摘要] 目的 前瞻性观察妊娠期糖尿病(GDM)患者孕期母体成分变化及其特点,探讨其与孕期血糖变化的相关性。 方法 随机选取2014年12月~2015年7月于中国人民解放军空军总医院建档的GDM孕妇77例及正常孕妇79例为研究对象,分别设为GDM组与对照组。监测两组在建档时(孕11~13周)、孕17~20周、孕24~28周、孕32~36周的基础代谢率、去脂体重、瘦体重、总体水、体脂含量、体脂百分比、细胞内水、细胞外水等体成分指标;记录建档时空腹血糖、孕24周的口服葡萄糖耐量试验(OGTT)结果;分析两组孕妇在不同孕期各体成分变化特点并探究其与孕期血糖变化的相关性。 结果 GDM孕妇在建档时、孕17~20周、孕24~28周体成分指标均高于对照组(P < 0.05或P < 0. 01),但孕32~36周时两组的体成分比较差异无统计学意义(P > 0.05)。建档时空腹血糖与建档时的基础代谢率、体脂含量、体脂百分比呈明显正相关(r = 0.217、0.255、0.244,均P < 0.01);GDM组患者孕24周OGTT的服糖前血糖水平与建档时的体脂含量、体脂百分比呈明显正相关(r = 0.237、0.239,均P < 0.01),而服糖后1 h血糖则与孕17~20周的体脂含量、体脂百分比呈明显正相关(r = 0.302、0.288,均P < 0.01)。 结论 GDM孕妇孕期体成分指标明显高于正常孕妇,孕期体脂增加与孕期血糖变化相关,孕期体成分变化可能与GDM的发生存在一定关系。
[关键词] 妊娠期糖尿病;体成分;生物电阻抗
[中图分类号] R714.256 [文献标识码] A [文章编号] 1673-7210(2016)03(c)-0038-05
[Abstract] Objective To observe the variation and characteristic about matemal body composition of the pregnant women with gestational diabetes mellitus (GDM) in prospective study, investigate the relationship with glycemic excursion during pregnacy. Methods 77 GDM patients and 79 healthy pregnant from December 2014 to July 2015 in Air Force General Hospital were randomly selected, and set as the GDM group and the control group respectively. Body composition such as basal metabolism rate, fat free mass, lean body mass, total body water, fat mass, percentage of body fate, intracellular water, extracellular water of pregnant women was measured amongst 11-13, 17-20, 24-28, and 32-36 pregnant weeks; the measurement results of fasting blood-glucose (FPG) and oral glucose tolerance test (OGTT) respectively during document and 24 pregnant weeks were recorded; the changing characteristic of body composition in two groups in different pregnancy phase was analyzed and their relationship. Results The body composition outcome of control group was lower than that of GDM group while documention, 17-20 pregnant weeks and 24-28 pregnant weeks (P < 0.05 or P < 0.01), but there were no statistical significance difference in 32-36 pregnant weeks (P > 0.05). Compared with other gestational body composition index, the FPG in documention of patients in the GDM group had significant positive correlation with the basal metablic rate, content and percentage of body fat (r = 0.217, 0.255, 0.244, all P < 0.01), the plasma glucose of fast after OGTT in 24 pregnant weeks had significant positive correlation with content and percentage of body fat at documention (r = 0.237, 0.239, all P < 0.01), and one hour after glucose intake, level of blood glucose had significant positive correlation with 17-20 pregnant weeks (r = 0.302, 0.288, all P < 0.01). Conclusion Matemal body composition index of the pregnant women with GDM is apparently higher than healthy pregnant, body fat increation in pregnancy is related to matemal glycemic excursion. The variation of matemal body composition may have some correlation with GDM occurrence.
[Key words] Gestational diabetes mellitus; Body composition; Bioelectrical impedance
妊娠期糖尿病(gestational diabetes mellitus,GDM)是妊娠期最常见的内科合并症之一,对母儿危害较大,越来越受到人们的重视。GDM孕妇体内的高糖环境及妊娠期特殊生理变化,将引起体脂含量、总体水、细胞外水等体成分发生不同程度的变化。本研究通过应用生物电阻抗技术,分析GDM孕妇在不同孕期母体成分与正常孕妇的差异,探讨体成分变化与GDM的相关性。
1 对象与方法
1.1 对象
选择2014年12月~2015年7月在中国人民解放军空军总医院(以下简称“我院”)建档的GDM孕妇77例为GDM组,纳入标准:①在我院产科建档,定期产检,孕期检查完善,基本信息完整。②建档时(孕11~13周)、孕17~20周、孕24~28周、孕32~36周完成体成分测定。③单活胎。④确诊为GDM,且不合并有其他妊娠期合并症(妊娠期高血压、甲状腺功能异常、血小板减少等)。⑤研究对象知情同意并签署知情同意书。另选取同期于我院分娩的无任何合并症的正常孕妇79例为对照组,纳入标准同上。本研究已经医学伦理学委员会批准。
1.2 方法
1.2.1 基本资料 纳入研究的孕妇建档时记录姓名、年龄、身高、孕前体重及体重指数(body mass index,BMI)、空腹血糖(fasting blood-glucose,FPG)以及孕24周口服葡萄糖耐量试验(oral glucose tolerance test,OGTT)结果等。
1.2.2 血糖检测 建档时采集空腹静脉血,检测FPG;孕24周行OGTT:采用75 g葡萄糖口服法,于服糖前及服糖后1、2 h分别抽取静脉血检测血糖,若达到或超过以下至少1项指标:服糖前血糖5.1 mmol/L、服糖后1 h血糖 10.0 mmol/L、服糖后2 h血糖8.5 mmol/L,即诊断为GDM[1]。
1.2.3 孕期体成分 在建档时(孕11~13周)、孕17~20周、孕24~28周、孕32~36周,严格按照人体成分检测仪(四海华辰SHHC)操作流程进行测试。要求测试前6 h内禁止剧烈活动,测试当天空腹、排空大小便,脱去鞋袜,双脚平行站于足形电极上,双臂伸直并与躯干保持一定距离,双手握于手柄(拇指在上,其余四指在下)均匀用力,开始测量,1~2 min。主要测量:基础代谢率、去脂体重、瘦体重、总体水、体脂含量、体脂百分比、细胞内水、细胞外水。
1.3 统计学方法
采用SPSS 17.0统计学软件进行数据分析,计量资料数据用均数±标准差(x±s)表示,多组间比较采用单因素方差分析,组间两两比较采用LSD-t检验,方差不齐用秩和检验;相关性分析采用Pearson相关系数;以P < 0.05为差异有统计学意义。
2 结果
2.1 两组一般资料比较
GDM组孕妇的身高、分娩孕龄与对照组差异无统计学意义(P > 0.05),而年龄、孕前体重、孕前BMI均显着高于对照组,差异均有统计学意义(P < 0.05或P < 0. 01)。见表1。
2.2 体成分比较
两组除建档时的细胞内水差异无统计学意义(P > 0.05);GDM组在建档时及孕17~20、24~28周的体成分指标均高于对照组,差异有统计学意义(P < 0.05或P < 0.01);而对于孕32~36周的体成分,两组差异无统计学意义(P > 0.05)。见表2~5。
2.3 两组孕妇体成分指标与血糖相关性分析
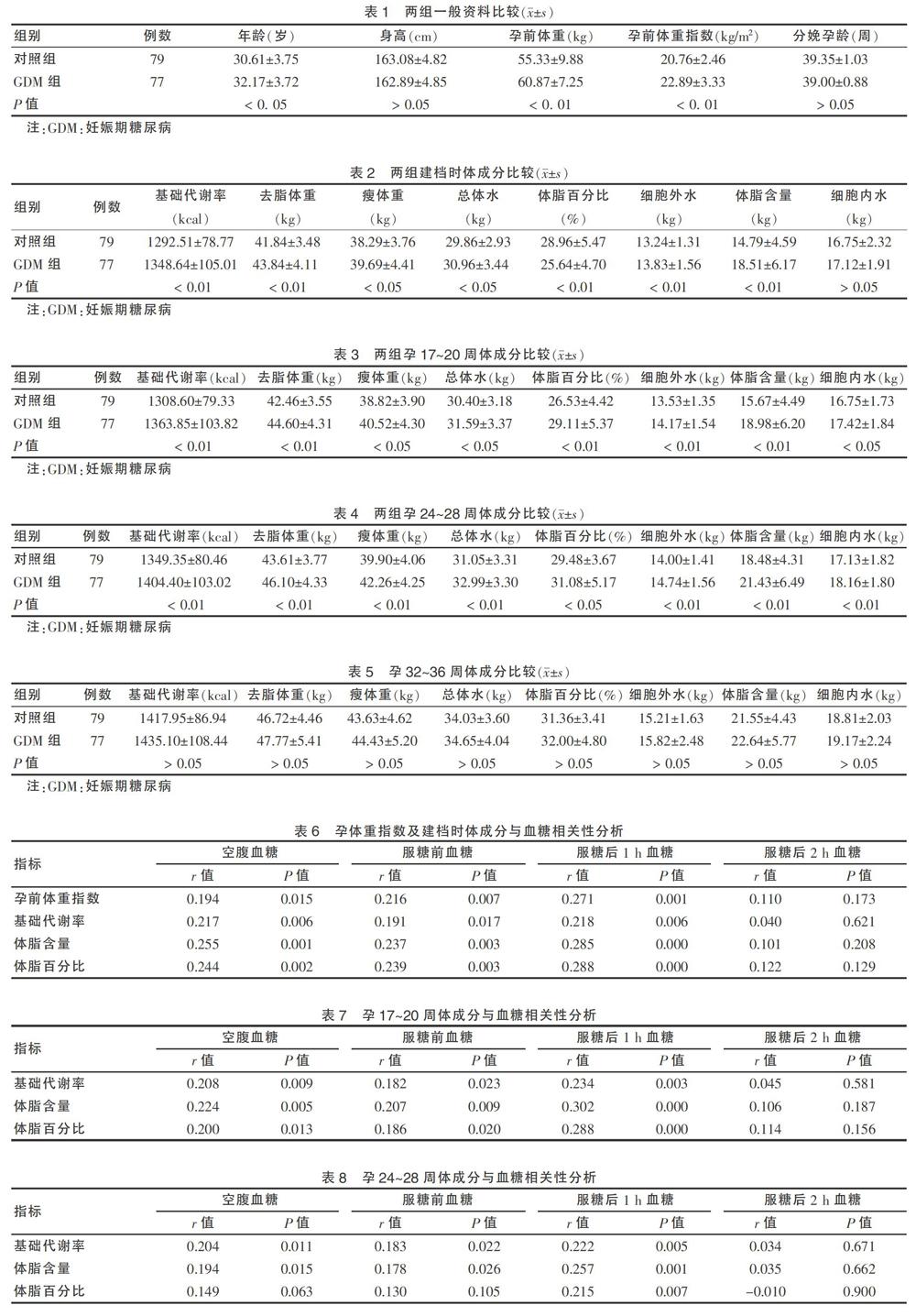
与其他孕期体成分各指标相比较而言,孕期血糖与孕24~28周体成分指标的相关程度较弱,与孕32~36周体成分无明显相关性(P > 0.05)。建档时FPG与建档时的基础代谢率、体脂含量、体脂百分比呈显着正相关(r = 0.217、0.255、0.244,均P < 0.01),孕24周OGTT的服糖前血糖与建档时的体脂含量、体脂百分比呈显着正相关(r = 0.237、0.239,均P < 0.01),而服糖后1 h血糖则与孕17~20周的体脂含量、体脂百分比呈显着正相关(r = 0.302、0.288,均P < 0.01)。服糖后2 h血糖与体成分无明显相关性(P > 0.05)。见表6~9。
3 讨论
体成分即构成人体不同组织、器官的化学组成成分,主要包括蛋白质、脂肪、碳水化合物、水、矿物质等五种[2],各成分比例、分布情况与人群健康状况密切相关[3-5]。目前,生物电阻抗技术(利用不同生物组织所固有的电特性来获取生物医学信息)是体成分测量的常用方法[6-9]。研究发现孕期母体各体成分比例变化与妊娠结局密切相关[10-11],而对于GDM孕期体成分研究还较为短缺。
对比两组一般资料发现,高龄孕妇或孕前超重、肥胖孕妇发生GDM的可能性明显高于年龄<35岁,BMI正常的孕妇,从侧面反映了高龄、肥胖是GDM的高危因素,这与多项研究结果一致[12-15]。GDM发病机制尚不清楚,目前认为主要由于妊娠中、晚期胰岛素抵抗作用增加,胰岛素分泌受限不能代偿这一生理变化导致血糖升高。血管长期受高糖环境刺激,通透性改变,总体水增加,晶体渗透压也随之升高,体内水分重新分布,第三间隙液体积聚,使得细胞外液增多。有研究表明,GDM孕妇在妊娠早、中期的细胞外水含量明显高于正常孕妇[16]。Moreno等[17]却认为GDM孕妇的去脂体重、总体水与对照组比较差异无统计学意义。本研究比较GDM组与对照组不同孕期母体体成分变化后发现,不仅建档时、孕17~20周、孕24~28周细胞外水含量明显高于对照组,孕17~20周及24~28周细胞内水、总体水含量同样高于对照组,这正符合GDM高糖环境中的病理生理变化。另外,在建档时、孕17~20周、孕24~28周时体脂、瘦体重、基础代谢率等方面两组之间也有明显不同,GDM组高于对照组,这与国内研究[18-19]结果相似。人体成分除了脂肪组织外,基本是肌肉与骨骼,瘦体重可认为等同于这两者之和。GDM孕妇孕前BMI较高,加之妊娠后摄入的营养、热量增加,运动量减少,脂肪不断积聚,胎儿随之发育迅速,机体负重增加,肌肉收缩增强,肌肉量明显增加[20]。因此GDM患者孕期体成分比例改变可能是该疾病的预警信号,可尽早临床干预,避免不良妊娠结局发生。
然而,本研究未发现两组在孕32~36周体成分间有明显差异。可能由于:①GDM孕妇一经诊断积极敦促教导合理安排饮食,适量运动,自主检测血糖,逐渐建立糖尿病自我监管模式,其次,我院妇产科专设孕妇营养门诊对其整个孕期进行一对一个体化营养指导,控制体重增加;②孕晚期胎儿趋于成熟,体成分变化幅度减弱;③样本量较少。
相关性研究发现,建档时FPG、孕24周OGTT与孕前BMI孕期体成分呈不同程度相关,但相比较而言,建档时的FPG与建档时的基础代谢率、体脂含量、体脂百分比呈显着正相关(r = 0.194、0.217、0.255、0.244,均P < 0.01),OGTT的服糖前血糖、服糖后1 h血糖则分别与建档时、孕17~20周体成分中的体脂含量、体脂百分比呈显着正相关(r = 0.237、0.239;0.302、0.288,均P < 0.01)。这都间接说明孕期体成分改变与血糖变化密切相关,孕期体脂增长过多,体成分比例失衡可能是导致GDM发病的一个重要因素,这与Durnwald等[21]、高文削等[22]的研究结果相似,因此有必要在孕前科学地、有计划地管理饮食,维持体成分各比例平衡,预防GDM的发生。
综上所述,体成分是评价营养状态的一种方法,在孕早期甚至孕前对孕妇进行动态体成分监测,积极、有效地发现体成分的异常变化,并依据其变化特点尽早给予科学、合理的饮食指导与干预,控制孕期体重增加,减少包括GDM在内的妊娠并发症的发生,对改善妊娠结局具有积极意义。本研究未发现孕晚期两组体成分间的差异,今后拟增加样本量,从孕前开始前瞻性研究,并对巨大儿、产后出血等情况进行分析。
[参考文献]
[1] 杨慧霞,徐先明,王子莲,等.妊娠合并糖尿病指南(2014)[J].糖尿病临床,2014,8(11):489-498.
[2] 王京钟.现代体成分研究进展和方法[J].国外医学:卫生学分册,2003,30(5):307-311.
[3] Chomtho S,Fewtrell MS,Jaffe A,et al. Evaluation of arm anthropometry for assessing pediatric body composition:evidence from healthy and sick children [J]. Pediatr Res,2006, 59(6):860-865.
[4] Barker DJ. The developmental origins of insulin resistance [J]. Horm Res,2005,64(Suppl 3):2-7.
[5] 闫丹,阮祥燕.人体成分测定方法的临床应用与进展[J].中国组织工程研究与临床康复,2011,15(24):4499-4502.
[6] Buchholz AC,Mcgillivray CF,Pencharz PB. The use of bioelectric impedance analysis to measure fluid compartments in subjects with chronic paraplegia [J]. Arch Phys Med Rehabil,2003,84(6):854-861.
[7] Ghezzi F,Franchi M,Balestreri D,et al. Bioelectrical impe-dance analysis during pregnancy and neonatal birth weight [J]. Eur J Obstet Gynecol Reprod Biol,2001,98(2):171-176.
[8] Fattah C,Farah N,Barry S,et al. The measurement of maternal adiposity [J]. J Obstet Gynaecol,2009,29(8):686-689.
[9] Jebb SA,Siervo M,Murgatroyd PR,et al. Validity of the leg-to-leg bioimpedance to estimate changes in body fat during weight loss and regain in overweight women:a comparison with multi-compartment models [J]. Int J Obes (Lond),2007,31(5):756-762.
[10] Yin J,Quinn S,Dwyer T,et al. Maternal diet,breastfeeding and adolescent body compsition:a 16-year prospective study [J]. Eur J Clin Nutr,2012,66(12):1329-1334.
[11] Elizabeth AM,Boyd JGS,Susan PW,et al. Determination of maternal body compositionin pregnancy and its relevance to perinatal outcomes [J]. Obstet Gynecol Surv,2004,59(10):731-742.
[12] Kim SY,England L,Wilson HG,et al. Percentage of gestational diabetes mellitus attributable to overweight and obesity [J]. Public Health,2010,100(6):1047-1052.
[13] Lao TT,Ho LF,Chan BCP,et al. aternal age and prevalence of gestational diabetes mellitus [J]. Diabetes Care,2006,29(4):948.
[14] 林玉娜,周晓峰.孕妇孕期增重对妊娠及妊娠结局的影响[J].中国当代医药,2015,22(32):169-171,175.
[15] 陈美华,刘继群,万蕴华,等.孕期体重管理对围生期结局的影响[J].中国当代医药,2014,21(5):37-39.
[16] 丁丽丽,程博,陈燕波,等.妊娠糖尿病与血糖正常孕妇的体成分比较研究[J].中国食物与营养,2013,19(8):64-66.
[17] Moreno Martinez S,Tufino Olivares E,Chávez Loya V. Body composition in women with gestational diabetes mellitus [J]. Ginecol Obstet Mex,2009,77(6):270-276.
[18] 苗苗,张悦,戴永梅.妊娠期糖尿病患者血清微量元素及人体体成分分析[J].中国糖尿病杂志,2014,22(5):389-391.
[19] 丁丽丽,程博,陈燕波,等.妊娠糖尿病与血糖正常孕妇的体成分比较研究[J].中国食物与营养,2013,19(8):64-66.
[20] Quiles JL,Maйas M,Martínez MA,et al. Dietary intake and anthropometric measures in a Spanish students group [J]. Int J Vitam Nutr Res,1996,66(4):371-377.
[21] Durnwald C,Huston-Presley L,Amini S,et al. Evaluation of body compsition of large-for-gestional-age infants of women with gestional diabetes mellitus compared with women with nomal glucose tolerance levels [J]. Am J Obstet Gynecol,2004,191(3):804-808.
[22] 高文削,崔世红,李根霞,等.孕前体重指数、孕期体重增长水平与孕晚期糖、脂水平的相关性分析[J].中国计划生育学杂志,2014,22(2):102-105.
(收稿日期:2015-12-20 本文编辑:任 念)



