覃百灵 李 通 胡敏婷 韦春燕
南宁市第二人民医院神经内科,广西南宁 530031
脑卒中是导致我国居民残疾和死亡的主要疾病之一,急性缺血性卒中约占全部卒中的82%,其中颅内外大血管急性闭塞所致的缺血性卒中病情重、预后差,导致了巨大的社会、家庭及经济负担[1]。脑梗死超早期行急诊介入血管内治疗可有效实现血管再通,减轻患者神经功能损害[2],但是出现癫痫发作等并发症将会增加卒中患者不良预后和死亡事件的发生[3]。因此,本研究回顾性分析血管内治疗后出现早期癫痫发作的急性缺血性卒中患者的临床资料,探讨其临床特征及危险因素。
1 资料与方法
1.1 一般资料
收集2019 年6 月至2021 年12 月在南宁市第二人民医院神经内科住院行血管内治疗的184 例急性缺血性卒中患者的住院病历,其中男109 例,女75 例;年龄30~88 岁,平均(66.5±10.2)岁。根据术后是否并发早期癫痫发作分为癫痫组36 例,男21 例,女15 例;非癫痫组148 例,男88 例,女60 例。纳入标准:①年龄≥18 岁;②颈内动脉、大脑中动脉M1 段或基底动脉闭塞所致卒中;③血管内治疗手术包括动脉溶栓、机械取栓和抽吸、血管内支架置入;④术后2 周内出现癫痫发作并行脑电图检查明确有痫样放电;⑤研究数据齐全。排除标准:①既往有癫痫病史;②住院信息及数据无法收集。
1.2 调查方法
采取回顾性调查的方法收集血管内治疗的急性缺血性卒中患者的年龄、性别、既往病史(高血压、糖尿病、高血脂、心房颤动等)、病变血管部位、手术方式、手术时长等可能影响出现早期癫痫发作的危险因素及资料信息。采用美国国立卫生研究院卒中量表(National Institute of Health stroke scale,NIHSS)评分进行神经功能缺损评估[4-5],格拉斯哥昏迷评分(Glasgow coma scale,GCS)进行意识障碍程度评估[6]。
1.3 早期癫痫发作的定义
根据国际抗癫痫联盟的诊断标准,癫痫发作可有运动、感觉、植物神经受累表现和/或伴/不伴继发的意识障碍[7]。根据首次癫痫发作在卒中后出现的时间点(通常为2 周),卒中后癫痫发作分为早发性癫痫发作及迟发性癫痫发作[8]。急性缺血性卒中血管内治疗后早期癫痫发作指卒中前无癫痫病史,在出现急性缺血性卒中事件并行血管内治疗后2 周内出现癫痫发作的临床表现,同步脑电图监测证实有癫痫样放电,排除脑部其他病因及代谢性病变等导致的癫痫发作[9-10]。根据患者是否伴发癫痫发作分为两组,即癫痫发作组和无癫痫发作组。
1.4 统计学方法
采用SPSS 21.0 软件对所得数据进行统计分析。符合正态分布的计量资料以均数±标准差(±s)表示,采用t 检验。计数资料以例数或百分比表示,采用χ2检验。采用logistic 回归分析方法分析危险因素。以P <0.05为差异有统计学意义。
2 结果
2.1 两组一般临床资料比较
两组性别、高血压、动脉溶栓比例比较,差异无统计学意义(P >0.05)。癫痫组年龄≤65 岁、术前NIHSS评分>11 分、术前GCS≤8 分、糖尿病、前循环病变、机械取栓和抽吸、出血转化、手术时长>1 h 比例高于非癫痫组(P <0.05)。见表1。
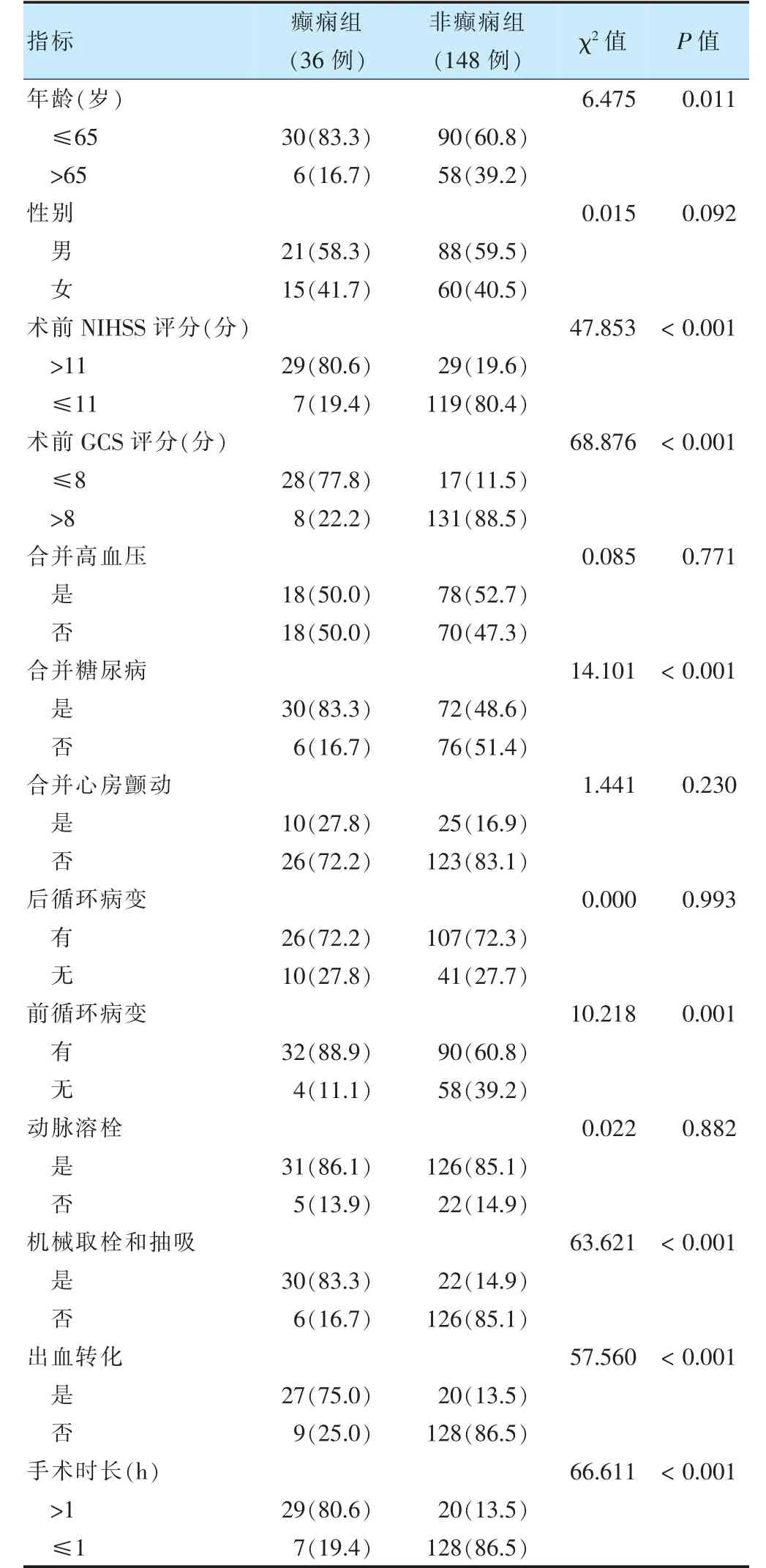
表1 两组一般临床资料比较[例(%)]
2.2 急性缺血性卒中血管内治疗后早期癫痫发作的logistic 回归分析
对单因素分析中差异有统计学意义(P <0.05)的变量进行多因素logistic 回归分析显示,术前NIHSS 评分>11 分、术前GCS≤8 分、机械取栓和抽吸、出血转化、手术时长>1 h 是血管内治疗的急性缺血性脑卒中并发早期癫痫发作的独立危险因素(P <0.05)。见表2。
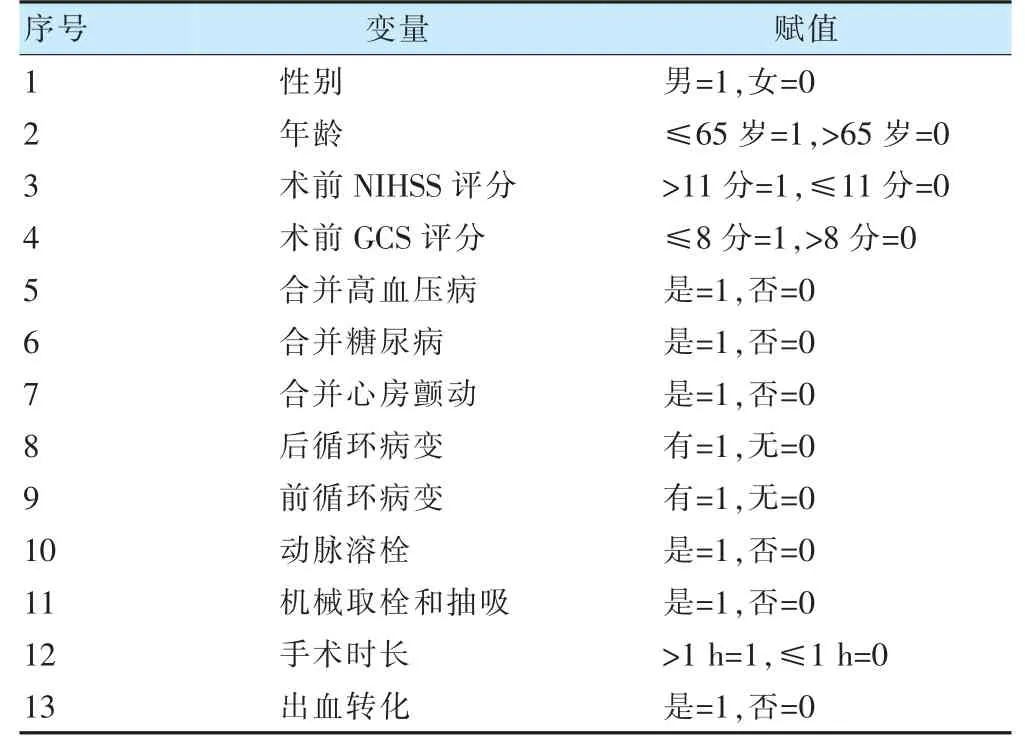
表2 赋值说明
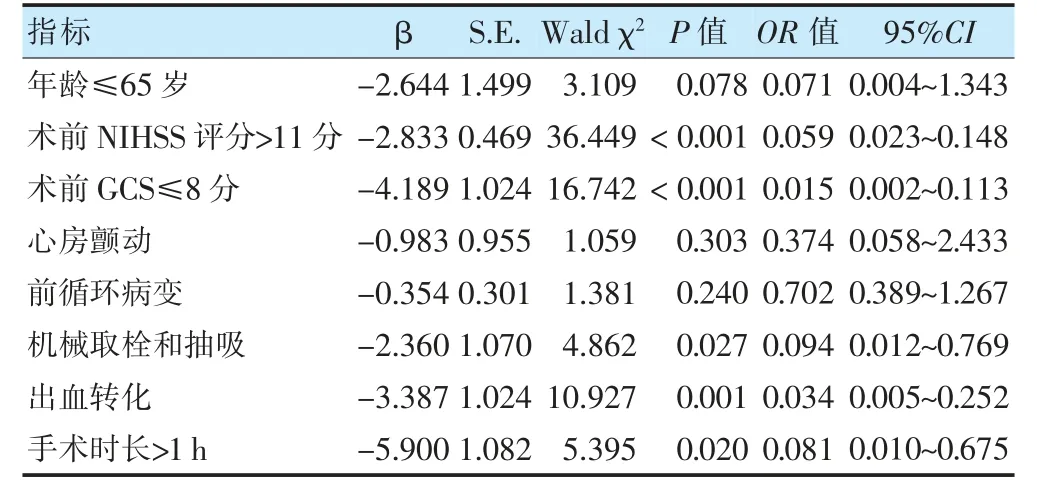
表3 急性缺血性卒中血管内治疗后早期癫痫发作的logistic 回归分析
3 讨论
脑卒中是成人特别是老年人引起癫痫发作的常见原因之一[11]。卒中后癫痫发作具有更高的死亡率和致残率,发作会使患者的生活质量恶化,会减缓因卒中而受损的神经功能的恢复,并加重认知障碍[12-13]。血管内介入治疗是近年来国内和国际指南共同推荐的治疗急性缺血性卒中的新技术,其血管再通率高,为脑卒中患者带来很大获益[14],但在原有脑部神经细胞损伤的基础上血管内介入治疗有可能出现或加剧癫痫发作等并发症。因此,如何避免或减少急性期血管内治疗后患者并发癫痫发作,是此类患者治疗过程中面临需要解决的重要问题。
本研究结果显示,癫痫组年龄≤65 岁、术前NIHSS评分>11 分、术前GCS≤8 分、糖尿病、前循环病变、病灶出血转化、机械取栓和抽吸、手术时长>1 h 的比例明显高于非癫痫组,差异有统计学意义(P <0.05)。
纳入早期血管内介入治疗的急性脑卒中患者神经功能缺损评分一般要求NIHSS 评分>6 分,疑似大血管病变患者。因此,病变部位位于前循环、高NIHSS评分、意识障碍重(GCS≤8 分)、年龄更轻(≤65 岁)的患者、大面积梗死病灶后出血转化等更易累及颅内大血管[15-16],病灶面积大波及大脑皮层从而导致血管内介入治疗后患者发生神经元异常放电出现癫痫发作。此外,糖尿病患者的血管损害更严重及血糖异常波动也是其中的危险因素,这些因素与急性脑卒中并发癫痫发作的危险因素无差异[17]。本研究筛选出的危险因素与既往研究结论大部分一致,这些危险因素既是缺血性脑卒中后癫痫发作的风险[18],也是急性期血管内介入治疗后并发癫痫发作的危险因素。
但本研究发现,机械取栓和抽吸在急性缺血性脑卒中血管内介入患者中合并癫痫发作发生率比较高。需行机械取栓和抽吸的患者往往是大血管闭塞的患者,脑梗死面积大、脑水肿严重,波及大脑皮层引起神经元异常放电,尽管血栓被移除,但仍可能存在持续的兴奋性毒性、炎症或血脑屏障破坏,导致致痫网络的发展[19]。此外,机械取栓抽吸时由于导管、导丝在血管内反复操作,会刺激血管痉挛收缩,容易引起局部脑组织因血管痉挛导致缺血缺氧。缺血和缺氧可致钠泵衰竭及Na+流入,从而增加了细胞去极化,钙通道被激活,Ca2+的快速内流可致电生理不稳定、神经元异常放电,从而导致癫痫发作。而另一种手术方式动脉溶栓往往是用于没有大血管病变的患者,而是穿支病变或微栓子堵塞,动脉溶栓即可取得很好的血管再通效果,梗死体积小,故这类患者很少出现癫痫发作[20]。另一方面,由于机械取栓和抽吸等血管内介入治疗方法的血管再通率较高,故可能出现再灌注损伤或高灌注综合征从而引起癫痫发作[21]。闭塞脑血管再通后,缺血脑组织重新获得血液灌注,脑血流量在短时间内显着增加,从而导致脑水肿甚至颅内出血发生。通常表现为同侧头痛、高血压、癫痫发作、局灶性神经功能损伤等,也是早期血管内介入治疗后患者出现癫痫发作的常见原因之一,故血管再通治疗后的患者应适当镇静、严格控制围手术期血压,必要时使用经颅多普勒超声进行脑血流监测及床旁脑电图进行脑电监测,对于预防高灌注综合征所导致的癫痫发作具有重要的临床意义[22]。
此外,手术时长>1 h 在急性缺血性脑卒中血管内介入患者中癫痫发作发生率也比较高。由于手术时间长,使用对比剂的量增加,可能造成神经元损伤从而引起对比剂脑病的可能,该病可出现癫痫发作、偏瘫、意识障碍等临床表现[23-24]。对比剂具有特殊的物理化学特性,其渗透压高于血浆渗透压,细胞内外液的渗透压差导致血-脑屏障破坏,对比剂渗出从而增加神经元毒性损害[25]。此外,对比剂增加血液黏稠度,减缓血流速度,红细胞携氧能力下降加重脑部缺血缺氧,介入手术导致机体代谢应激的增加和细胞外谷氨酸的释放,引起局部代谢紊乱,以上因素均不同程度导致神经毒性的加重,增加膜的兴奋性,从而影响神经细胞的电生理功能引发癫痫发作[26]。因此,在急性缺血性卒中血管内治疗的患者中,应该尽量减少反复血管内操作,尽快血管再通,尽量缩短手术时长,减少对比剂的使用,防止术后出现癫痫发作等并发症。
综上所述,本研究发现,除病情严重程度、病变部位、出血转化是导致急性期血管内介入患者并发癫痫发作的相关风险外,介入手术方式、手术时长也是影响导致患者出现癫痫发作的危险因素。在临床治疗过程中,应针对危险因素,采取必要的措施预防癫痫发作等并发症,进一步提高脑卒中血管内介入治疗患者的治愈率,减少死亡率和残疾率,改善脑卒中患者的预后。



