宋松 王馨 于蔚
(青岛大学附属医院,山东 青岛 266003 1 财务部;2 资产与招标管理部)
疾病诊断相关分组(DRG)是用于衡量医疗服务质量效率以及进行医疗保险支付的重要方法之一。DRG实质上是一种病例组合分类方案,即根据年龄、疾病诊断、合并症、并发症、治疗方式、病症严重程度与转归及医疗资源消耗等因素,将患者分入若干诊断组进行管理的体系。DRG目前正在全国大部分医疗机构引入,作为当前对住院患者医保费用结算方式具有前瞻性的管理制度,预计可提高医疗透明度和运营效率,并控制医疗成本[1-3]。只有合理化的DRG才能实现DRG在医院、科室及医生之间的可比性评价,从而促进医疗保险机构与医院之间开展平等对话,风险共担[4-5]。本研究以我院妇科恶性肿瘤患者为研究对象,通过分析妇科恶性肿瘤患者DRG效能以及住院总费用的影响因素,以期对DRG在临床的应用和推广提供借鉴。
1 材料与方法
1.1 材料来源
依据国际疾病分类编码和手术操作编码[6-7],从我院HIS信息系统提取出院日期为2020年7月1日—2021年6月30日患者的临床资料。患者纳入标准:①主要诊断编码为C51~57(即妇科恶性肿瘤)的患者;②妇科恶性肿瘤DRG代码为NA19、NA29、NR15的患者。患者的排除标准:①住院天数>60 d者;②住院总费用<1 000元者;③因各种原因没有正确入组DRG者。按照上述标准共得到DRG患者1 655例,将患者依据DRG代码不同,分为NA19组(873例)、NA29组(409例)和NR15组(373例)3个亚组。
1.2 研究方法
计算所有患者的DRG入组率、3组患者的住院总费用分组变异系数(CV)以及总体方差减少系数(RIV)。入组率=分入DRG病例数/参与DRG病例数×100%;CV=DRG住院总费用标准差/DRG平均住院费用;RIV=Σ(DRG住院总费用总离均差平方和-各个亚组住院总费用总离均差平方和)/DRG住院总费用总离均差平方和。
收集1 655例患者的就诊方式、治疗方式、手术级别、住院天数、出院方式、支付方式、药品占比、耗材占比及住院总费用等指标,分析DRG患者住院总费用的影响因素。
1.3 统计方法
采用SPSS 26.0统计分析软件进行统计分析。计数资料以例(率)描述,计量资料采用K-S检验分析各指标正态性,非正态指标以M(P25,P75)描述。DRG 3个亚组间总费用的比较采用Kruskal-WallisH检验,对总费用进行对数转换后,采用t检验和方差分析进行总费用影响因素的分析。采用Pearson相关性分析对不同变量的线性关系进行分析,采用多重线性回归法分析DRG住院总费用的影响因素。以P<0.05为差异具有统计学意义。
2 结 果
2.1 患者一般资料
1 655例患者的平均年龄为(52.85±12.01)岁;平均住院天数为(8.61±4.72)d;妇科恶性肿瘤高发年龄(45~59岁)的患者占比为48.27%;医保患者占比为72.33%,非医保患者占比为27.67%;手术治疗患者占比为78.55%,手术级别以三、四级手术为主,三级手术患者占比为21.57%,四级手术患者占比为54.26%;患者住院总费用28 464.12(17 060.31,35 270.30)元。
2.2 DRG效能评价
DRG患者入组率为98.56%,NA19、NA29和NR15 3个亚组患者的住院总费用CV分别为0.34、0.55和0.86,组内一致性较好;住院总费用RIV为60%,组间异质性不明显。
2.3 NA19、NA29和NR15 3组患者间住院总费用比较
3个亚组患者的住院总费用经K-S检验均不服从正态分布,采用Kruskal-WallisH检验对3组患者住院总费用进行比较,3组间住院总费用存在显着差异(H=847.440,P<0.001),见表1。
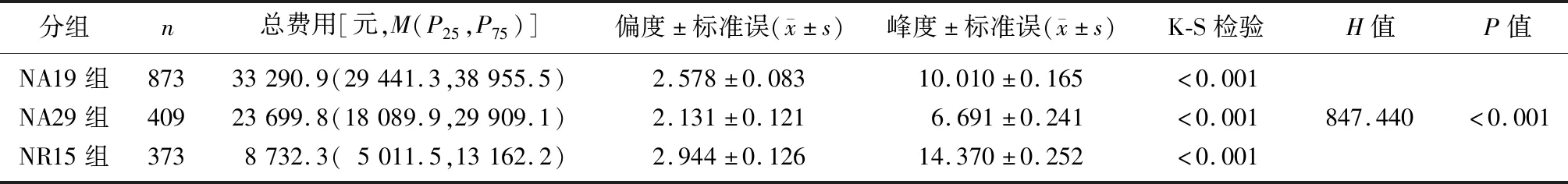
表1 NA19、NA29和NR15 3个亚组间患者住院总费用比较Tab.1 Comparison of total hospital costs between the NA19, NA29, and NR15 subgroups
2.4 DRG患者住院总费用的影响因素分析
2.4.1DRG住院总费用的单因素分析 结果显示,不同就诊方式、治疗方式、手术级别、出院方式及支付方式的住院总费用存在显着差异(t=-2.617~2.647,F=32.537、701.537,P<0.05),详见表2。Pearson相关性分析显示,住院天数、耗材占比与住院总费用之间存在中强度正相关关系(r=0.611、0.629,P<0.05);药品占比与住院总费用间存在低强度负相关关系(r=-0.307,P<0.05)。
2.4.2DRG住院总费用的多重线性回归分析 采用多重线性回归分析方法分析DRG组患者住院总费用影响因素,根据单因素分析和Pearson相关性分析结果,将P<0.05的变量纳入多重线性回归模型,作为自变量的指标有就诊方式、治疗方式、手术级别、住院天数、出院方式、支付方式、药品占比和耗材占比,具体赋值情况见表3。采用逐步回归法最终确定与DRG住院总费用相关的影响因素,包括就诊方式、治疗方式、手术级别、住院天数、药品占比和耗材占比,根据回归系数得出回归方程Y=8.907+0.244×就诊方式-0.517×治疗方式+0.192×手术级别+0.052×住院天数+0.004×药品占比+0.023×耗材占比,见表4。
3 讨 论
3.1 DRG效能评价
本研究显示,2020年7月1日—2021年6月30日本院妇科恶性肿瘤患者的DRG入组率较高(98.56%),入组率一般用来反映DRG分组方案对样本数据的识别能力,入组率越高,表明该DRG方案越能够准确地识别样本数据编码规则及反映病案首页数据的完整性。CV可用来衡量DRG组内稳定性,CV值越小表示组内差异越小,即同质性越好。本研究中NA15组、NA29组和NR15组3组的住院总费用CV值均小于1,因此3个亚组中患者医疗资源消耗水平均相似。RIV可衡量DRG组间差异性,RIV越大说明DRG的亚组间整体差异性越大。本研究结果显示DRG住院总费用的RIV为60%,说明各亚组间对医疗资源(人力、材料、设备及资产)的消耗无显着差异,上述结论与张雅莉等[8]对剖宫产DRG研究结论一致。因此在DRG分组方案测算过程中,应密切结合DRG技术规范和细分组方案标准,充分考虑医疗难度、医疗风险、新技术和新项目等方面。例如目前同一部位的不同手术方式(达芬奇、腔镜、开放手术)没有单独细分,而是执行同样的支付标准,会直接影响新技术新项目的开展。同时,医疗机构也应积极参与医疗保险机构DRG细分组、权重设置与协商谈判,双方平等对话,共担风险,进一步完善符合本地的细分组方案,以便缩小组内变异[9-10],使疾病组内病例的医疗资源消耗更加相近,提高分组科学性以及付费准确性[11],从而改善DRG效能。
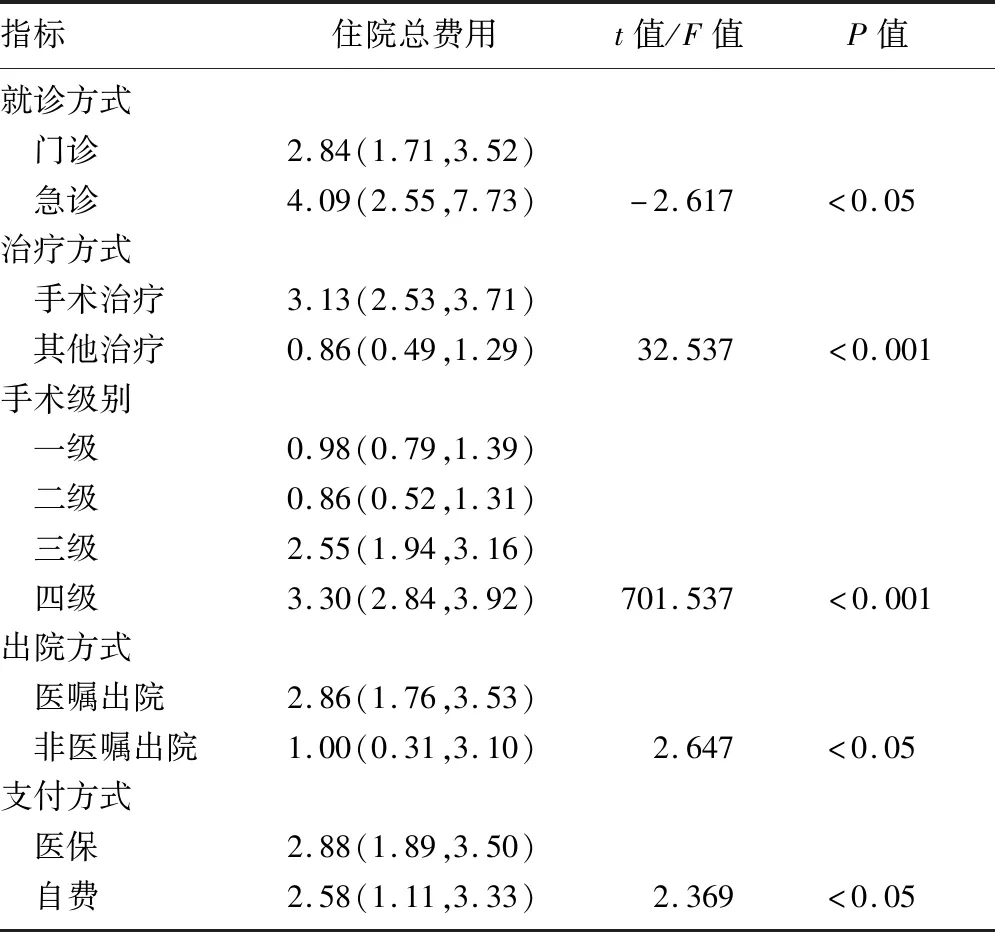
表2 DRG住院总费用的单因素分析[万元,M(P25,P75)]Tab.2 A univariate analysis of total hospital costs after DRG [ten thousands yuan, M(P25,P75)]

表3 变量及其赋值情况表Tab.3 Variables and their assignments
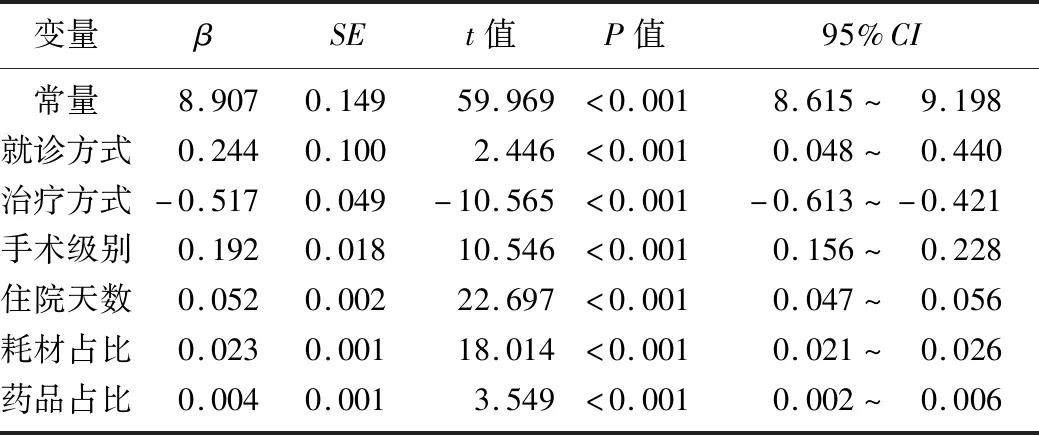
表4 各指标对DRG住院总费用影响的多重线性回归分析Tab.4 A multiple linear regression analysis of the inf-luence of each indicator on total hospital costs after DRG
3.2 DRG住院总费用的影响因素评价
本研究表明,不同就诊方式、治疗方式、手术级别、住院天数、药品占比和耗材占比均与妇科恶性肿瘤患者住院总费用相关。急诊就诊患者的住院总费用高于门诊就诊患者,主要考虑急诊患者可能会有并发症抢救等需要,病情较门诊患者更复杂、严重,需要占用更多医疗资源进行救治。住院天数也是影响DRG住院总费用的重要因素。住院天数越多,总费用越高,住院天数是能直接反映医院综合管理水平、医疗护理质量及医院工作效率和经济效益的重要指标[12-14]。住院时间长与患者病情严重程度及医院管理效能均有关,因此提高病床使用率、加快床位周转、降低平均住院日可以有效降低DRG患者住院总费用[15]。药品费、耗材费也是影响患者住院总费用的重要因素[16]。随着药品及耗材占比的增加,总费用呈上升趋势,故合理控费,降低药品、耗材占比,也是DRG控费的主要途径之一。在DRG付费模式下,药品、耗材统一纳入到住院总费用管理,在国家现行的药品、耗材零差价的政策背景下,医疗机构应该充分利用国家集中采购平台,实施集中带量采购,降低药品、耗材采购价格,从而降低医疗成本[17];另一方面,应根据临床路径控制患者合理用药,对各病组设置药品、耗材占比指标,防止药品滥用,降低患者的不合理医疗消费,充分利用医院有限的医疗资源,提高医院经济效益。
DRG付费的初衷是为了促进医疗保险部门、医疗机构及患者三方协同管理医疗费用,合理利用有限的医疗资源,实现真正意义上对医保资金的总量控制。在此背景下,医疗机构的临床行为和运营模式面临流程再造,医院要自觉地进行结构调整,有效控制费用的过快增长,通过精准分组编码、预知资源消耗限额、缩短患者住院天数、扩大临床路径及循证医学的应用范围等建立动态调整机制,同时主动适应医保政策变革,DRG付费制度改革之路才能越走越顺。
利益冲突声明:所有作者声明不存在利益冲突。
ConflictsofInterest: All authors disclose no relevant conflicts of interest.
作者贡献:宋松、于蔚参与了研究设计;宋松、王馨、于蔚参与了论文的写作和修改。所有作者均阅读并同意发表该论文。
Contributions: The study was designed bySONGSongandYUWei. The manuscript was drafted and revised bySONGSong,WANGXin, andYUWei. All the authors have read the last version of the paper and consented submission.



