张福致 朱晓岩 刘洁 肖琦 潘旭东
(1 青岛大学附属医院神经内科,山东 青岛 266100;2 青岛大学附属医院重症医学科;3 沛县人民医院神经内科)
脑卒中已成为危害人类健康的主要疾病,具有高发病率、高致残率及高致死率等特点,且发病率逐年增高[1],在我国约80%的卒中为缺血性脑卒中,其中大动脉粥样硬化(large artery atherosclerosis,LAA)型脑梗死最为常见[2],而且LAA型脑梗死也是转归最差的脑卒中类型[3]。目前,美国国立卫生研究院卒中量表评分(NIHSS)对急性脑梗死预后的预测价值已得到广泛应用[4]。近年来,由血红蛋白、白蛋白、淋巴细胞和血小板计数组合的血液指标HALP评分日益受到关注[5-7]。HALP评分可以反映患者的免疫状态及营养指标,在癌症领域方面,有研究表明,HALP评分被发现能够预测恶性肿瘤(肺癌、前列腺癌、膀胱癌等)患者的预后[8-9]。也有研究证明HALP评分可以用于急性缺血性脑卒中患者的预后预测[10]。然而,目前尚不清楚HALP+NIHSS评分是否对LAA型脑梗死患者有更高的预后预测价值。先前有研究表明,LAA型脑梗死的发生以及预后与患者机体的免疫和营养状况密切相关[11-12]。因此,本研究通过回顾性分析LAA型脑梗死患者的临床资料,探讨HALP+NIHSS评分对LAA型脑梗死患者预后的预测价值,旨在为LAA型脑梗死患者的早期预防和治疗提供数据参考。
1 资料与方法
回顾性分析2020年1月—2021年10月我院确诊为LAA型脑梗死500例患者(LAA组)的临床资料。纳入标准:①符合《中国急性缺血性脑卒中诊治指南2018》中的诊断标准[13]者;②年龄≥18岁,首次发病,发病时间<7 d者;③基于比较类肝素药物治疗急性缺血性脑卒中试验(TOAST)标准进行卒中病因学分型,符合LAA标准,CT血管成像提示颅内或颅外大动脉狭窄>50%或闭塞(与神经功能缺损对应)者。排除标准:①有溶栓或血管内治疗史者;②有出血、颅脑损伤或其他神经系统疾病者;③有心房颤动、心肌梗死、动脉炎及其他循环系统疾病者;④严重肺、肝、肾功能障碍者;⑤恶性肿瘤、严重感染、自身免疫性疾病者;⑥其他TOAST脑梗死亚型者,包括心源性栓塞型、小动脉闭塞型、其他明确病因型(如凝血障碍性疾病、血管畸形等)、不明原因型者(经全面检查未发现病因者、辅助检查不完全者或存在两种或多种病因者、不能确诊者)。以同时期于我院查体者144例作为健康对照组(对照组)。纳入标准:①年龄≥18岁者;②既往无脑血管疾病史者;③颅脑影像学检查没有发现明显异常者。排除标准:①3个月内使用过激素或免疫抑制剂者,②处于哺乳期或妊娠期者。
收集两组的人口统计学(性别、年龄)资料、血管危险因素(高血压、糖尿病、饮酒史、吸烟史)资料,收集患者入院次日的外周静脉血指标包括血红蛋白、白蛋白、淋巴细胞、血小板计数、胆固醇(TC)、三酰甘油(TG)、高密度脂蛋白(HDL)、低密度脂蛋白(LDL)、肌酐(Cr)、尿素氮(BUN)、脂蛋白α资料,同时收集患者入院时基线NIHSS评分以及发病第30天时的改良Rankin(mRS)量表评分和HALP评分[10]。根据mRS量表评分将LAA组患者分为预后良好组(mRS评分≤2分)以及预后不良组(mRS评分>2分)。
2 结 果
2.1 LAA组与对照组一般资料比较
LAA组高血压构成比明显高于对照组(χ2=79.131,P<0.05),LAA组HALP评分明显高于对照组(Z=-9.529,P<0.05),其余指标两组间比较差异无显着性(P>0.05)。见表1。
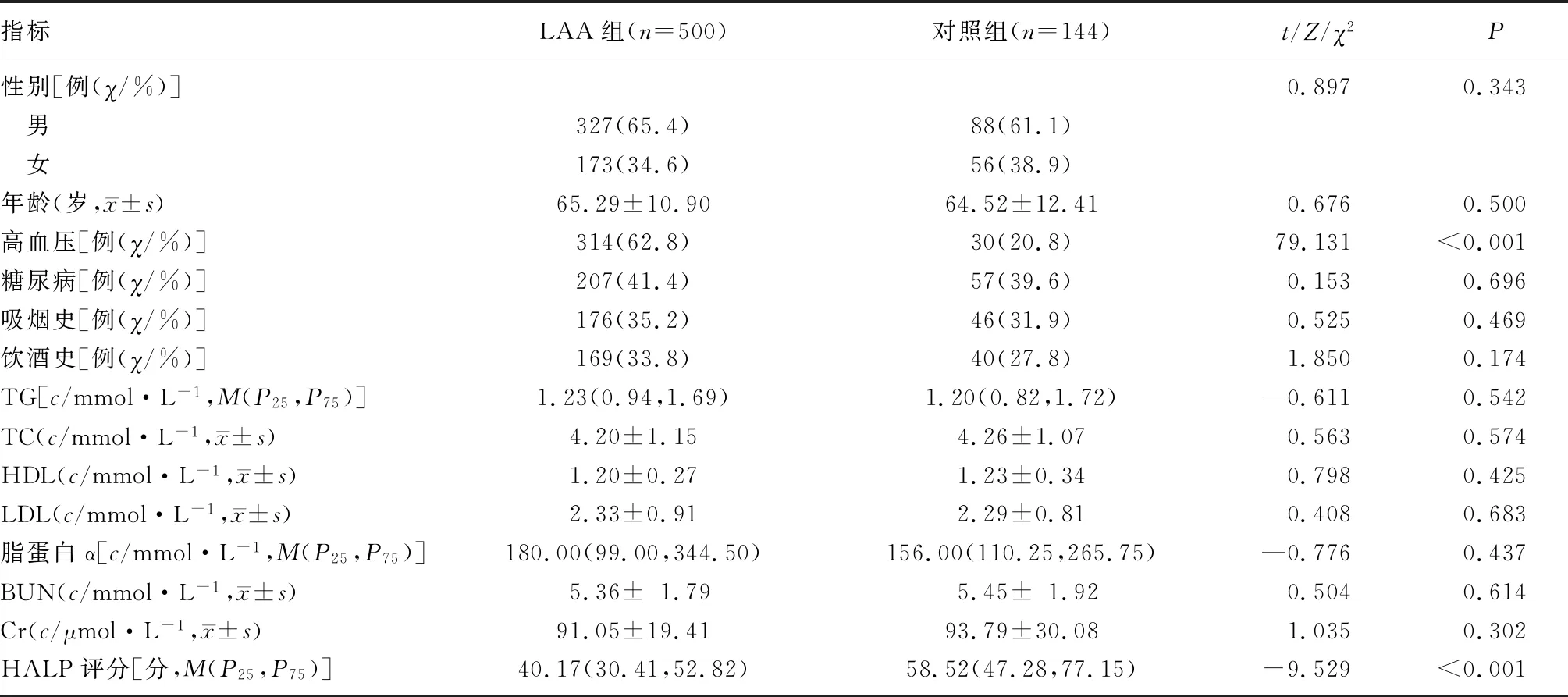
表1 LAA组与对照组一般临床资料比较
2.2 预后良好组与预后不良组临床资料比较
两组患者的高血压、糖尿病、吸烟史构成比、年龄、LDL水平、HALP评分、NIHSS评分比较差异均有显着性(χ2=5.337~16.221,t=4.101、3.596,Z=-9.687、-12.035,P<0.05),其余指标两组间比较差异无显着性(P>0.05)。见表2。
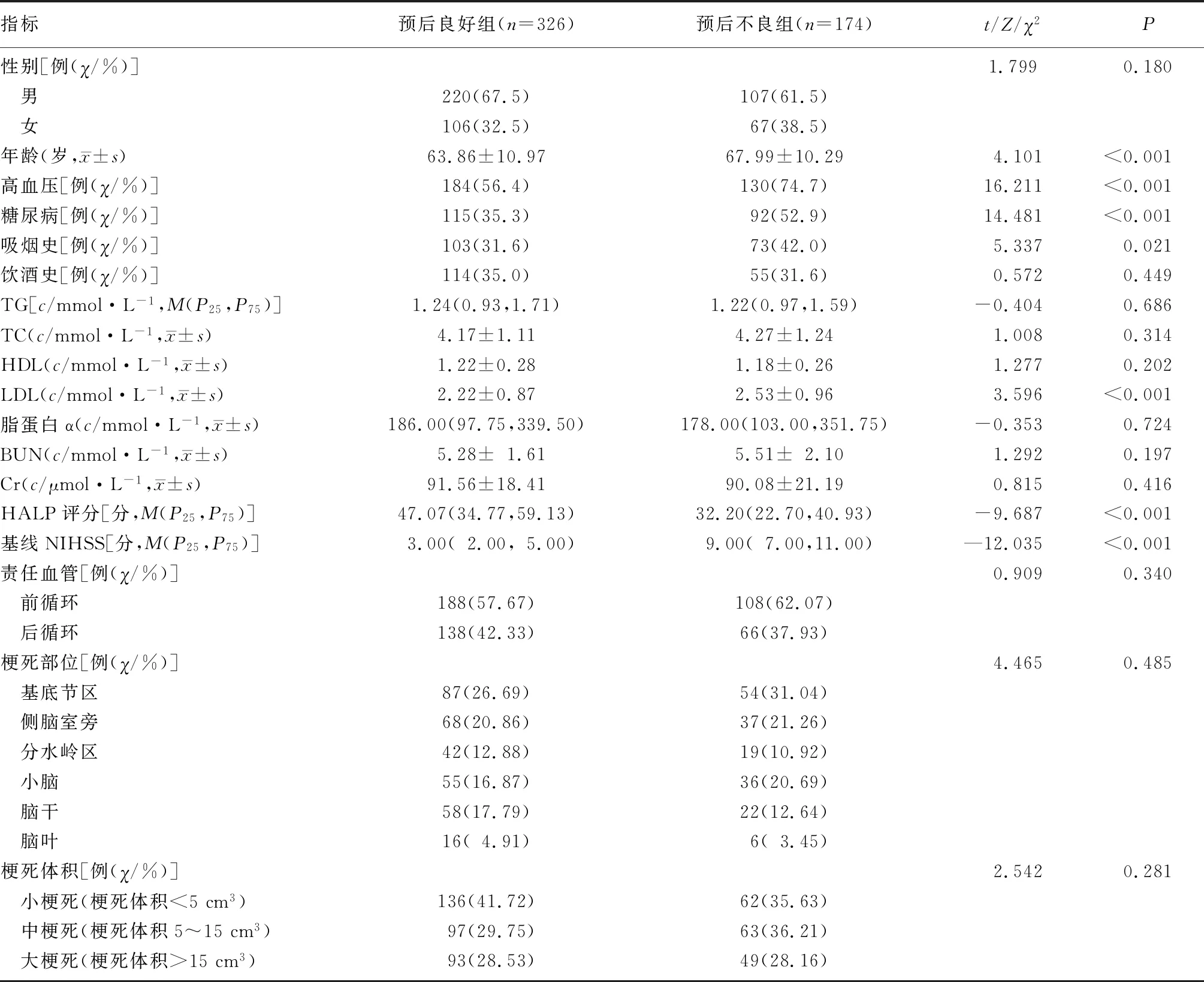
表2 预后良好组与预后不良组的临床资料比较
2.3 LAA患者预后不良发生的影响因素
以LAA患者是否预后不良为因变量(是=1而否=0),以单因素分析中有差异的指标作为自变量,包括年龄、高血压(是=1而否=0)、糖尿病(是=1而否=0)、吸烟史(是=1而否=0)、NIHSS评分、LDL水平、HALP评分,采用条件向前法建立二元Logistic回归模型(纳入标准0.05,排除标准0.10)分析显示,高龄、高血压、NIHSS评分高、LDL水平升高为LAA型脑梗死患者预后不良的危险因素(P<0.05),HALP评分升高为患者预后不良发生的保护因素(P<0.05)。见表3。

表3 LAA患者预后不良发生的影响因素
2.4 HALP评分、NIHSS评分以及两者联合预测LAA患者预后不良的价值
ROC曲线分析显示,NIHSS评分对LAA型脑梗死患者预后的预测价值优于HALP评分(Z=2.131,P<0.05),HALP+NIHSS联合预测价值优于HALP评分、NIHSS评分(Z=4.301,6.091,P<0.05)。见表4。

表4 HALP评分、NIHSS评分及两者联合对LAA患者预后的预测价值比较
3 讨 论
NIHSS评分量表是评估脑卒中患者神经功能缺损最常用的量表,可以有效评估患者疾病的严重程度及预后。HALP评分可以反映机体的营养状况和免疫状态,可对肿瘤患者的预后进行预测[14-15]。也有研究显示,HALP评分可对急性缺血性脑卒中患者预后进行预测[10]。因此,本研究利用HALP+NIHSS评分预测LAA型脑梗死患者的预后,旨在帮助临床医生及时、准确地识别预后较差患者,制定合理的治疗方案。
先前有研究发现动脉粥样硬化与机体免疫和营养状况密切相关[16-17]。血红蛋白水平可以影响脑缺血半暗带的能量平衡[18]。低血红蛋白水平与缺血性脑卒中密切相关,其机制可能与贫血导致的氧运输能力和脑血流灌注降低有关。研究显示,白蛋白具有神经保护作用[19],血清白蛋白水平可以预测缺血性脑卒中患者的预后[20]。淋巴细胞在炎症的修复中发挥重要作用,淋巴细胞计数的降低可能与脑卒中的预后不良相关[21]。血小板可参与凝血、血栓形成和动脉粥样硬化过程,这些过程发生在缺血性脑卒中早期阶段[22]。血小板计数可能是脑梗死患者预后的预测指标[23],此外,血小板还可释放各种炎性递质,通过与淋巴细胞之间的相互作用促进免疫炎症反应,从而导致病情恶化[24]。本研究结果显示,HALP评分升高是LAA型脑梗死患者发生预后不良的保护因素,对LAA型脑梗死患者的预后有一定的预测价值。
本研究结果显示,LAA型脑梗死预后不良组年龄、高血压、糖尿病、吸烟史、LDL水平、NIHSS评分显着高于预后良好组,预后不良组HALP评分显着低于预后良好组;Logistic回归分析结果显示,高龄、高血压、NIHSS评分高、LDL水平升高为LAA型脑梗死患者预后不良的危险因素,而HALP评分升高为影响患者发生预后不良的保护因素。NIHSS评分可有效反映神经功能缺损情况以及评估脑梗死患者的预后情况,在临床工作当中应用广泛,但NIHSS评分也有一定的局限性。NIHSS评分中有一些项目可能由于不同评分者之间对于评分内容理解差异,使得同一患者的评分结果不一致[25]。另外,NIHSS评分项目中并未涵盖后循环系统的全部神经功能障碍,包括头痛、恶心、复视、吞咽困难及眼球震颤等,所以患者可能存在神经功能缺损症状较为严重,但NIHSS评分较低的情况[26],因此NIHSS评分严重低估了后循环缺血性卒中的病情严重程度。HALP评分易于获得、经济、简便,可以有效评价患者免疫以及营养状况,可以帮助临床医师对LAA患者的预后进行预测。本研究中,ROC曲线分析结果显示,HALP+NIHSS评分的AUC显着性高于HALP评分、NIHSS评分,说明两者联合的预测价值明显优于单一指标。这一发现将有助于临床医生更加及时、准确地发现预后较差患者,从而为患者提供更好的治疗方案。
综上所述,本研究结果显示HALP+NIHSS评分对LAA型脑梗死患者预后的预测价值明显优于HALP评分或NIHSS评分。但本研究为回顾性研究,可能存在选择性偏倚及样本量偏小问题,且未考虑到患者用药种类、剂量和治疗时间差异的潜在影响,因此还需前瞻性、大样本的研究进一步证实。
作者声明:张福致、潘旭东、刘洁、肖琦参与了研究设计;张福致、朱晓岩、潘旭东参与了论文的写作和修改。所有作者均阅读并同意发表该论文。所有作者均声明不存在利益冲突。



