谢鹤?吴灿红?蔡燕杏?余仙蕾?陈宜升
【摘要】目的 分析儿童气管支气管软化症(TBM)合并肺部感染的临床特征,探讨电子纤维支气管镜在该类疾病中的诊断及治疗意义。方法 收集因反复肺部感染住院的236例患儿资料,其中经电子纤维支气管镜确诊TBM 37例,分析儿童TBM的临床特征及电子支气管镜检查结果,比较TBM患儿与非TBM患儿的差异。结果 TBM患儿1岁内者占比高(30/37)。TBM患儿年龄小于非TBM患儿,住院时间长于非TBM患儿(P均< 0.05)。TBM患儿与非TBM患儿均主要表现为咳嗽、喘息及反复呼吸道感染,男女性别比例比较差异无统计学意义(P均> 0.05)。TBM患儿镜下以轻、中度及1个部位软化为主,转归良好。结论 TBM是低龄儿童反复肺部感染、喘息的重要因素之一,TBM症状难以识别,支气管镜检查有利于及时诊治。
【关键词】儿童;气管支气管软化症;支气管镜检查;肺部感染
Clinical characteristics of tracheobronchomalacia complicated with pulmonary infection in children and the significance of electronic fiberoptic bronchoscopy in diagnosis and treatment Xie He, Wu Canhong, Cai Yanxing, Yu Xianlei, Chen Yisheng.Department of Pediatrics II, Chaozhou Central Hospital,Chaozhou 521000, China
Corresponding author, Chen Yisheng, E-mail: 89766402@qq.com
【Abstract】Objective To analyze the clinical features of children with tracheobronchomalacia (TBM) complicated with pulmonary infection,and to explore the significance of fiberoptic bronchoscopy in the diagnosis and treatment of this disease. Methods Clinical data of 236 children admitted to our hospital due to recurrent pulmonary infection were collected. Among them, 37 children were diagnosed with TBM by fiberoptic bronchoscopy. Clinical features of TBM and fiberoptic bronchoscopy results were analyzed. The differences between TBM and non-TBM children were statistically compared. Results The proportion of TBM children aged<1 year was high (30/37) . The average age of TBM children was significantly younger than that of non-TBM counterparts, and the average length of hospital stay of TBM children was significantly longer than that of non-TBM counterparts, and the differences were statistically significant (both P < 0.05). The main manifestations of TBM and non-TBM children were cough, wheezing and recurrent respiratory tract infection, and there were no statistical differences in the male-to-female ratio (all P > 0.05). Fiberoptic bronchoscopy found mild and moderate TBM at a single site in TBM children, and favorable outcomes were obtained. Conclusion TBM is one of the important factors of recurrent pulmonary infection and wheezing in young children. It is challenging to identify the symptoms of TBM. Bronchoscopy is beneficial to timely diagnosis and treatment.
【Key words】Children; Tracheobronchomalacia; Bronchoscopy; Pulmonary infection
气管软化症是一种阻塞性气道疾病,其特征是主气道后膜松弛和冗余,导致呼吸时气道塌陷引起呼吸系统症状,仅累及主支气管,若主支气管与各亚段的支气管同时受累,则被称为气管支气管软化症(TBM)[1-3]。TBM临床表现多样、无特异性,主要表现为反复喘息、慢性咳嗽、反复呼吸道感染,婴儿TBM的临床表现主要是咳嗽、喘息,伴发热、喉中痰响、吐奶、呛奶、呼吸困难等[4]。TBM在电子纤维支气管镜下主要表现为气道狭窄、痰液排出受阻、通气功能受限。目前随着国内支气管镜技术在儿童中的广泛开展,医务人员对于TBM的认识有所增加,但尚缺乏系统的分析总结,本研究拟分析TBM患儿的临床特点以及电子纤维支气管镜检查和灌洗在其中的意义。
对象与方法
一、研究对象
2019年5月至2023年8月因反复呼吸道感染、喘息、慢性咳嗽在本院住院的患儿236例,均在完善术前准备后接受电子纤维支气管镜检查。纳入标准:①有呼吸道感染症状,胸部CT或胸部X线片示肺炎或肺实变改变,可见点片状高密度影、间质改变或大片状高密度影等肺部感染征象;②1年内有2次或2次以上肺部感染病史。排除标准:①生命体征不稳定或有凝血功能异常等,不适合行支气管镜检查;②有以下禁忌证,近期有大咯血、急性心肌梗死急性期,目前应用抗凝药物、抗血小板药物,有活动性出血风险。将患儿分为TBM组与非TBM组进行比较。本研究遵循《赫尔辛基宣言》的伦理指导原则,并经潮州市中心医院机构审查委员会批准(批件号:2021035),患儿家属均签署知情同意书同意在本院接受电子纤维支气管镜检查。
二、研究方法
1.电子纤维支气管镜检查
患儿术前均行胸部CT、血气分析、免疫常规检查(免疫球蛋白、补体、CRP、抗核抗体)、凝血功能、心电图检查排除禁忌证。患儿术前禁食、禁水6 h,术前10 min雾化吸入利多卡因4~6 mg/kg,
6个月以上患儿可使用2%浓度,6个月以下患儿
使用1%浓度。予10%水合氯醛0.5 mL/kg灌肠或口服,观察患儿镇静情况,必要时术前静脉注射咪达唑仑0.1~0.3 mg/kg。电子纤维支气管镜有OLYMPUS P-290(管径 4.0 mm) 和OLYMPUS XP290 (管径 2.8 mm) 2种型号,根据患儿年龄及体质量选择相应的纤维支气管镜型号,3岁以上或体质量>14 kg的患儿选择OLYMPUS P-290,年龄<3岁或体质量<14 kg的患儿选择OLYMPUS XP290。检查过程中予中心吸氧,用多功能心电监护仪监测生命体征,如血氧饱和度<90%则须暂停操作,增加吸氧浓度,必要时退出检查镜,保持患儿镇静状态。如患儿术中活动明显则须及时静脉推注适量米达唑仑(0.1~0.3 mg/kg)。实施电子纤维支气管镜检查时先对健侧支气管进行检查,后应用温灭菌生理盐水经电子支气管镜工作通道对患侧支气管进行支气管内冲洗、肺泡灌洗治疗,留取灌洗液送检。
2.观察指标
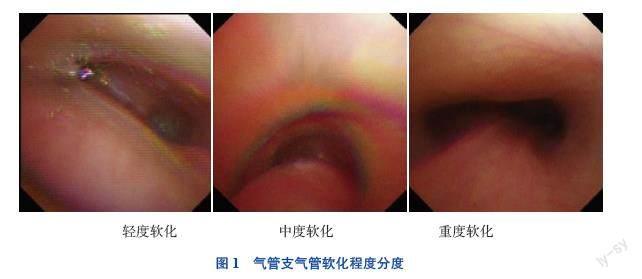
在显示屏上观察气管、支气管的管壁及内腔,观察呼吸时气管支气管内径变化并拍照记录。气管支气管软化症的诊断:气管、支气管软骨在呼气时内陷,致管腔直径缩小超过管径的1/3诊断为软化;气管支气管软化程度分度:气管直径内陷≥1/3为轻度,至≥1/2为中度,至≥4/5接近闭合为重度[2]。见图1。
三、统计学处理
采用SPSS 21.0进行分析。偏态分布的计量资料以M(P25,P75)表示,2组间比较采用Wilcoxon秩和检验。计数资料以率、构成比或相对比表示,采用χ 2检验或Fisher确切概率法进行比较。P < 0.05为差异有统计学意义。
结果
一、一般情况
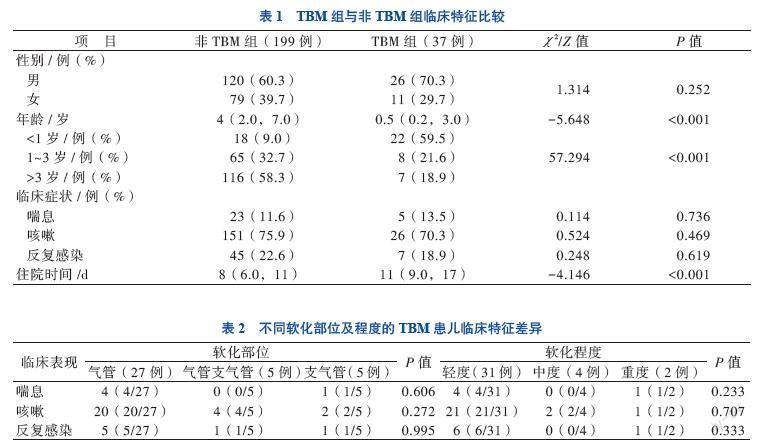
236例患儿中TBM组37例(15.7%)、非TBM组199例(84.3%)。TBM组以1岁以内患儿为主(22例),非TBM组以大年龄患儿为主(116例),TBM组住院时间长于非TBM组,比较差异有统计学意义(P均< 0.01),见表1。TBM组37例均为原发性TBM,经平喘、抗感染治疗并结合支气管镜肺泡灌洗后预后良好。
二、电子纤维支气管镜检查及胸部CT结果
TMB患儿气管支气管软化程度:轻度31例,中度4例,重度2例,均为1个部位软化和原发性软化症,软化部位:气管28例,气管支气管5例,支气管4例,见表2。TBM患儿术前胸部CT检查主要表现为肺炎、肺实变、肺不张,无1例的胸部CT检查提示TBM。
讨论
反复呼吸道感染是婴幼儿常见的诊治难题,目前国内外资料显示TBM在婴幼儿中发病率高达1/2 100[5-6]。本研究中TBM患儿以<1岁为主,这与石颖玉等[7]的报道一致。儿童TBM多为原发性,当患儿出现反复呼吸道感染时临床医师往往忽略病因学诊断,而早期使用电子纤维支气管镜则有利于评估继发性感染因素。本研究显示TBM组住院时间较非TBM组长,考虑原因为TBM患儿的气管、支气管软化导致气道狭窄,气道分泌物难以排除,增加了住院时间。本研究使用电子纤维支气管镜检查不仅有助于诊断TBM,也能通过支气管肺泡灌洗改善患儿预后。
TBM发病因素包括原发性与继发性。原发性因素包括早产、妊娠期营养不良,继发性因素包括长期气管插管、气管切开,管外压迫(肥大的胸腺、淋巴结、心脏、支气管血管环等)。出现呼气性喉喘鸣、犬吠样咳嗽、反复呼吸道感染、窒息发作、支气管舒张剂应用效果不佳的情况时需考虑存在TBM。重庆儿童医院报道TBM的检出率为18.5%,本院TBM的检出率为15.7%,与重庆儿童医院检出率相近,且本院以<1岁患儿占比最高,这可能与婴儿气道结构发育不完善、气道管腔狭窄等生理特点有关,也可能与本院对疑似患儿及早进行了纤维支气管镜检查、诊断时间较早有关[8]。TBM表现为气管软化合并气道分泌物堵塞或充血,由于婴儿气道较窄,一旦合并喘息、气道痉挛、分泌物增加时会加重气道狭窄,肺的通气和换气受影响,更容易出现氧合障碍,甚至呼吸衰竭,故对于婴儿,如出现呼吸不畅、喘息、咳嗽迁延,需尽早行胸部CT、支气管镜等检查以尽快明确气道情况,及时行肺泡灌洗,对于维持气道通畅、改善氧合和预后非常关键。轻中度TBM如无临床症状则无需特殊治疗,合并感染时往往出现气道分泌物增多,此时需行支气管镜肺泡灌洗。对于由继发性因素引起的TBM,如咳嗽、喘息症状明显,除行支气管镜检查外,常常需要外科干预。
对于疑似病例,临床上常规采用胸部X线片、多层螺旋CT(MDCT)检查,但胸部X线片难以发现气管软化。对于MDCT,有研究者认为,在5岁以上气道稳定的合作患儿中,可以在其清醒时获得MDCT图像;在婴儿和气道不稳定患儿中,动态MDCT需要插管或放置喉罩[9]。本研究中TBM患儿无没有经胸部CT被诊断为气管软化者。既往已有研究者提出CT和 MRI对气管软化的评估准确性低,易出现假象[10]。迄今国内TBM的相关报道不多,临床医师对TBM的认识不足,且易将TBM误诊为喘息性疾病,这也与疾病宣教力度欠缺、家属对经支气管镜检查和肺泡灌洗的不良反应过度担忧有关,因此除了提高临床医师的诊治水平外,加大对公众的宣教力度也是降低TBM误诊和漏诊率的有效措施[11]。
TBM缺乏特征性临床症状及体征,目前国内外公认电子纤维支气管镜检查是诊断TBM的金标准[12-15]。随着社会经济的发展和治疗技术的进步,电子纤维支气管镜检查得到越来越广泛的应用,其优点明显,具有镜体细小,易弯曲,可插入气管支气管,能直接动态观察气道内腔的形态和结构的独特优势,且检查并发症较低,在诊断过程中还可进行肺泡灌洗。本研究的37例TBM患儿在进行支气管镜肺泡灌洗后预后均良好。
综上所述,临床医师对于TBM应有充分的认识,对于反复或持续喘息、慢性咳嗽与迁延性肺炎而常规治疗效果不佳的患儿应考虑TBM的可能,在排除禁忌证后及时进行电子纤维支气管镜检查,使患儿能够得到及时合理的治疗。本研究样本量较少,且为单中心研究,结论有一定的局限性,后续应进一步行大样本量的多中心研究,以期更进一步获得接近真实世界的研究结果。
参 考 文 献
[1] 江载芳. 实用小儿呼吸病学. 北京: 人民卫生出版社, 2010: 397-400.
[2] Biswas A, Jantz M A, Sriram P S, et al. Tracheobronchomalacia. Dis Mon, 2017, 63(10): 287-302.
[3] Boogaard R, Huijsmans S H, Pijnenburg M W, et al. Tracheomalacia and bronchomalacia in children: incidence and patient characteristics. Chest, 2005, 128(5):3391-3397.
[4] Ghezzi M, DAuria E, Farolfi A, et al. Airway malacia: clinical features and surgical related issues, a ten-year experience from a tertiary pediatric hospital. Children (Basel), 2021, 8(7):613.
[5] Williamson A, Young D, Clement W A. Paediatric tracheobronchomalacia: incidence, patient characteristics, and predictors of surgical intervention. J Pediatr Surg, 2022, 57(11): 543-549.
[6] 谢丹, 彭东红. 小儿气管支气管软化症合并肺炎与单纯肺炎呼吸道病原分布特点对比分析. 重庆医科大学学报, 2019, 44(1): 100-105.
[7] 石颖玉, 罗明鑫, 陈天平, 等. 气管支气管软化症合并肺部感染儿童的临床特征及电子支气管镜诊治意义. 临床肺科杂志, 2022, 27(3): 385-389.
[8] 罗征秀, 刘恩梅, 符州, 等. 纤维支气管镜在小儿气管支气管软化症诊断中的价值. 临床儿科杂志, 2007, 25(2): 142-143, 150.
[9] 颜密, 李渠北. 儿童气管支气管软化症的诊治研究进展. 现代医药卫生, 2020, 36(12): 1851-1853.
[10] 刘宇健, 郑开福, 唐希阳, 等. 气管支气管软化症的治疗与进展. 中华胸部外科电子杂志, 2020, 7(3): 186-190.
[11] 宾松涛, 吴澄清, 李明, 等. 误诊为儿童喘息性疾病96例临床分析. 临床误诊误治, 2020, 33(8): 4-8.
[12] Choi S, Lawlor C, Rahbar R, et al. Diagnosis, classification, and management of pediatric tracheobronchomalacia. JAMA Otolaryngol Head Neck Surg, 2019, 145(3): 265.
[13] Kamran A, Baird C W, Jennings R W. Tracheobronchomalacia, tracheobronchial compression, and tracheobronchial malformations: diagnostic and treatment strategies. Semin Thorac Cardiovasc Surg, 2020, 23: 53-61.
[14] Kamran A, Zendejas B, Jennings R W. Current concepts in tracheobronchomalacia: diagnosis and treatment. Semin Pediatr Surg, 2021, 30(3): 151062.
[15] 周鹏程, 夏前明, 余薇, 等. 慢性阻塞性肺疾病相关性气管支气管软化症诊治进展. 中国呼吸与危重监护杂志, 2022, 21(11): 820-826.
[16] Guo Q, Fu W L, Du J L, et al. Reassessing the role of tracheobronchomalacia in persistent wheezing. Pediatr Pulmonol, 2022, 57(4): 976-981.
(收稿日期:2023-06-07)
(本文编辑:洪悦民)



