王俊雁 孟庆阳 龚熹 马勇 胡晓青 敖英芳
北京大学第三医院运动医学科,北京大学运动医学研究所,运动医学关节伤病北京市重点实验室(北京 100191)
骨关节炎(osteoarthritis,OA)是一种可导致关节疼痛、畸形与功能障碍的关节退行性疾病,女性易患,半月板损伤及位置改变、下肢力线异常等是其发病的重要原因[1-3]。终末期OA 患者通常需行人工关节置换术。随着人工关节假体设计和技术的进步,对于内侧单间室严重OA 往往采用内侧单髁置换(medial unicompartmental knee arthroplasty,MUKA),而多间室严重OA 则多行全膝关节置换(total knee arthroplasty,TKA)[4-6]。
半月板是股骨和胫骨之间的重要稳定和力学缓冲结构,对于维持膝关节功能至关重要[7]。异常半月板位置,例如创伤或退行性内侧半月板后根撕裂(medial meniscus posterior root tear,MMPRT)所致内侧半月板突出(medial meniscus extrusion,MME),可使胫骨和股骨的接触压力显着增加,是关节软骨损伤和OA的重要原因[8,9]。目前,多间室和内侧单间室严重OA患者的MMPRT 及MME 情况尚不清楚,其与力线的关系尚待进一步研究。本研究回顾性分析行TKA和MUKA患者的MMPRT 及MME 特点,为探究MMPRT 及MME 与不同类型终末期OA和力线的关系提供参考。
1 资料与方法
1.1 一般资料
以北京大学第三医院运动医学科2020年6月~2021年11月收治的117 例行关节置换的终末期OA 患者为研究对象。多间室严重OA 患者60 例67 膝(MOA 组),均行TKA 手术,男13 例、女47 例,左膝20 例、右膝33 例,年龄49~83 岁,其中7 例患者分期行双膝TKA;内侧单间室严重OA 患者57 例68 膝(mU-OA组),均行MUKA手术,男25例、女32例,左膝15例、右膝31例,年龄48~81岁,其中11例患者分期行双膝MUKA。采集患者性别、年龄、体质指数(body mass index,BMI)、患膝侧别等基线资料。
1.2 纳入标准、排除标准和确诊
纳入标准:所有患者符合《骨关节炎诊疗指南(2018版)》[10]中关于膝骨关节炎的诊断标准,且患侧膝均初次接受关节置换术。除保守治疗无效、影响正常生活等共有手术指征外,TKA 手术指征为多间室严重OA,MUKA 手术指征为韧带完整、屈曲挛缩不超过15°、力线改变5°~10°的内侧单间室严重OA。
排除标准:既往患膝有半月板手术史、胫骨高位截骨手术史或骨折、感染、痛风性关节炎、类风湿性关节炎等病史者。
确诊:患者术前1周内行站立位下肢全长X线和磁共振成像(magnetic resonance imaging,MRI)检查。判定多间室和内侧单间室严重OA 的依据是术前MRI检查,评估软骨损伤范围和深度,术中予以确认。
1.3 MMPRT判定及MME测量方法
综合矢状位、冠状位和水平位MRI T1加权像判断是否存在MMPRT[11](图1 A-C)。于冠状位内侧胫骨平台中线层面(图1 C 虚线),测量内侧半月板外周缘垂线(图1 D黄色实线)超出内侧胫骨平台关节面内缘垂线(图1 D 黄色虚线)的距离即为MME。将MME 程度≥3 mm定义为病理性MME。
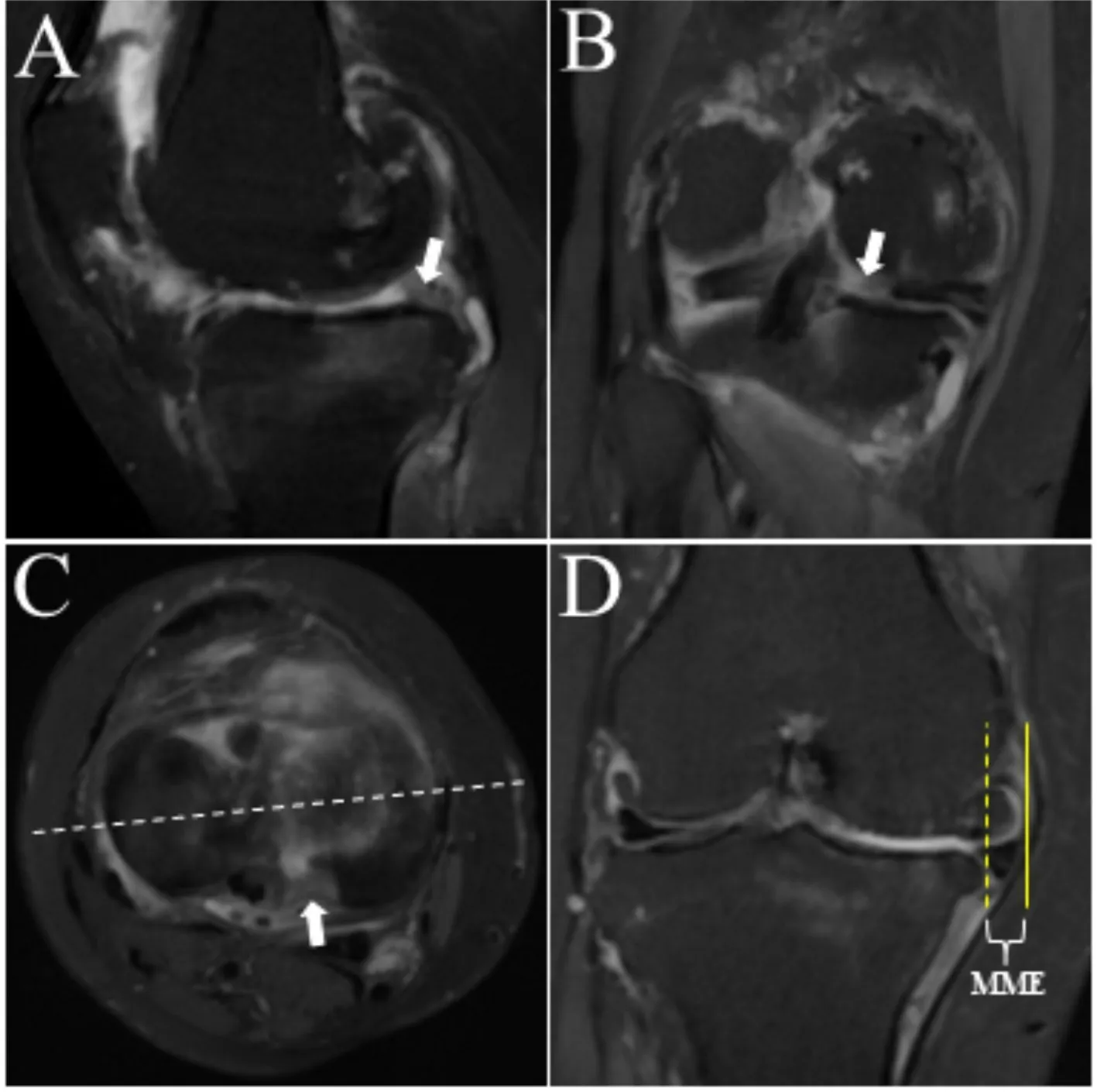
图1 MMPRT判定及MME测量方法
1.4 力线指标测定方法
于站立位下肢全长X 线片中测量髋膝踝角(hipknee-ankle angle,HKA)[12],即髋关节中心和膝关节中心连线(图2 A中a线),与膝关节中心和踝关节中心连线(图2 A 中b 线)所形成的夹角的补角。胫骨近端内侧角(medial proximal tibial angle,MPTA)是膝关节中心和踝关节中心连线(图2 A 中b 线)与胫骨平台内外缘连线(图2 A 中c 线)的内侧夹角[13]。机械轴股骨远端外侧角(mechanical lateral distal femoral angle,mLDFA)是股骨头中心至股骨髁间窝中点连线(图2 B中a线)与股骨远端内外髁关节面切线(图2 B中黄色b线)的外侧夹角。在矢状位MRI 上测量胫股关节线夹角(joint line convergence angle,JLCA)是股骨远端内外髁关节面切线(图2 B 中黄色b 线)与胫骨内外侧平台切线(图2 B中绿色c线)的夹角;向内侧汇聚即外侧间隙宽度大于内侧记为负值,反之记为正值。在矢状位MRI 上测量内侧胫骨平台后倾角(medial posterior tibial slope,mPTS):于髁间窝中央层面确定胫骨近端纵轴(图2 C中L线,即线段1和线段2中点的连线),将L线平移至内侧胫骨平台中央层面,L线的垂线(图2 D中a 线)与胫骨平台连线(图2 D 中b 线)的夹角即为mPTS[14]。
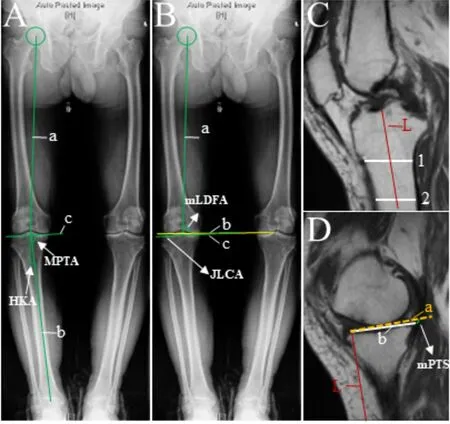
图2 HKA、MPTA、mLDFA、JLCA和mPTS角度测量方法
1.5 统计学分析
本研究应用SPSS 23.0 统计软件对统计结果进行分析,采用卡方检验评价两组女性比例、患肢侧别、病理性MME和MMPRT发生率的差异,使用独立样本t检验比较两组年龄、BMI、MME 程度、HKA、MPTA、mLDFA、JLCA 和mPTS 的差异。P<0.05 为差异有统计学意义。
2 结果
2.1 M-OA组与mU-OA组一般资料比较
M-OA 组与mU-OA 组患者年龄、患肢侧别和BMI均无统计学差异。M-OA 组女性比例高于mU-OA 组(P<0.05),详见表1。

表1 两组患者一般资料比较
2.2 M-OA 组与mU-OA 组MME 程度、病理性MME和MMPRT发生率
两组间MMPRT 发生率无差异(P>0.05),M-OA 组MME 程度和病理性MME 发生率显着高于mU-OA 组(P<0.01),详见表2。
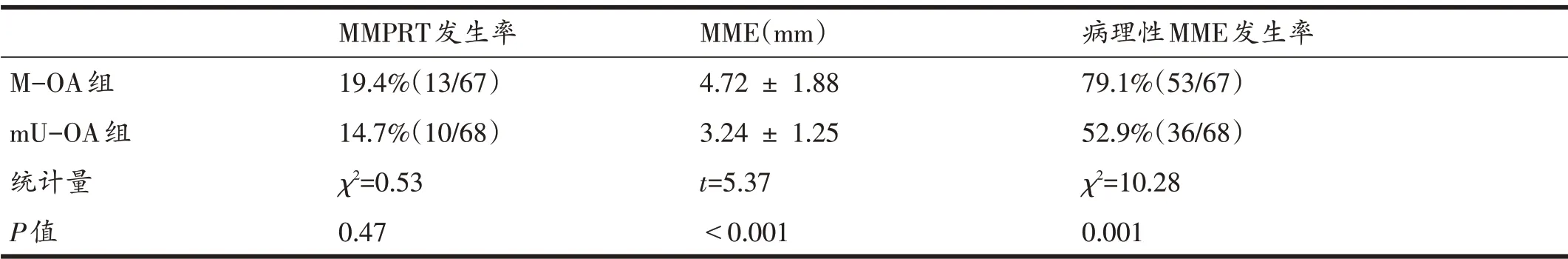
表2 两组患者MMPRT发生率、MME程度、病理性MME发生率比较
2.3 M-OA 组与mU-OA 组HKA、MPTA、mLDFA、JLCA和mPTS角度
M-OA 组HKA 和JLCA 显着高于mU-OA 组(P<0.01,P<0.05),两组间MPTA、mLDFA 和mPTS 无差异(P>0.05),详见表3。
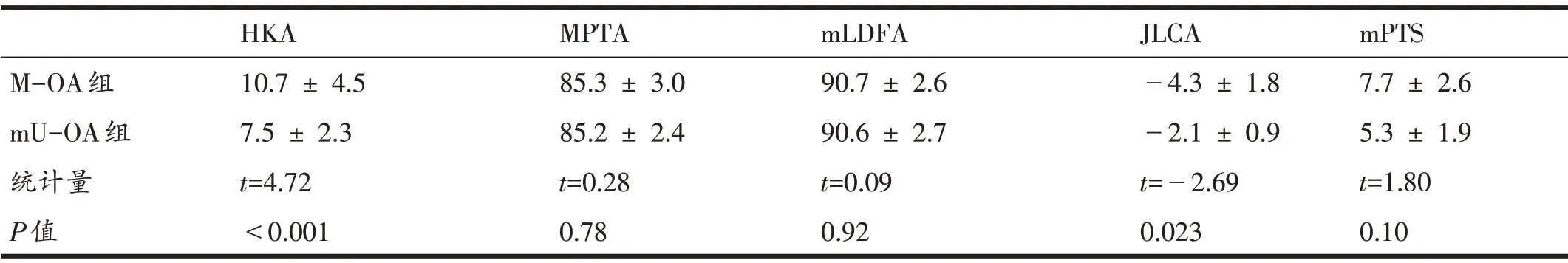
表3 两组患者HKA、MPTA、mLDFA、JLCA和mPTS比较(°)
3 讨论
MME 与OA 的发生发展密切相关。研究发现,关节软骨损伤甚至缺失会造成内侧半月板负荷增加,导致MME;MME 又加重关节软骨磨损,从而加速OA 进展,形成恶性循环[15]。在本研究中,M-OA组和mU-OA组病理性MME 发生率分别为79.1%和52.94%,提示病理性MME在OA发病过程中的重要作用。同时,M-OA组MME程度大于mU-OA 组,提示MME是多间室严重OA患者的重要病因或疾病结果。
退变性MMPRT 是病理性MME 的关键因素,约占所有MMPRT 的70%,好发于中老年女性,常合并骨关节退变,也是OA 的重要病因[16,17]。研究表明,MMPRT患者发生2度以上膝关节软骨损伤的风险较一般人高6 倍[18]。女性是诱发MMPRT 的内在危险因素[19,20]。在本研究中,M-OA 组女性比例显着高于mU-OA 组,并且M-OA 组MMPRT 发生率高于mU-OA 组,尽管两组间无统计学差异。
OA 病程和手术适应证可能是导致两组患者出现MME 差异的原因。多间室严重OA 病程较长,情况复杂,内侧单间室严重OA可能是其早期表现。多间室严重OA 患者力线改变和屈曲挛缩畸形往往大于内侧间室病变严重OA患者。众所周知,韧带损伤导致的膝关节不稳定是OA 的重要病因,而内侧间室病变严重OA患者行MUKA手术要求关节内前、后交叉韧带完整,力线改变5°~10°,屈曲挛缩畸形不超过15°[4],而韧带完整性是保留半月板位置和功能的重要基础[21-23]。
下肢力线异常可能是两组患者出现MME 差异的另一重要原因。在本研究中我们发现,多间室严重OA患者的HKA和JLCA角度显着大于内侧单间室严重OA患者,提示膝关节内翻程度大可能导致较大程度的MME。研究表明,当膝关节处于内翻位时,内侧半月板受到的压力增大,解剖位置改变,向内侧移位,出现MME[12,24,25]。从此角度看,对于内翻角度大、尚未出现内侧单间室OA的患者,通过胫骨高位截骨纠正内翻畸形从而保护内侧半月板、延缓OA进展可能具有临床意义。
综上所述,本研究发现,多间室严重OA 患者的MME 程度和病理性MME 发生率显着高于内侧单间室严重OA患者,女性比例高、HKA和JLCA较大是可能的原因。样本量较少、缺乏正常组对照和选择偏倚是本研究的局限性,未来应在大规模、随机对照研究中对上述结果进行验证并控制病例选择偏倚。同时,病理性MME和OA的因果关系尚需生物力学研究进一步阐明。



