邹皋城,魏莹莹,周恩亮,顾永昊,潘红飙,柯根杰
玻璃体积血是眼科常见疾病之一,大量或一段时间不能吸收的玻璃体积血需手术进行治疗。出血性视网膜脱离(hemorrhagic retinal detachment,HRD)是指视网膜神经上皮与色素上皮之间的出血,主要原因为外伤、手术、脉络膜新生血管(choroid neovascularization,CNV)等,部分病人预后较差[1-2]。本研究对334例玻璃体积血手术病人中术前眼科B超术前显示为出血性视网膜脱离者进行术中验证,分析其临床特征,以期为该类病人治疗方案的选择、预后及疗效评估提供参考。
1 资料与方法
1.1 一般资料连续收集2015年7月至2017年8月安徽医科大学附属省立医院眼科诊断为玻璃体积血或混浊(眼底均不能窥入)入院行玻璃体切割术病人共334例(334眼),男性149例,女性185例,年龄范围为23~72岁,年龄(48.1±13.5)岁。排除眼部外伤史病人。本研究符合《世界医学协会赫尔辛基宣言》相关要求,征得病人或其近亲属同意并签署知情同意书。
1.2 方法
1.2.1术前常规检查 所有病人记录年龄、性别、病程、系统性疾病情况(如高血压、糖尿病等),视力检查(记录最佳矫正视力,Best-corrected visual acuity,BCVA)、光定位,裂隙灯显微镜观察眼前节,非接触性眼压计检查眼压。
1.2.2眼科B型超声检查 ODM-2100S眼科A/B型超声诊断仪,超声探头频率10 MHz,轴向分辨率0.12 mm,侧向分辨率3 mm,病人取平卧位,常规进行横切扫描,纵行扫描,轴位扫描观察后极部、赤道部、周边部的网膜形态、位置、范围、回声强度等变化。所有B超检查均由同一位高年资眼科技师完成。以后极部视网膜浅层局限带状表浅隆起,其下可见液性间隙伴点状回声作为出血性视网膜脱离声像学诊断标准[3-4]。
1.2.3B超检查诊断标准及术后检查 所有病人均行常规23G玻璃体切割术,术中发现出血性视网膜脱离者均未行视网膜下积血清除或新生血管膜剥除,术后常规进行眼底照相(TOPCON),部分病人行荧光血管造影(Fundus fluorescein angiograph,FFA)和吲哚菁绿血管造影(Indocyanine green angiograph,ICGA)检查。术后部分病人由于全身情况较差和视网膜下积血过多难以观察等未能进行FFA以及ICGA检查,我们依据三名有经验的眼底病专科医师根据眼底表现做出判断。年龄相关性老年黄斑变性(Age-related macular degeneration,AMD)出血主要发生在黄斑中心凹下,约75.6%[5],视网膜下出血一般超过血管弓,可见视网膜隆起明显[6],出血主要位于中心凹外,约占61.7%[5]。息肉样脉络膜血管病变(Polypoidal Choroidal Vasculopathy,PCV)临床上主要根据为:(1)后极部视网膜下出血和神经上皮脱离;(2)ICGA提示脉络膜血管分支网末端有息肉样的病灶;(3)排除其他CNV疾病,如病理性近视等[7]。
1.3 统计学方法数据采用SPSS 17.0软件进行分析,视力均转换为LOGMAR数值(3.0表示指数,2.0表示手动,1.0表示光感)进行统计,变量运用配对样本t检验,P<0.05表示差异有统计学意义。
2 结果
2.1 主要病因分析334例玻璃体积血中,经玻璃体切割手术,明确病因主要有以下几类:糖尿病视网膜病变(Diabetic retinopathy,DR),视网膜分支静脉阻塞(Branch retinal vein occlusion,BRVO),中央视网膜静脉阻塞(central retinal vein occlusion,CRVO),视网膜大动脉瘤(Retinal arterial macroaneurysms,RAM),视网膜血管炎,Terson’s综合征 (Terson’s Syndrome,TS)及AMD和PCV,具体病例分布见表1。
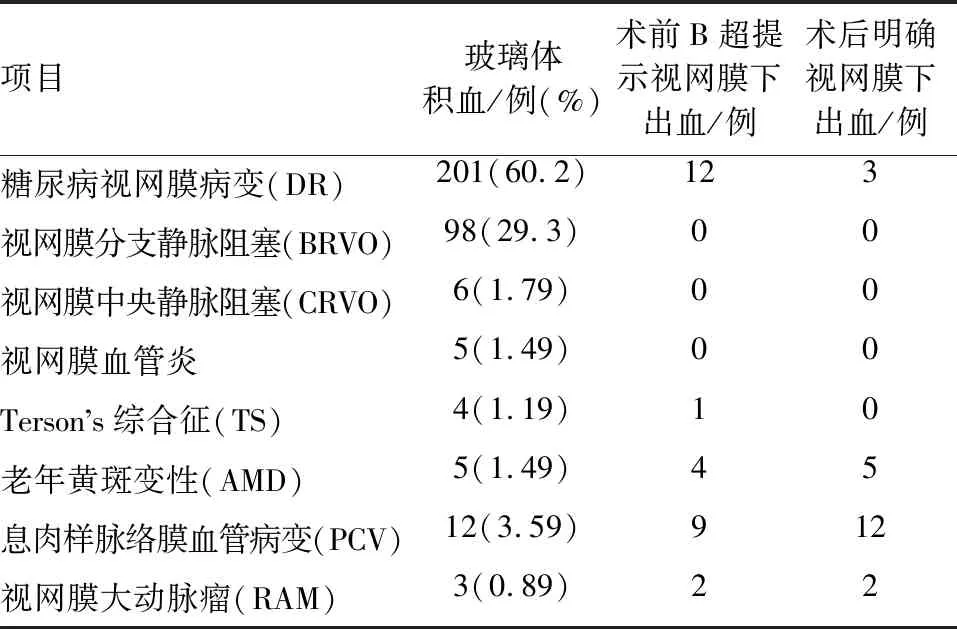
表1 玻璃体积血病人334例病因及手术前后视网膜下出血情况比较
2.2 B超结果术前B超结果提示为出血性视网膜脱离28例,经术中证实为视网膜下出血(subretinal hemorrhagic,SRH)16例,306例术前B超未提示视网膜下出血,经手术后发现SRH 6例。
(1) DR组病人201例,术前B超显示SRH 12例,术后确认3例SRH。B超声像学显示视网膜欠平滑及其下可见液性暗区或点状回声(见图1)。术中发现视网膜下大片出血。
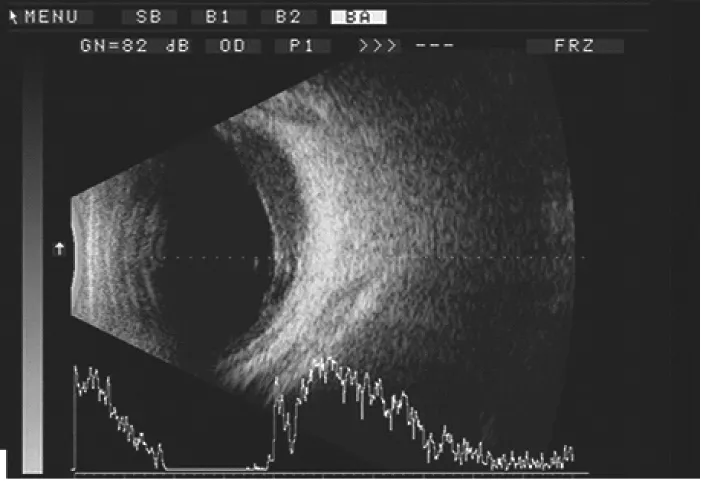
图1 糖尿病视网膜病变病人术前B超图
(2)RAM组病人3例,术前B超声像学显示SRH 2例,术后确认2例。其B超显示周边网膜或多见颞侧视网膜下有点状回声或视网膜前的积血,若动脉瘤出血至黄斑处视网膜下,B超显示为后极部视网膜欠平滑,扁平隆起,视网膜下可见点状回声(见图2)。
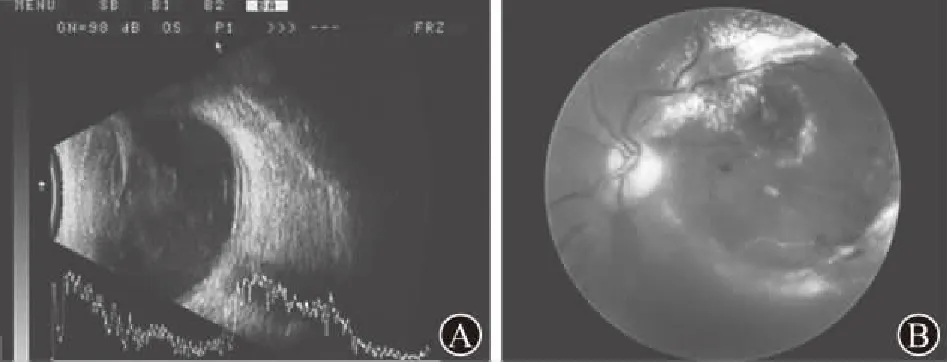
图2 视网膜大动脉瘤病人的术前B超图(A)和术后眼底图(B)
(3) AMD组病人5例,术前B超声像学显示SRH 4例,术后确认者5例。其B超显示后极部网膜欠平滑,可见黄斑处弧形隆起,视网膜下可见点状回声(见图3)。
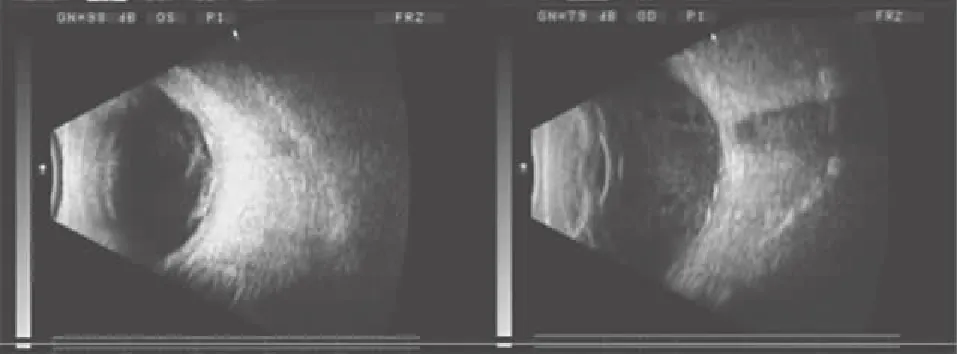
图3 不同切面扫描的年龄相关性老年黄斑变性病人术前B超图
(4) TS组病人4例,术前B超显示SRH 1例,术后确认均未见SRH。术前B超声像学显示单纯玻璃积血,后极部视网膜下见点状回声。
(5)PCV病人12例,术前B超提示SRH者9例,术后确认者12例。其B超声像学可见与视网膜呈条带状中强回声,与视盘相连,视网膜下见扁平弧形回声隆起,似“双层征”,术后OCT示RPE层穹隆样凸起,临床证实为PCV(见图4)。
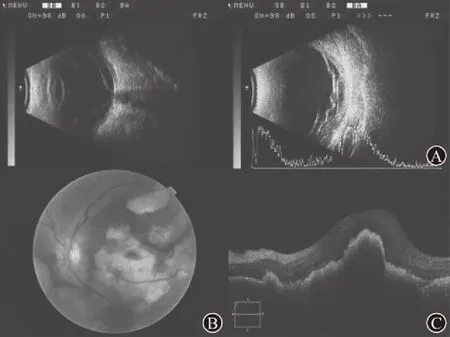
图4 息肉样脉络膜血管病变病人术前不同切面的B超图(A)、术后眼底图(B)及术后OCT图(C)
2.3 出血性视网膜脱离病人术后BCVA改变如表2所示,出现SRH的病人中,PCV、AMD、TS病人术后视力有所提高,而RAM病人无显着提高。
2.4 术前B超诊断的敏感性和特异性在334例病人中,超声检查出血性视网膜脱离敏感度80.0%,特异度96.2%。
3 讨论
本研究对334例因玻璃体积血术前不能窥见眼底的病人进行了B超检查,我们以Dessì等[4]相关文献中所涉及的出血性视网膜脱离的超声特点为诊断标准,术前影像学诊断为出血性视网膜脱离28例,术后经证实为出血性视网膜脱离22例,分别为PCV 12例,AMD 5例,RAM 2例,DR 3例。任何导致血液进入视网膜神经上皮层与色素上皮之间导致的视网膜脱离我们称之为出血性视网膜脱离[8]。本研究中,发现在导致出血性视网膜脱离的病因中,主要为PCV及AMD。Jalali等[9]发现在玻璃体积血中合并PCV的超声影像特点中,有两种不同的表现,一是表现为弥散的脉络膜增厚伴视网膜高回声两侧存在低回声区,二是无挖空征的局限脉络膜增厚。在湿性AMD中,黄斑下出血是导致视力丧失的重要原因,在B超的检查中,发现黄斑区具有视网膜粗糙、增厚隆起或伴网膜下间隙等特点[10],新生血管破裂后出血量较大时可进入玻璃体中,导致玻璃体积血,VH伴AMD的发病率为2.1%~6.7%[11]。我们的声像学特点分析表明PCV或AMD伴SRH的主要声像学特点为后极部网膜欠平滑或隆起及出现视网膜下的点状回声,这与文献中描述的超声特点相符合。此外,我们的研究结果表明,各种原因视网膜下出血导致的玻璃体积血虽预后较差,但术后视力均较术前有所提高,因此外科手术治疗仍然是有效的,可以帮助病人提高生活质量。
表2 视网膜下出血病人术前与术后BCVA比较
在201例DR玻璃体出血病人中,术前超声诊断与术中所见符合的共有189例,其余12例病人术前B超主要表现为视网膜欠平滑及其下可见液性暗区或点状回声,术前考虑为视网膜下的出血,术中证实为增殖型糖尿病视网膜病变,术中我们发现后极部有大量的致密增殖膜与视盘相连,B超易误认为是视网膜,其下的点状低回声或液性暗区易被误认为视网膜下积血或积液[7],仅有3例确认为视网膜下出血。在术前BCVA与术后BCVA比较中,虽然差异有统计学意义(P=0.040),但是,由于SRH样本量较少,可能影响了统计学结果,在后续研究中需要扩大样本量。
在我们纳入研究的3例RAM,术中发现2例瘤体大量出血至黄斑处视网膜下,B超上表现为颞下方网膜前积血或后极部黄斑处网膜的粗糙伴网膜下的点状不均匀的回声。RAM所致视网膜下出血术前与术后BCVA比较差异无统计学意义(P=0.226),视力无明显改善,这可能与样本量过少有关系,在之后的研究中同样需要扩大样本量进一步分析。4例TS病例中,3例表现为单纯的玻璃体积血,1例术前在B超上提示后极部网膜的粗糙增厚伴网膜下的点状回声,临床认为是黄斑病变出血,经手术发现为玻璃体的机化膜和视网膜前膜下的出血。
综上所述,B超是屈光间质混浊情况下评估眼后段情况的重要手段,通过本研究,我们认为B超能够有效地显示视网膜下出血,结合病人的病史,可以对其预后进行较为准确地判断,此外,即使是合并视网膜下出血病人,手术治疗仍可让大多数的病人提升部分视力,改善视功能。



