曾凡鹏陈锦河陈冬莲黄石标冯祥兴罗燕君
序贯性机械通气治疗COPD并呼吸衰竭切换时点的随机对照研究*
曾凡鹏①陈锦河①陈冬莲①黄石标①冯祥兴①罗燕君①
目的:通过随机对照研究对序贯性机械通气三种切换时点进行比较,以探索序贯通气治疗COPD并呼吸衰竭的最优切换点。方法:选择本院ICU住院的COPD合并Ⅱ型呼吸衰竭的患者90例,治疗采用有创-无创序贯机械通气策略,按随机数字表法分为三组,改良GCS评分组以改良GCS评分达到15分并稳定2 h以上为切换点、感染控制窗组以达到肺部感染控制窗为切换点、自主呼吸试验组以自主呼吸试验成功为切换点。观察并记录三组有创通气时间、总机械通气时间、入住ICU时间、呼吸机相关性肺炎(VAP)发生率、再插管率及死亡率等指标。结果:(1)改良GCS评分组及感染控制窗组有创机械通气时间、总机械通气时间、ICU住院时间、VAP发生率均低于自主呼吸试验组(P<0.05);(2)改良GCS评分组有创机械通气时间低于感染控制窗组(P<0.05),但两组总机械通气时间、ICU住院时间、VAP发生率等指标比较差异无统计学意义(P>0.05);(3)三组间再插管率、院内死亡率比较差异无统计学意义(P>0.05)。结论:虽然尚无证据证明三种不同的切换时机可降低死亡率,但改良GCS评分可全面反映患者的整体病情变化和机体状态,可最大限度地降低有创通气时间,降低VAP发生率及ICU住院时间,且应用简便、安全,是值得在临床推广的序贯机械通气策略。
慢性阻塞性肺疾病; 呼吸衰竭; 机械通气; 切换点; GCS评分
慢 性 阻塞性 肺 疾 病(chronic obstructive pulmonary disease,COPD)是临床常见的老年病,通常支气管-肺部感染可导致COPD急性加重,可合并Ⅱ型呼吸衰竭,具有起病急、进展快等特点,是导致患者死亡的最主要原因。有创-无创序贯机械通气策略治疗AECOPD合并呼吸衰竭是近年来临床研究的新热点,相关研究报道,与传统通气策略相比,该通气策略可显着缩短使用有创机械通气的时间,减少VAP发生率,增加撤机成功率[1-5]。其中,有创通气转为无创通气的交接点称切换点(switching point,SP),目前对该切换点的选择仍无定论。本文拟通过随机对照研究对序贯性通气三种切换点进行比较,以探索序贯通气治疗COPD合并呼吸衰竭的最优切换点。
1 资料与方法
1.1 一般资料 选取2011年6月-2013年12月因Ⅱ型呼吸衰竭而入住本院ICU接受有创通气的慢性阻塞性肺疾病患者90例为试验对象。研究方案获得临床医学试验伦理委员会批准,并取得受试对象的知情同意。将患者按随机数字表随机分为改良GCS评分组、感染控制窗组、自主呼吸试验组。其中改良GCS评分组30例,男19例,女11例,平均年龄(73.5±3.7)岁;感染控制窗组30例,男18例,女12例,平均年龄(72.1±3.5)岁;自主呼吸试验组30例,男20例,女10例,平均年龄(71.8±3.4)岁;三组的年龄、性别、APACHEⅡ评分、MAP、RR、HR、pH、PaO2、PaCO2等指标比较差异均无统计学意义(P>0.05),具有可比性,见表1。
表1 三组一般资料比较(±s)
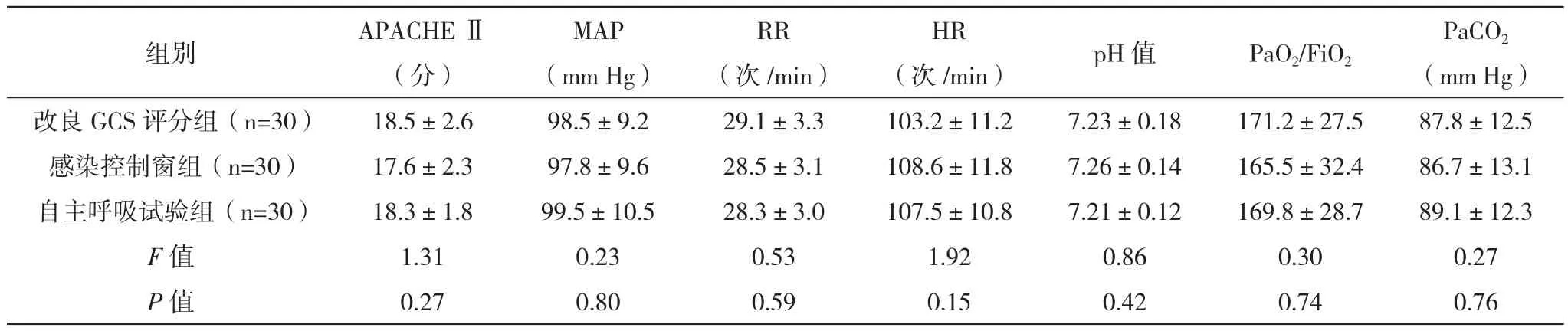
表1 三组一般资料比较(±s)
PaCO2(mm Hg)改良GCS评分组(n=30) 18.5±2.6 98.5±9.2 29.1±3.3 103.2±11.2 7.23±0.18 171.2±27.5 87.8±12.5感染控制窗组(n=30) 17.6±2.3 97.8±9.6 28.5±3.1 108.6±11.8 7.26±0.14 165.5±32.4 86.7±13.1自主呼吸试验组(n=30) 18.3±1.8 99.5±10.5 28.3±3.0 107.5±10.8 7.21±0.12 169.8±28.7 89.1±12.3 F值 1.31 0.23 0.53 1.92 0.86 0.30 0.27 P值 0.27 0.80 0.59 0.15 0.42 0.74 0.76组别 APACHEⅡ(分)MAP (mm Hg)RR(次/min)HR(次/min) pH值 PaO2/FiO2
1.2 入选及排除标准
1.2.1 入选标准 (1)符合2007年中华医学会呼吸病学分会制定的关于COPD的诊断标准[6];(2)年龄在50~80岁。
1.2.2 排除标准 存在以下情况之一的病例予以排除:(1)影响认知功能、意识、呼吸恢复的严重神经肌肉基础疾病;(2)严重心、肝、肾功能衰竭;(3)严重营养不良;(4)预期寿命<4个月的疾病(如肿瘤进展期);(5)导致无法佩戴鼻(面)罩的上气道或面部损伤;(6)不能配合NIPPV。
1.3 治疗方法 三组均进行有创机械通气,药物治疗参照《慢性阻塞性肺疾病诊治指南(2007年修订版)》[6],运用三、四代头孢菌素或碳青酶烯类等强力广谱抗生素积极抗感染治疗;同时行气道分泌物培养送检,根据培养及药敏结果调整抗生素使用;辅以扩张支气管、祛痰、气道分泌物引流、纠正电解质紊乱及营养支持等治疗。待“切换点”出现后拔除气管导管改无创通气直至脱离呼吸机。其中改良GCS评分组以改良GCS评分达15分标准并稳定2 h为切换点;感染控制窗组以肺部感染控制窗(pulmonary infection control,PIC)出现为切换点;自主呼吸试验组以自主呼吸试验(spontaneous breathing trial,SBT)成功为切换点。
1.4 观察指标及并发症判断标准
1.4.1 观察指标 记录三组患者一般情况、机械通气前、撤除机械通气后、“切换点”出现时及拔除气管插管后6 h的生命体征(RR、HR、MAP)、氧合指标(pH值、PaO2、PaCO2)及APACHEⅡ评分,观察并记录三组患者接受有创通气时间、总机械通气时间、ICU住院时间、呼吸机相关性肺炎(VAP)发生率、再插管上机率及死亡率。
1.4.2 VAP诊断标准 (1)插管上机后48 h发病;(2)与机械通气前X线胸片相比较出现肺内浸润阴影或显示新的炎性病变;(3)肺实变体征和/或湿性啰音;(4)同时具有下列条件之一:血白细胞>10×109/L或<4×109/L,伴或不伴核左移;体温>37.5 ℃;呼吸道有脓性分泌物或较前增多;起病后从支气管分泌物中分离到新的病原体[7]。
1.4.3 再插管标准 (1)pH值≤7.20,且治疗中PaCO2进行性上升;(2)缺氧难以纠正(充分氧疗条件下PaO2<50 mm Hg);(3)严重意识障碍:昏迷、昏睡或谵妄;(4)呼吸或心跳停止; (5)呼吸抑制(呼吸频率<8次/min)或严重呼吸困难(呼吸频率>40次/min)[8]。符合以上情况之一即认为达到再插管标准。
1.5 疗效判定标准
1.5.1 改良GCS评分标准 (1)最佳运动反映:遵嘱动作(6分)、刺痛能定位(5分)、刺痛能躲避(4分)、刺痛肢体屈曲(3分)、刺痛肢体过伸(2分)、不能运动(1分);(2)语言反映:言语理解正确、敏锐(5分)、言语理解迟钝(4分)、理解错误(3分)、大声呼唤睁眼(2分)、对言语无反映(1分);(3)睁眼动作:自主睁眼(4分)、呼唤睁眼(3分)、刺痛睁眼(2分)、不能睁眼(1分)[7]。
1.5.2 PIC窗判断标准 有创-无创序贯机械通气多中心研究组2006年:(1)床旁X线胸片示支气管-肺部感染影较前明显吸收,无明显融合斑片影;(2)痰量较前明显减少,痰色转白或变浅,黏度降低并在Ⅱ度以下[8];(3)同时至少伴有下述指征中的1项:体温较前下降并低于38 ℃;外周血白细胞计数≤10×109/L或较前下降2×109/L。(4)参考标准:机械通气支持水平可下调至SIMV频率10~12次/min,PSV10~12 cm H2O[5]。
1.5.3 自主呼吸试验判断标准 (1)患者全身情况好转,呼吸平稳,R<25,安静和无汗,末梢红润,循环功能稳定;(2)Vt>5 mL/kg;(3)FiO2=0.33,PaO2>72 mm Hg,PaCO2<48 mm Hg,pH>7.25[9]。
1.6 统计学处理 应用SPSS 17.0统计学软件对数据进行处理,计量资料以(±s)表示,比较采用t检验、F分析或秩和检验,计数资料比较采用 χ2检验,以P<0.05为差异具有统计学意义。
2 结果
2.1 三组生理指标比较 当切换点出现时,三组的HR、MAP、RR、pH、PaO2,PaCO2等指标均较机械通气前好转,而三组间各指标比较差异均无统计学意义(P>0.05),见表2;三组拔管前与改用无创机械通气6 h后等呼吸循环相关指标比较差异均无统计学意义(P>0.05),见表3。
表2 “切换点”出现时三组主要生理指标比较(±s)
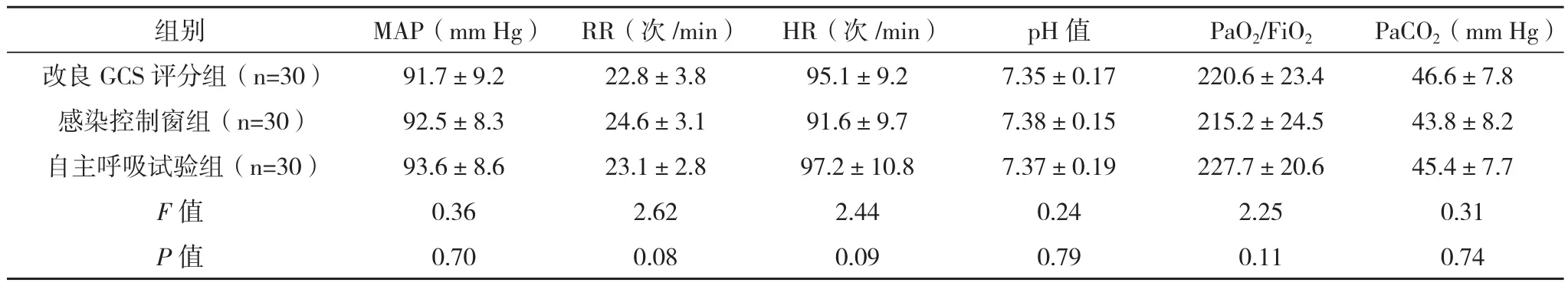
表2 “切换点”出现时三组主要生理指标比较(±s)
组别 MAP(mm Hg) RR(次/min) HR(次/min) pH值 PaO2/FiO2 PaCO2(mm Hg)改良GCS评分组(n=30) 91.7±9.2 22.8±3.8 95.1±9.2 7.35±0.17 220.6±23.4 46.6±7.8感染控制窗组(n=30) 92.5±8.3 24.6±3.1 91.6±9.7 7.38±0.15 215.2±24.5 43.8±8.2自主呼吸试验组(n=30) 93.6±8.6 23.1±2.8 97.2±10.8 7.37±0.19 227.7±20.6 45.4±7.7 F值 0.36 2.62 2.44 0.24 2.25 0.31 P值 0.70 0.08 0.09 0.79 0.11 0.74
表3 三组拔管前与拔管后6 h的呼吸、循环指标比较(±s)

表3 三组拔管前与拔管后6 h的呼吸、循环指标比较(±s)
组别 时间 MAP(mm Hg) HR(次/min) RR(次/min) pH值 PaO2/FiO2 PaCO2(mm Hg)改良GCS评分组(n=30) 拔管前 91.7±9.2 95.1±9.2 22.5±3.8 7.35±0.17 220.6±23.4 46.6±7.8拔管后 93.1±8.7 97.6±9.8 23.4±4.5 7.37±0.18 217.4±22.6 47.5±8.4感染控制窗组(n=30) 拔管前 92.5±8.3 91.6±9.7 24.6±3.1 7.38±0.15 215.2±24.5 43.8±8.2拔管后 94.4±9.5 93.7±9.1 25.4±3.9 7.37±0.14 213.7±21.8 45.6±7.4自主呼吸试验组(n=30) 拔管前 93.6±8.6 97.2±10.8 23.1±2.8 7.37±0.19 227.7±20.6 45.4±7.7拔管后 95.3±9.7 98.4±9.4 24.2±3.4 7.39±0.15 225.1±19.5 46.9±8.5
2.2 三组的机械通气时间、ICU住院时间比较 改良GCS评分组有创机械通气时间最短,低于感染控制组及自主呼吸试验组,差异均有统计学意义(P<0.05);改良GCS评分组及感染控制窗组总机械通气时间均短于自主呼吸试验组,差异有统计学意义(P<0.05),但改良GCS评分组、感染控制窗组的总机械通气时间比较差异无统计学意义(P>0.05);自主呼吸试验组入住ICU时间均较改良GCS评分组及感染控制窗组长,差异均有统计学意义(P<0.05),但改良GCS评分组、感染控制窗组间比较差异无统计学意义(P>0.05),见表4。
表4 三组的机械通气时间、ICU住院时间比较(±s) d
*与自主呼吸试验组比较,改良GCS评分组:Q有创机械通气时间=6.13,P<0.01;Q总机械通气时间=4.00,P<0.05;QICU住院时间=3.75,P<0.05;感染控制窗组:Q有创机械通气时间=3.07,P<0.05;Q总机械通气时间=3.17,P<0.05;QICU住院时间=3.11,△与感染控制窗组比较,Q有创机械通气时间=3.07,P<0.05
ICU住院时间改良GCS评分组(n=30) 6.2±3.8*△ 13.4±6.3* 14.4±7.3*感染控制窗组(n=30) 8.7±4.4* 14.5±7.6* 15.3±7.8*自主呼吸试验组(n=30) 11.2±5.1 18.7±7.8 19.7±8.1 F值 9.40 4.45 4.03 P值 0.00 0.01 0.02组别 有创机械通气时间总机械通气时间
2.3 三组VAP发生率、再插管率及死亡率比较 改良GCS评分组及感染控制窗组VAP发生率均低于自主呼吸试验组,差异有统计学学意义(P<0.05);三组的再插管率、院内死亡率比较差异均无统计学意义(P>0.05),见表5。
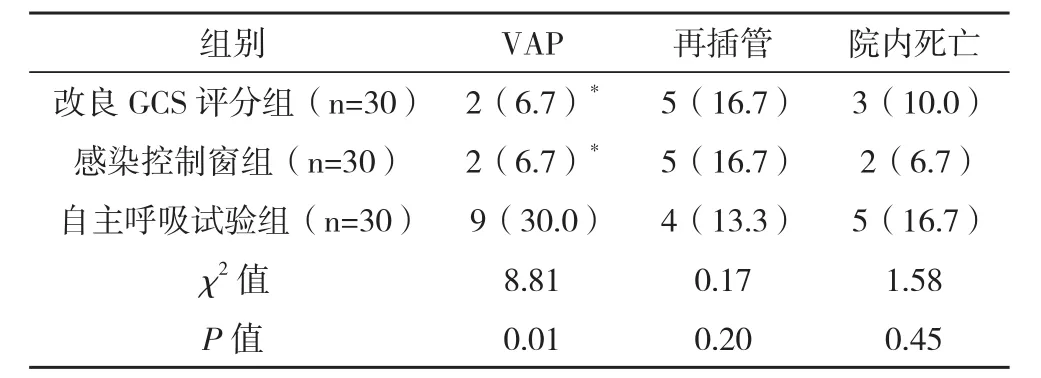
表5 三组VAP发生率、再插管率及死亡率比较 例(%)
3 讨论
近几年来国内外研究表明,以有创-无创序贯机械通气治疗慢性阻塞性肺疾病(COPD)合并呼吸衰竭,可以缩短患者有创机械通气,并减少VAP的发生率及降低住院病死率。而采取有创-无创序贯通气策略,关键在于准确、及时地把握“切换点”[10]。切换时机过早患者无法得到足够的呼吸支持,缺氧、高碳酸血症造成呼吸肌疲劳尚未恢复,容易因自身呼吸功能不足而再次行气管插管;切换时机选择过迟则会因为有创通气时间延长,人工气道易造成呼吸机相关性肺炎,病情反复,机械通气时间延长,甚至呼吸机依赖,撤机困难。
目前关于序贯通气的转换时机,国内外尚无统一定论。COPD患者进行SBT试验前需要较长时间观察以了解患者呼吸肌耐力情况,但观察期延长会增加人工气道的时间,增加VAP发生率,造成病情反复。若SBT试验失败,需返回到试验前通气模式和参数设置,充分休息至第2天,再进行试验前评估,评估通过后方可再次进行试验,效率低下。且频繁进行试验,会加重患者的呼吸肌疲劳,延长撤机时间,降低撤机成功率。肺部感染控制窗主要针对肺部感染因素突出的COPD患者,但COPD是一种全身性疾病,发病后期累及多个系统,急性加重亦可为多种因素综合诱发。尽管支气管-肺部感染是诱发AECOPD最常见原因,当达到肺部感染时间窗时可能仍存在呼吸力学的严重紊乱,若于此时进行撤机显然并不明智。另外,PIC窗的标准中强调了感染控制的影像学表现[11],而影像学表现常滞后于临床症候的改善,故在PIC窗标准的实际应用无形中延长了有创机械通气时间。
结合上述分析,本研究结果显示因自主呼吸试验需要长时间观察患者情况,故自主呼吸试验组有创通气时间为三组中最长,并且伴随着有创通气时间延长,ICU住院时间增加,VAP发生率增加,病死率上升。而感染控制时间窗组的有创通气时间、ICU住院时间,VAP发生率、病死率均低于自主呼吸试验组,显示以PIC窗为切换点,可通过有效地减少有创机械通气时间降低院内死亡率,相较于自主呼吸试验具备一定的优越性。
GCS评分是针对患者意识、言语、运动功能的一个评估量表,简便易行,可连续进行评估,临床主要应用于神经系统疾患。因为进行气管插管的患者言语受限,故在改良GCS评分中将言语功能一项修正为言语理解功能。国内部分学者强调了在序贯通气撤机过程中不仅要关注肺部感染的情况,更应注意神志的变化——意识清晰,说明该患者具备自主排痰能力,同时可积极配合无创通气[12]。所以,当改良GCS评分达15分标准,意味着患者可自主睁眼,能正确且敏锐地理解语言同时对外界刺激做出反应,可全面、充分地提示该患者机体整体状态好转,缺氧状态及二氧化碳潴留明显改善,肺部感染、通气功能不全、呼吸肌疲劳得到一定程度的缓解。因为影像学的变化滞后于临床症候,故在此时机进行有创-无创序贯通气转换,可最大限度地降低有创通气时间。国外研究表明,减少有创人工气道存在的时间是减少VAP的关键[13]。本研究结果表明运用改良GCS评分作为切换点进行序贯通气,可最大限度地减少有创通气时间,优于PIC窗及自主呼吸试验。且拔管后6 h呼吸、循环相关参数较拔管前无恶化倾向,再插管率与PIC窗组相当,显示在此时机进行有创-无创通气转换后可提供足够的呼吸支持,临床应用安全、有效。理论上随着有创通气时间的减少,可降低VAP发生率,进而进一步减少死亡率,但本实验结果显示改良GCS组与感染控制窗组VAP发生率的差异及三组在死亡率方面差异均无统计学意义,尚无足够的证据支持上述结论,仍需要大样本多中心研究进一步继续深入探索。
综上所述,改良GCS评分可最大限度地降低有创通气时间,更加全面、简捷、准确地反映COPD合并呼吸衰竭患者的整体病情变化和机体状态,作为COPD合并呼吸衰竭患者序贯通气转换时间点更为合理,是值得在临床上推广的序贯机械通气策略。
[1] Nava S,Ambrosinon K,Clinie L,et al.Noninvasive mechanical ventilation in the weaning of patients with respiratory failure due to chronic obstructive pulmonary disease: a randomized, controlled trial[J].Ann Intern Med,1998,128(12):721-728.
[2] Girault C,Daudenthun I,Chevron V,et al.Noninvasive ventilation as a systematic extubation and weaning technique in acute-on-chronic respiratory failure: a prospective, randomized controlled study[J].Am J Respir Crit Care Med,1999,160(25):86-92.
[3]王辰,商鸣宇,黄克武,等.有创与无创序贯性机械通气治疗慢性阻塞性肺疾病所致严重呼吸衰竭的研究[J].中华结核和呼吸杂志,2000,23(2):212-216.
[4]郑瑞强,刘玲,杨毅,等.有创无创序贯机械通气治疗慢性阻塞性肺病所致急性呼吸衰竭的研究[J].中华急诊医学杂志,2005,14(1):21-25.
[5]有创-无创序贯机械通气多中心研究协作组.以肺部感染控制窗为切换点行有创与无创序贯机械通气治疗慢性阻塞性肺疾病所致严重呼吸衰竭的随机对照研究[J].中华结核和呼吸杂志,2006,29(11):14-18.
[6]中华医学会呼吸病学分会慢性阻塞性肺疾病学组.慢性阻塞性肺疾病诊治指南(2007年修订版)[J].中华结核和呼吸杂志,2007,30(11):8-17.
[7]郑大伟,王承志,刘仁水,等.序贯性机械通气治疗COPD所致严重呼吸衰竭治疗切换点时间窗的研究[J].临床肺科杂志,2011,16(1):360-362.
[8]姜超美,白淑玲,孙继红,等.建立人工气道后痰液粘稠度的判别方法及临床意义[J].中华护理杂志,1994,29(12):434.
[9]罗祖金,詹庆元,孙兵等.自主呼吸试验的操作与临床应用[J].中国呼吸与危重监护杂志,2006,5(2):60-62.
[10]中华医学会呼吸病学分会.医院获得性肺炎诊断和治疗指南[J].中华结核和呼吸杂志,1999,22(12):201-205.
[11]俞森洋.有关机械通气的几个问题[J].中国危重急救医学,2002,14(12):707-709.
[12]邹石海,周锐,陈平,等,以肺部感染控制窗为切换点进行有创-无创序贯治疗在COPD呼吸衰竭中的应用[J].中南大学学报(医学版),2006,31(3):120-124.
[13] Kollef M H.Avoidance of tracheal intubation as a strategy to prevent ventilator- associated pneumonia[J].Intensive Care Med,1999,25 (5):553-555.
The Switching Point of Sequential Invasive to Noninvasive Ventilation in Treatment of Respiratory Failure with Chronic Obstructive Pulmonary Disease (COPD): A Randomized Controlled Trail
ZENG Fan-peng,CHEN Jinhe,CHEN Dong-lian,et al.//Medical Innovation of China,2014,11(12):051-054
Objective:To compare the three kinds of switching points of sequential mechanical ventilation(MV)with RCT, to evaluate which switching point is best for the treatment of sequential invasive to noninvasive ventilation in respiratory failure with chronic obstructive pulmonary disease(COPD).Method:90 COPD patients with hypercapnic respiratory failure of ICU in our hospital were included in the study, which were divided into three groups according to random number table method: the Modified Glasgow Coma Scale(GCS) group was switched by the 15 points of Modified GCS scores and stable for 2 hours; the pulmonary infection control window (PIC window) group was switched by the achievement of pulmonary infection control window; the spontaneous breathing trial (SBT) group was switched by the success of spontaneous breathing trial. The invasive MV duration, total-MV duration, ventilator-associated pneumonia (VAP), days in ICU,reintubation rate and mortality rate in three groups were measured.Result:(1) The Modified GCS group and the PIC window group were superior than the SBT group in the aspects of reducing the invasive MV duration, total-MV duration, VAP, days in ICU (P<0.05). (2) The Modified GCS group invasive mechanical ventilation time was lower than the the PIC window group (P<0.05), but total time of mechanical ventilation, ICU length of hospital stay, the incidence of VAP and other indicators of the two groups were compared,the differences had no statistical significance (P>0.05); (3) No difference were available among three groups in the aspects of reintubation rate and mortality rate (P>0.05).Conclusion:Though there is still no evidence to prove the three different switching points could reduce the mortality rate, switched by the Modified GCS score could reduced the invasive MV duration at the most and VAP, days in ICU, which could reflect the variation and the status of patient comprehensively ,easily and safely. Therefore, it is an efficient strategy to be recommended in the clinic application.
Chronic obstructive pulmonary disease; Respiratory failure; Mechanical ventilation; Switching point; Glasgow Coma Scale
10.3969/j.issn.1674-4985.2014.12.019
2014-02-18) (本文编辑:蔡元元)
清远市科技计划项目(清科2012-41-2012B011204037);2012年建设中医药强省科研课题(粤中医{2012}23号20121098)
①广东省清远市中医院 广东 清远 511500
曾凡鹏
First-author’s address:The Traditional Chinese Hospital of Qingyuan City, Qingyuan 511500,China



