李战梅 黄 海 黄学文
四川省南充市中心医院眼科,四川南充 637000
原发性闭角型青光眼是由于周边虹膜堵塞小梁网或与小梁网产生永久性黏连,房水外流受阻,引起眼压升高的一类青光眼,眼球局部的解剖异常,被公认为是本病的主要发病因素[1]。随着白内障超声乳化联合人工晶体植入术的发展,现有许多眼科医生采用青光眼白内障联合手术或单纯白内障手术来治疗合并有白内障的原发性闭角型青光眼,但由于青光眼的复杂性,对于手术方式、手术时机以及临床疗效等一直存在较多的争议。现对我院收治的闭角型青光眼合并白内障的患者行青光眼白内障联合术或单纯小梁切除术,观察其临床疗效。
1 资料与方法
1.1 一般资料
选择2009年1月~2011年12月四川省南充市中心医院眼科收治青光眼合并白内障患者128例(128 眼),男47例,女 81 例;年龄 56~82 岁,平均(68.6±10.2)岁。其中慢性闭角型青光眼60 眼,急性闭角型青光眼68 眼,所有患者均没有眼外伤史以及内眼手术史,而且晶状体均伴有不同程度的混浊、视力降低,将所有患者分为青白联合手术组(A组)52例和单纯小梁切除术组(B组)76例,术前均告知患者两种术式的原理与方法,并签署了手术志愿书,本研究经医院伦理委员会批准。两组患者年龄、性别、眼压、视力等一般资料比较,差异无统计学意义(P>0.05),具有可比性。术后随访6个月。
1.2 方法
所有患者均给予口服醋甲唑胺25 mg,2次/d;20%甘露醇250 mL 静滴1~2次/d,马来酸噻吗心安眼液、匹罗卡品眼液点眼等综合治疗降眼压,术前3 d 停用匹罗卡品眼液缩瞳,在眼压稳定、前房无炎症反应或眼压不能降至正常而眼压在30 mm Hg(1 mm Hg=0.133 kPa)左右时均可实施手术。术前半小时静脉点滴20%甘露醇250 mL。
1.2.1 青光眼白内障联合术式 行球周及表面麻醉,充分压迫降低眼压。于10:00~2:00 方向作以穹隆为基底的结膜瓣,12:00 方向作以角巩膜缘为基底的4 mm ×4 mm 巩膜瓣,11:00 方向作3.2 mm 透明角膜切口,1:00 方向透明角膜侧切口,连续环形撕囊,水分离,超声乳化吸出晶体核、3 片式人工晶体植入,再于上方深层巩膜作2 mm ×1 mm 小梁组织切除,并于相应处行虹膜根切,复位巩膜瓣,10-0 丝线间断缝合,球结膜下注射地塞米松2.5 mg+庆大霉素注射液2万U,术毕。
1.2.2 单纯小梁切除术式 行球周及表面麻醉,充分压迫降低眼压。于10:00~2:00 方向作以穹隆为基底的结膜瓣,12:00 方向作以角巩膜缘为基底的4 mm ×4 mm 巩膜瓣,在深层巩膜作2 mm ×1 mm 小梁组织切除,并于相应处行虹膜根切,复位巩膜瓣,10-0 丝线间断缝合,球结膜下注射地塞米松2.5 mg+庆大霉素注射液2万U,术毕。
1.3 术后处理
术后局部点妥布霉素地塞米松眼液,每日4次,每周减少1次,连续4周,每晚用托吡咔胺眼液点术眼。
1.4 随访及观察指标
比较术前及术后的最佳矫正视力、眼压。观察两组术后并发症(包括一过性眼压升高,前房出血,前房渗出,浅前房,角膜水肿,恶性青光眼,脉络膜脱离)。纳入比较的两组患者术后随访6个月,按以下治愈标准评价两种手术方式在术后6个月时的治愈率。治愈:不需使用降眼压药物,眼压控制在 6~21 mm Hg;好转:眼压<21 mm Hg,但是需使用1~2 种降眼压药物;无效:联合使用降眼压药物,眼压仍≥21 mm Hg,需再次手术或完全丧失光感。
1.5 统计学方法
采用统计软件SPSS 16.0对数据进行分析,计量资料数据以均数±标准差(±s)表示,两两比较采用t检验。计数资料以率表示,比较采用 χ2检验。以P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者术前年龄、性别、眼压和视力情况比较
对两组手术患者术前年龄、性别(男性比例)、眼压、视力情况比较,差异均无统计学意义(均P>0.05)。见表1。
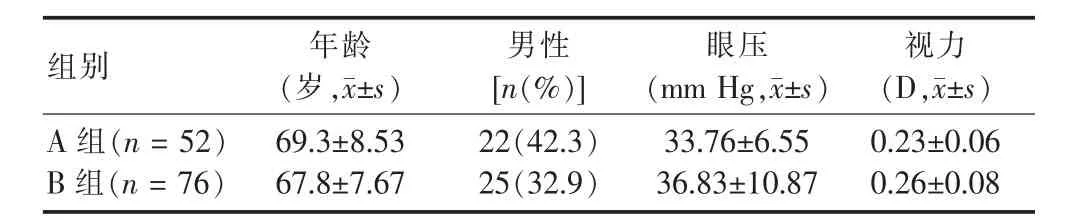
表1 两组患者术前年龄、性别、眼压和视力情况
2.2 两组患者治愈率比较
术后6个月,A组患者治愈率为90.4%,B组患者治愈率为86.8%,两组治愈率比较,差异无统计学意义(P>0.05)。见表2。
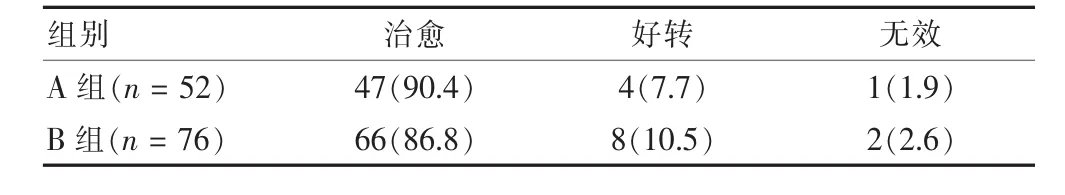
表2 两种手术方式术后6个月患者治愈率比较[n(%)]
2.3 两组患者手术前后眼压变化情况及视力改变情况比较
两组术后眼压分别较术前均有明显下降,差异均有高度统计学意义(均P<0.01),但两组间术后眼压差异无统计学意义(P>0.05)。A组术后视力较术前有明显好转,差异有高度统计学意义(P<0.01);B组术后视力与术前比较,差异无统计学意义(P>0.05);两组间术后视力比较,A组优于B组,差异有统计学意义(P<0.05),青白联合手术能显着提高术后视力水平。见表3。
表3 两组患者手术前后眼压变化情况及视力改变情况的比较(±s)

表3 两组患者手术前后眼压变化情况及视力改变情况的比较(±s)
注:与组内术前比较,**P<0.01;与B组比较,#P<0.05
组别 眼压(mm Hg)术前 术后视力(D)术前 术后A 组(n=52)B 组(n=76)33.76 ±6.55 36.83 ±10.87 12.62±4.31**15.72±5.28**0.23±0.06 0.26±0.08 0.72±0.15**#0.28±0.07
2.4 两种术式术后并发症比较
A组术后并发症发生率为 [19.2%(10/52)],与B组[14.5%(11/76)]比较,差异无统计学意义(P>0.05)。所有并发症均使用药物治疗好转,未进行再次手术。
3 讨论
原发性闭角型青光眼在我国是比较常见的青光眼类型,眼球局部的解剖异常,被公认为是本病的主要发病因素。而晶状体在闭角型青光眼的发病机制中起着至关重要的作用,青光眼患者因长期滴用降眼压药物可导致白内障的形成加快,白内障膨胀期及过熟期可继发青光眼,由于青光眼的类型和发病机制的复杂性,因此在临床上无一成不变的治疗方案能够解决所有问题。而青光眼的治疗目前仍是降低眼压,从而达到保护视功能的目的,单纯小梁切除术仍是作为青光眼治疗的首选手术方案[2-5]。
对于青光眼合并白内障的患者,目前常用的处理方法有3 种:①先行滤过手术,待白内障发展到一定程度再行晶状体摘除。②行青光眼白内障联合手术。③行单纯白内障手术,术后用药物控制眼压。但是对于合并有白内障的青光眼患者,在何种情况下选择何种手术方式至今未有明确的标准。2008年中华医学会眼科学分会青光眼学组在《我国原发性青光眼诊断和治疗专家共识》[6]中,就原发性闭角型青光眼的手术治疗原则提到关于“滤过性手术联合白内障手术的手术指征”,明确指出“符合滤过性手术指征的白内障患者,白内障手术指征参照白内障手术适应证”。目前有研究认为,必须根据每个患者的具体情况选择合适的手术方式[7-8]:单纯小梁切除术适宜白内障较轻的患者;青白联合手术适合进展期、晚期青光眼患者;能够局部用药控制眼压者可采用单纯白内障手术,术后继续局部药物控制眼压。但是对于合并有白内障的青光眼患者,如果单纯先行小梁切除手术,手术创伤和内环境的改变必然会加剧白内障的发展,最后再次行白内障手术只是个时间问题,患者会因为视力降低而再次来院行手术治疗。分次手术治疗周期长、治疗费用高,加重了患者二次手术的痛苦和经济负担。而功能性的滤过泡在之后的白内障术后可能缩小或消失,从而导致滤过手术的失败。随着白内障超声乳化联合人工晶体植入术的发展,现有许多眼科医生采用青光眼白内障联合手术或单纯白内障手术来治疗合并有白内障的原发性闭角型青光眼,它能从发病机制上有效处理原发性闭角型青光眼,获得很好的矫正视力,重建前房角,提高房水流畅系数等[3,9],已成为青光眼治疗的一个新的重要选择。青白联合手术为处理合并有白内障以及复杂性青光眼提供了一种十分有用的手段。目前研究表明,青白联合手术与小梁切除术对于原发性闭角型青光眼患者均可有效降低眼内压,在本研究中,经过6个月的术后随访,青白联合手术组与小梁切除术组术后眼压水平相比无显着性差异(P>0.05),两组均能取得很好的治愈率。但是青白联合手术组术后的最佳矫正视力明显较单纯小梁切除术组好,有显着性差异(P<0.05)。虽然术后两组均有少数病例出现术后并发症,但均予以保守治疗治愈,未进行再次手术,并且两种手术方式术后并发症发生率无显着差异(P>0.05)。

表4 两组患者术后并发症比较(例)
综上所述,对于有白内障手术指征的青光眼患者,选择青白联合手术治疗青光眼合并白内障手术安全、临床效果显着,而且术后视力恢复快,提高了患者的生活质量。
[1]Gazzard G.Primary angle-closure glaucoma:a challenge for the 21st Century[J].Clin Experiment Ophthalmol,2008,36(1):3-4.
[2]HongS,Park K,Ha SJ et al.Long-term intraocular pressure control of trabeculectomy and triple procedure in primary open angle glaucoma and chronic primary angle closure glaucoma [J].Ophthalmologica,2007,221(6):395-401.
[3]Zhang X,Teng L,Li A,et al.The clinical outcomes of three surgical managements on primary angle-closure glaucoma [J].Yan Ke Xue Bao,2007,23(2):65-74.
[4]Wang M,Ge J,Lin MK,et al.Clinical observation of trabeculectomy for primary angle closure glaucoma [J].Chin J Ophthalmol(Chin)2009,45(4):338-343.
[5]Tsai HY,Liu CJ,Cheng CY.Combined trabeculectomy and cataract extraction versus trabeculectomy alone in primary angle-closure glaucoma[J].Br J Ophthalmol,2009,93(7):943-948.
[6]中华医学会眼科学分会青光眼学组,中华医学会中华眼科杂志编辑委员会.我国原发性青光眼诊断和治疗专家共识[J].中华眼科杂志,2008,44(9):862-863.
[7]Crichton A.Management of coexisting cataract and glaucoma[J].Curr Opin Ophthalmol,2010,21(2):129-134.
[8]Vizzeri G,Weinreb RN.Cataract surgery and glaucoma[J].Curr Opin Ophthalmol,2010,21(1):20-24.
[9]姚克,王玮,吴炜,等.同轴1.8 mm 微切口超生乳化白内障手术临床效果评价[J].中华眼科杂志,2011,47(10):903-907.
[10]朱俊东,陈文芳,周民稳.白内障超声乳化联合人工晶状体植入术治疗闭角型青光眼合并白内障的疗效观察[J].成都医学院学报,2011,6(2):168-171.



