孙柔柔,李 雷,杨荣礼,牛培英,曹依秀,王婧欣,张丹丹
(1.徐州医科大学,江苏徐州 221006;2.徐州医科大学附属医院老年科,江苏徐州 221006)
溃疡性结肠炎(UC)是一种原因不明的肠道慢性、复发性炎性疾病,好发于结肠直肠,临床主要表现为反复发作的腹痛、腹泻、黏液脓血便[1-3]。近年来,随着我国社会经济的发展,国民饮食结构、生活方式等都发生了改变,UC的患病率呈上升态势[4]。UC若得不到及时有效治疗,可出现多种并发症,如中毒性巨结肠、肠穿孔、大出血等。一旦出现致命性并发症,患者预后较差,甚至可以危及生命。因而早期判断患者病情、给予及时有效治疗对患者来讲非常必要[5]。有研究认为中性粒细胞与淋巴细胞比值(NLR)、血小板计数(PLT)与UC有关[6],本研究旨在探讨初诊UC患者NLR、PLT变化,为临床评价UC患者病情提供有价值的信息。
1 资料与方法
1.1 一般资料
选取2012年1月至2019年1月就诊于徐州医科大学附属医院的初发UC患者130例(UC组),其中男79例,女51例,平均年龄(49.61±12.50)岁。纳入标准:符合《炎症性肠病诊断与治疗的共识意见》(2018 年,北京)[1]。排除标准:(1)临床病史资料、血液学资料、结肠镜检查资料不全;(2)合并冠心病、糖尿病、血液系统疾病、肿瘤、感染性疾病、内分泌疾病、自身免疫疾病等可影响NLR、PLT计数的疾病;(3)血液学检查中有血糖、血脂、癌胚抗原(CEA)、肝肾功能异常者。依据Truelove和Witts标准[2]将130例UC患者进一步分为:轻度组50例,其中男32例,女18例,平均年龄(50.97±13.34)岁;中度组33例,其中男20例,女13例,平均年龄(49.56±13.29)岁;重度组47例,其中男27例,女20例,平均年龄(48.23±14.93)岁。选择该院同期健康体检者142例为对照组,其中男79例,女63例,平均年龄(47.81±13.88)岁。4组对象性别、年龄比较差异无统计学意义(P>0.05),具有可比性。
1.2 方法
1.2.1临床资料收集
本研究采用回顾性分析,收集记录UC患者的姓名、性别、年龄、既往史及入院时的临床表现(包括排便次数、血便情况、体温、心率等);收集记录UC患者入院后清晨空腹血常规、C反应蛋白(CRP)等实验室检查结果,并调取结肠镜检查报告。收集对照组的姓名、性别、年龄、既往疾病史、一般情况;收集记录对照组的血常规。
1.2.2检测仪器及方法
应用迈瑞血常规分析仪检测获取血常规;应用OLYMPUSLL AU-400全自动生化分析仪通过免疫透射比浊法检测CRP,试剂由上海德赛生产。
1.3 统计学处理

2 结 果
2.1 UC组与对照组一般资料及相关指标比较
UC组与对照组患者年龄及性别比较,差异均无统计学意义(P>0.05);UC组白细胞计数(WBC)、中性粒细胞百分比(NE%)、CRP、NLR、PLT均明显高于对照组,差异均有统计学意义(P<0.05),见表1。
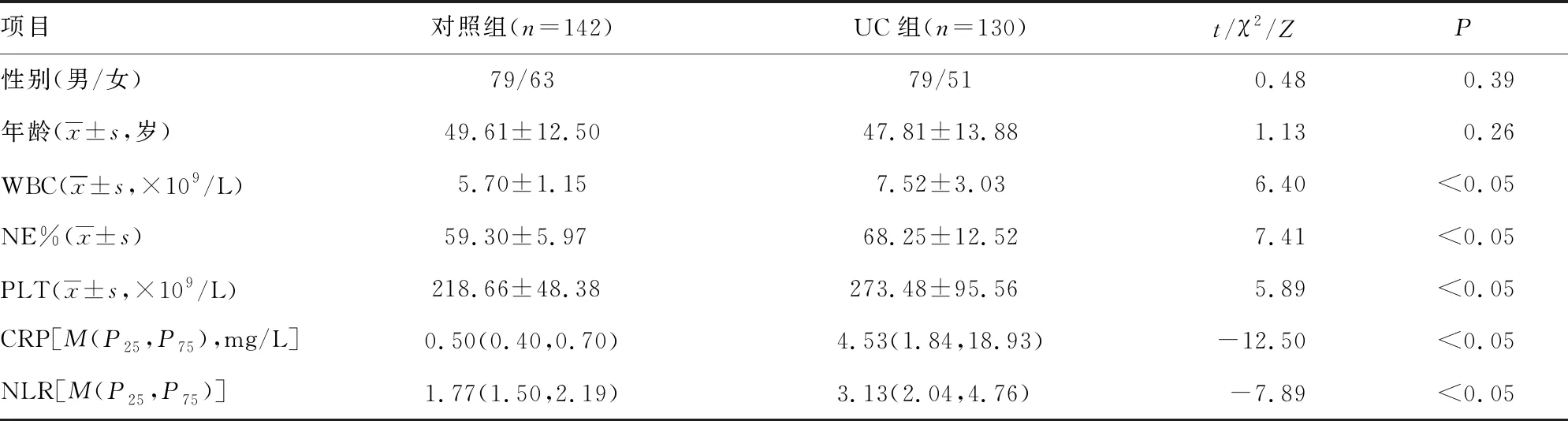
表1 UC组与对照组一般资料及相关指标比较
2.2 3组UC与对照组患者NLR、PLT水平比较
轻度组、中度组、重度组UC患者NLR水平均明显高于对照组(P<0.05)。中度组、重度组UC患者PLT水平均明显高于对照组,重度组UC患者PLT水平明显高于轻度组、中度组,差异均有统计学意义(P<0.05),见表2。

表2 3组UC患者NLR、PLT水平比较
2.3 NLR、PLT与UC活动度的相关性
采用Spearman相关性分析显示,NLR、PLT与UC活动度均存在明显的正相关(rs=0.48、0.39,P<0.05)。
2.4 NLR、PLT诊断UC的ROC曲线分析
由ROC曲线分析显示,NLR、PLT联合评价UC的病情活动效果较好, 曲线下面积(AUC)为0.81(0.76~0.87);NLR、PLT单一评价UC病情结果显示,NLR判断UC病情活动的效果优于PLT,见表3。
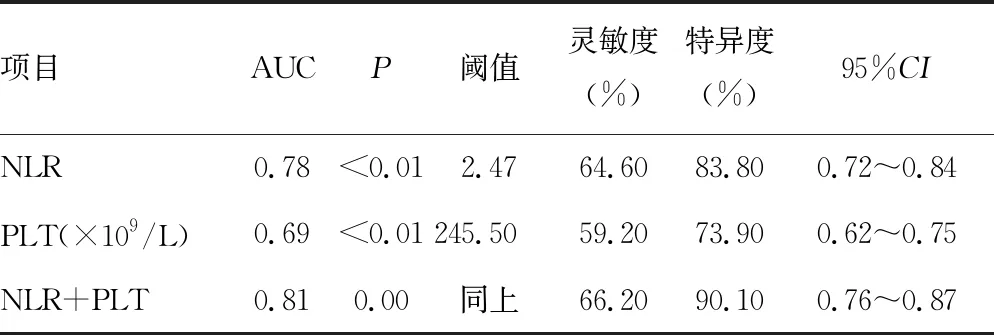
表3 NLR、PLT及二者联合诊断UC的ROC曲线分析
3 讨 论
UC是一种慢性特发性炎症性肠道疾病,在饮食、遗传、感染等各种自身或外界因素作用下,致使患者肠内微生物群、肠上皮屏障、肠道黏膜免疫系统之间失衡,最终出现肠道微生物群紊乱、肠上皮屏障功能减低、肠道黏膜免疫系统免疫紊乱[7]。目前评估UC病情主要依靠结肠镜检查、排便次数、体温、红细胞沉降率、血红蛋白等指标,其中结肠镜检查较为准确,但患者所需的肠道准备复杂,不适合短期重复检测,并且结肠镜检查还是一种有创性、费用较高、部分患者不能耐受的检查[1-3]。NE、淋巴细胞、PLT是临床上常用指标,简便易获得。且有研究表明,NLR、PLT与感染、风湿免疫疾病、肿瘤等疾病相关[8-10];此外,UC患者外周血PLT常明显升高,且与疾病严重程度相关[11]。
本研究中患者WBC、NE%上升,可推出NE计数的升高,同时有研究显示,UC患者淋巴细胞计数降低,NLR可综合反映NE与淋巴细胞这两种细胞在体内的变化[12]。本研究采用NLR、PLT这两个客观、简便、经济的指标评估初诊UC病情,联用这两个指标可提高判断UC病情的准确性。这两个指标特别适用于行肠镜检查尚未做好肠道准备、病情较重不适宜行肠镜检查或拒绝行肠镜检查患者的病情评估。本研究存在的不足:(1)仅仅只是从细胞数量上评估病情,未涉及细胞功能层面;(2)本研究示回顾性研究单中心初诊UC患者,研究过程中未观察这两个指标在治疗过程中的变化,也没有研究复发患者的情况,还需扩大样本量多中心的进一步研究。
人体肠内的环境适合一般细菌的繁殖和生存,这些细菌通常不会致病[13]。UC患者肠道内微生物可侵入肠黏膜,在肠黏膜处触发持续且不受抑制的炎性反应,成为致病菌。位于肠道内的固有免疫细胞如NE立即吞噬、识别侵入的致病菌,启动肠道黏膜免疫系统。NE细胞寿命较短,所以机体在需要时可将储存在骨髓中成熟NE快速大量释放至外周血中[14-15]。NE一方面通过分泌细胞因子如白细胞介素(IL)-1、IL-6,导致组织进一步损伤;另一方面可通过分泌抗炎因子维持组织环境稳态、阻挡微生物的侵袭[15]。当肠道黏膜免疫系统被启动时,淋巴细胞也通过免疫应答方式来抵御侵入肠道的病原微生物[16-17]。有研究表明,UC患者外周血淋巴细胞计数减低、肠黏膜病理活检中淋巴细胞占比升高,但是淋巴细胞免疫应答能力下降,提示在UC发生、发展中存在肠道细菌参与及免疫功能异常[12,18]。外周血NE与淋巴细胞参与抵御外源性入侵的途径不同,一个通过固有免疫系统,一个是通过适应性免疫系统,代表了机体的两种抵御外源性异物的途经。因此,NLR综合反映了患者体内的免疫水平及炎性反应程度。
UC患者因肠系膜血管内皮损伤导致出血,PLT可与暴露的胶原纤维相结合参与止血;也可以在激活后与免疫细胞相结合形成具有炎性作用的复合物如聚乳酸(PLA)[19-20]。此外,PLT被激活后可释放血小板活化因子(PAF)、血清素等炎症介质,其中PAF有助于修复肠黏膜[21-22]。UC发生、发展中的出血与凝血、损伤与修复受多因素影响,过程复杂、相互交错、同时进行,而PLT在上述过程中均扮演角色,是联系这些过程的桥梁[23-24]。因而当PLT的升高时提示UC患者可能机体炎性反应重、肠系膜血管内皮损伤重、患者血便严重、组织修复进行的速度较快。
临床上可以透过NLR、PLT,来窥探初诊UC患者体内免疫状态、炎性反应程度、出血凝血等病理、生理过程。本研究认为,临床上可以使用 NLR、PLT评估初诊UC患者疾病及疾病活动程度,其中NLR联合PLT评估UC患者病情更佳。



