●莫晓芬
1 近视的成因
我国是近视大国,全国近视患者超过6 亿,近视率为世界第一。 疫情以来,随着网课等线上教育增加,近视问题更加成为社会关注的热点。
人眼是整个视觉系统的图像信息采集器,人类所感知外界信息的80%需要由眼睛采集。 眼睛就像一台照相机,其中,角膜、房水、瞳孔、晶状体、玻璃体负责将光线聚焦,可比作照相机的镜头、光圈和调焦器,视网膜负责成像,相当于照相机的底片。

图1 视觉系统
只有光线经过眼球屈光系统折射后聚焦于视网膜上,再经过视觉神经通路的传递和大脑视皮层的处理,才能辨别出物体的轮廓、颜色、位置等细节。 而一旦在调节放松状态下,光线因种种原因无法聚焦于视网膜上,而是聚焦于视网膜前,就会导致视网膜成像模糊,无法看清物体,这也就是人们俗称的近视。
在日常生活中,近视表现为“看远处不清楚”,例如,听讲座看板书、开车等远距离活动受到影响;但看近影响相对较小,例如,看手机、电脑、读书写字这些近距离活动不受影响。 因此,需要通过某些方法来将远视力提高。 临床上矫正近视的方法多种多样,其基本原理是一致的,即将近视眼聚焦于视网膜前的光线拉后,聚焦到视网膜上,使得成像清晰。
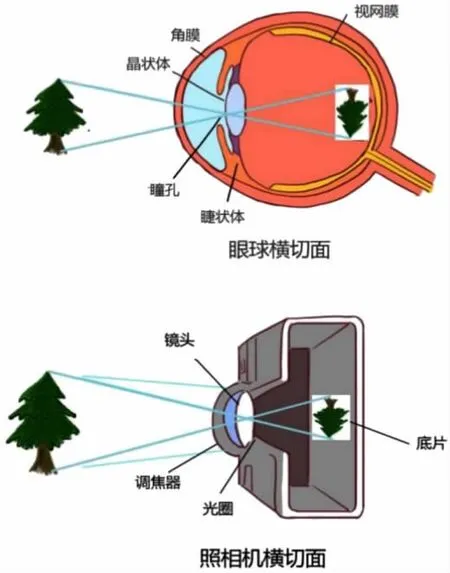
图2 眼球对比照相机
2 近视的矫正
关于近视的“治疗”,严格意义来讲,目前近视只能“矫正”“控制”而暂时不能“治疗”。 因为眼球发育是不可逆的,即眼轴只能增长而不能缩短,所以对于度数稳定不再加深的生理性近视,只要做到矫正屈光不正让人们看清世界足矣。
近视矫正主要有光学矫正和手术矫正两种方式。 而医学验光是所有近视矫正的基础。

图3 正视眼、近视眼
光学镜片矫正近视的方式由于其不对眼球本身进行改变,不存在手术相关风险,是绝大部分初发近视患者的第一选择,也是近视患者最常使用的矫正方法。 例如,框架眼镜、角膜接触镜等。
对于某些特殊职业需求的近视患者,如军人、运动员、演艺界人士等,职场中不宜配戴框架眼镜等来提高视力,则可选择手术的方式矫正近视; 如有改善外观需求的近视患者也可选择手术的方式达到摘镜的目的。 例如,激光角膜屈光手术、眼内镜植入术等。
3 光学镜片矫正
3.1 框架眼镜
框架眼镜是日常生活和临床中最简便、最易获得、比较安全且经济的矫正近视的方法。 其基本原理即在眼前放置负度数球镜(即凹透镜),将焦点后移,使其刚好落在视网膜之上,成像清晰。
框架镜种类繁多,根据其焦点的不同可分为单焦点镜片和多焦点镜片等。 单焦点镜片为最常见的框架眼镜,可满足绝大部分近视患者需求;渐进多焦点镜片,可通过镜片不同区域看清远、中、近不同距离物体,可用于老视患者。 另外,近年研究发现周边离焦框架眼镜对儿童近视进展有一定的抑制作用,可用于进展快、度数高的患儿。
3.2 角膜接触镜
又称隐形眼镜。 其矫正原理同框架眼镜,只是角膜接触镜与角膜直接接触。 因材料不同又可分为软性角膜接触镜和硬性角膜接触镜。
普通大众较容易获得的为软性角膜接触镜,质地柔软,佩戴舒适,可根据镜片更换方式分为次抛、周抛、月抛、年抛等类型。 除了矫正近视等屈光不正外,目前市面上还有一些特殊设计的软镜,例如,有色彩的角膜接触镜,可用于美容等目的。 由于软镜直接接触泪膜、角膜、结膜等眼表结构,其验配及护理需要使用者给予足够重视,避免因为镜片选择不当或者佩戴使用不当而造成角膜损伤。
硬性角膜接触镜质硬,透氧性较强,验配通常需要到专业的诊所、医院等医疗机构进行,验配流程相对复杂,由专业医师或视光师验配并进行配戴指导,舒适性不如软性角膜接触镜,配戴者通常需要一定时间来适应,且需定期复查。
大众所熟悉的OK 镜即为硬性角膜接触镜的一种,学名为角膜塑形术,每日夜间睡眠时配戴,对角膜进行塑形,改变角膜的屈光力,以达到白天矫正近视的目的。 与其他角膜接触镜不同的是,OK 镜对部分儿童近视的进展有抑制或减缓作用,因此其也作为儿童近视控制的常用手段之一。
另外还有RGP、巩膜镜等其他硬性或混合材质的角膜接触镜,适用于不同人群。
4 屈光手术
即以手术的方法改变眼球屈光系统中某一或几个部件的状态或形状,来达到矫正近视、提高视力的目的。
眼球屈光系统中最主要的屈光成分是角膜和晶状体,角膜屈光力大约为43D,相当于照相机的镜头,晶状体屈光力约为19D,由于晶状体自身具有调节功能,也被比喻为照相机的调焦器。 除此之外底片(视网膜)与镜头的距离(眼轴长度),也会影响光线能否聚焦在底板上。
根据手术的部位可分为角膜屈光手术、眼内屈光手术及巩膜手术。
4.1 角膜屈光手术
人类的角膜由前向后分为五层:上皮层、前弹力层、基质层、后弹力层、内皮层。 手术部位通常在前弹力层和前基质层。 手术通过改变角膜前表面曲率达到矫正近视的目的。
可根据手术方法分为激光角膜屈光手术和非激光角膜屈光手术。
激光角膜屈光手术:表层切削手术。
(1)准分子激光屈光性角膜切削术(PRK):20 世纪90 年代即诞生,通过激光切削改变角膜前表面曲率。 术后视力恢复较慢,不适感明显,有出现角膜浑浊的风险;
(2)准分子激光上皮下角膜磨镶术(LASEK):使用酒精制作角膜上皮瓣,后进行激光扫描切削。 视力恢复需要1 周或以上,术后1~3 天有异物感、流泪等症状。 该手术方式远期安全性高,适用于低、中度近视和角膜较薄者;
(3)机械法准分子激光角膜上皮瓣下磨镶术(Epi-LASIK):与LASEK 不同的是,采用角膜上皮分离器取代酒精制作上皮瓣;
板层手术:
(4)全飞秒激光透镜取出术(SMILE):是目前主流手术方式之一,使用飞秒激光在角膜基质层制作透镜,通过上方2 mm 小切口将透镜取出即完成手术。精确度、可控性、安全性更高,视力恢复快,不适感少,术后视觉效果好,避免了瓣移位等相关并发症;
(5)准分子激光原位角膜磨镶术(LASIK):即传统LASIK 手术,先用微型角膜刀制作角膜瓣,然后进行激光扫描,再将角膜瓣复位,视力恢复一般在2-8 小时,会有轻微不适感。 由于机械刀的可控性不如激光,有一定的角膜瓣并发症风险;
(6)飞秒激光LASIK:用飞秒激光取代机械刀进行角膜瓣的制作,精确度更高,风险更小,适用于中、高度近视者,视力恢复需2~8 小时,有轻微不适感。
非激光角膜屈光手术,包括放射状角膜切开术(RK),角膜基质环植入术(ICRS)、表面角膜透镜术等,多为早期手术方式,目前较少使用。
4.2 眼内屈光手术
(1)有晶状体眼人工晶体植入术(或眼内镜植入术)。 目前主流术式为后房型人工晶体植入术(植入部位在虹膜后、自身晶状体前)。 该术式矫正范围大,主要针对高度、超高度近视者,或角膜厚度、形态异常不适合行角膜激光手术,又有强烈脱镜意愿者。 手术不切削角膜,且保留了自身晶状体,保留了调节功能,术后视力恢复快,不易回退。 与激光不同的是眼内镜术为眼内手术,某些特殊职业、工种不适合。
(2)屈光性晶状体置换术:摘除自身透明或者浑浊的晶状体,替换成适合度数的人工晶体。 临床上多用于年龄偏大、晶状体浑浊、晶状体悬韧带有问题者。

4.3 巩膜手术
以上手段只能矫正近视度数,其眼球依然处在长眼轴的状态,巩膜手术,如后巩膜加固术,主要用于眼轴不断增长的病理性近视者,通过手术加固眼球后段巩膜强度,可能延缓或抑制眼轴进一步增长。
手术矫正需要在医学验光的基础上,综合考虑患者包括年龄、眼部条件、用眼需求在内的各项的适应症、禁忌症,制订科学合理的屈光矫正方案,是近视矫正的不二法门。 特别需要引起注意的是,无论如何矫正,近视眼依旧是近视眼,近视患者尤其病理性近视患者,注意用眼卫生、定期的眼科检查和不适随时就诊“三件套”仍是十分必要的。
5 “病理性近视”需要高度重视
事实上,近视的病因非常复杂,与遗传、环境、用眼情况等诸多已知或未知的因素有关。 单遗传因素而言,目前已发现与近视发病相关的基因就有30 余个。 此外,形觉剥夺、不正确读写姿势、过度近距离用眼等都被证明与近视发病密切相关。 正因为近视成因的复杂性,对近视防控提出了极大的挑战性。
在我国六亿近视人群中,95%以上是“生理性近视”,表现为生长发育阶段眼轴过度增长,一般仅有眼轴延长而没有其他眼部病理变化,成年后眼轴增长停止、故近视度数基本不再增长,以中低度近视为主,矫正视力正常。但仍有约5%属于“病理性近视”,需要高度重视!病理性近视患者除眼轴延长外,还可伴有白内障、视网膜病变、青光眼等一系列眼部病理性变化,且眼轴可终身甚至快速增长、近视度数不断加深,最终可导致一系列严重并发症,如:视网膜变性、裂孔、视网膜脱离、青光眼、黄斑变性等,导致致盲几率增加。 病理性近视因其危害严重,需要及早干预。
对病理性近视患者,除矫正措施外,控制眼部并发症十分重要。 病理性近视患者视网膜的萎缩、变性是不可逆视功能损害的首要原因,但由于视网膜神经细胞不能再生,缺乏有效干预手段,是难治性眼病中卡脖子的难题。 近年来,随着生命科学和生物技术发展的突飞猛进,在这个世纪难题上开始出现一些曙光。 包括基因治疗、干细胞诱导分化、人工视网膜移植等实验研究的进展都为受损视网膜修复提供了有用的新思路。
6 学龄期近视防控是关键
但无论矫正还是控制,都是近视发生后亡羊补牢的手段。 占人群绝大多数的生理性近视产生于生长发育阶段的眼轴过度增长,据2014 年统计数据显示,我国小学生、初中生、高中生和大学生的近视率分别为45.7%、74.3%、83.3%和86.4%,较十年数据明显增长,尤其在小学生和初中生阶段,分别增长了14%和16%,因此,把握6~18 岁这段关键的时间窗开展学龄期近视防控工作,是控制我国近视增长并降低近视患病率和危害性的关键。为此,2018 年8 月30 日,国家教育部等八部委联合印发《综合防控儿童青少年近视实施方案》,将青少年近视防控列入了国策。
近视防控,视觉康复,路漫漫其修远兮,吾将上下而求索……
(本文插图均由作者自己绘制)



