杨 柳,何顺之,黄晓燕
(山东省威海市立医院妇科 264200)
子宫肌瘤是临床育龄妇女最常见的良性肿瘤,其发病率约为25%[1]。多发于30~50岁妇女,但近年来有年轻化趋势,目前临床常采用保留子宫肌瘤切除术的治疗方法,但术后复发率高[2],完全的子宫切除术是预防其复发的主要方法,但不适用于想要保留生育能力的年轻妇女,因此,安全有效地预防子宫肌瘤术后复发的治疗手段成为公众关注的热点。本研究回顾性分析本院60例子宫肌瘤患者的临床资料,在肌瘤切除术后应用米非司酮辅助治疗预防子宫肌瘤复发疗效显着,现报道如下。
1 资料与方法
1.1 一般资料 回顾性分析本院2010年1月至2012年1月收治的120例子宫肌瘤患者的临床资料,均符合《妇产科学》中子宫肌瘤的诊断标准,并经B超或CT扫描确诊,所有患者排除肝、肾功能异常及其他恶性并发疾病,宫颈及子宫内膜无恶性病变。患者年龄29~54岁,平均(42.2±5.4)岁;病程3个月至3年,平均(10.2±4.2)个月;平均孕次(2.1±1.3)次;患者入院前均未接受米非司酮及其他相关抗癌药物治疗,按入院顺序平均分为两组,每组各60例,两组患者年龄、病程、孕次、肿瘤病变程度比较,差异无统计学意义(P>0.05),具有可比性。
1.2 方法
1.2.1 治疗方法 120例患者入院后均行子宫肌瘤剔除术,观察组患者术后服用米非司酮辅助治疗,每天1次,连续服用1个月为1个疗程,共治疗3个疗程。对照组不予以米非司酮辅助治疗。
1.2.2 评价指标 所有患者在术后3个月行B超检查子宫恢复状况及常规肝、肾功能检查,分别在术后1、12个月于卵泡后期测定血清卵泡刺激素(FSH)、雌二醇(E2)及孕酮等3项激素水平,随访期间出现闭经的患者按时间推算其近月经中期,并记录两组患者治疗后的复发率及治疗期间的不良反应发生率。

2 结 果
2.1 两组患者术后6个月及12个月的子宫肌瘤复发情况 观察组患者术后12个月的总复发率为3.3%,明显低于对照组16.7%,差异具有统计学意义(P<0.05),见表1。

表1 两组患者术后6、12个月的子宫肌瘤复发情况比较
2.2 两组患者卵泡后期FSH、E2及孕酮3项激素水平比较 分别于术后1、12个月测定两组患者的卵泡后期激素水平变化,观察组在服用药物期间卵泡后期FSH、E2及孕酮3项激素水平较对照组明显降低,差异具有统计学意义(P<0.05);术后12个月时,其卵泡后期性激素水平恢复到与对照组相当,见表2。
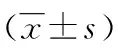
表2 两组患者卵泡后期FSH、E2及孕酮3项激素水平比较
-:无数据。
2.3 两组患者不良反应发生情况 两组患者子宫肌瘤切除术后未表现出明显并发症,观察组患者服药期间部分出现轻微不良反应,其中恶心、食欲缺乏10例(16.7%),头晕头痛4例(6.7%),心悸乏力3例(5.0%)。所有不良反应症状在停药后自然恢复正常。服药期间闭经患者停药后3~6个月恢复正常。
3 讨 论
子宫肌瘤又称子宫平滑肌瘤,是由单个子宫平滑肌细胞克隆而来的肿瘤,其发病机制尚不明确。有研究表明,雌激素和孕激素水平的上升与子宫肌瘤的发生和发展有着密切的关联,大量的雌激素对未成熟的子宫平滑肌细胞长期刺激,促使其增长增生成子宫肌瘤[3-4]。孕激素一方面刺激子宫肌瘤细胞壁上的雌激素受体(ER),对其起到协同作用,另一方面通过提高上皮生长因子样蛋白和上皮生长因子受体的含量,间接刺激子宫肌瘤细胞的生长和增殖[5-6]。因此,有效的抑制ER及孕激素受体(PR)是彻底根治子宫肌瘤并预防复发的有效途径[7]。
米非司酮为一种新型合成类固醇,是孕酮的结构类似物,对孕酮受体起到拮抗作用[8],由于其与PR具有更强的亲和力,与孕酮争夺受体,从而使PR发生差异性结构改变,使PR与热休克蛋白(heat shock proteins,HSP)的结合作用增强,覆盖于PR结构上与DNA的结合区,影响PR与DNA上孕酮效应因子的结合,导致其失去转录激活功能,不能合成蛋白质,却以绝对优势占据着PR,对孕酮起着竞争性的抑制作用[9-10],是临床保守治疗子宫肌瘤的首选药物。女性月经周期中内分泌激素调节是一个多变而复杂的过程,通过下丘脑、垂体与卵巢之间相互调节、相互影响,共同形成一个完整而又协调的神经内分泌系统,即下丘脑-垂体-卵巢轴(hypothalamus-pituitary-ovary axis,H-P-O轴),在青春期时该轴成熟,下丘脑的弓状核以60~90 min的脉冲式分泌促性腺激素释放激素(GnRH),使腺垂体也以相应的脉冲式分泌FSH、促黄体生成素(LH),进而刺激卵巢内卵泡的生长发育并分泌E2、孕酮,卵巢分泌的性激素对GnRH、FSH、LH的合成具有反馈作用,当E2为小剂量时对下丘脑产生负反馈,抑制GnRH、FLH和LH的分泌,当E2为大剂量时对下丘脑和垂体可同时具有正负反馈作用,而孕酮对下丘脑仅有负反馈作用,当排卵后孕酮升高时,可以抑制下丘脑GnRH的分泌,进而FLH、LH的分泌减少[11]。本研究结果显示,观察组患者术后12个月内的复发率仅为3.3%,明显低于对照组16.7%;同时术后1、12个月测定两组患者的卵泡后期激素水平变化中,观察组在服用药物期间卵泡后期FSH、E2及孕酮3项激素水平较对照组明显降低,差异有统计学意义(P<0.05);但在术后12个月时,其卵泡后期性激素水平恢复到与对照组相当。该结果充分说明,米非司酮主要作用机制为破坏H-P-O,抑制卵巢功能,使其形成一种无周期性激素模式,体内的雌激素被维持在滤泡的早期水平,从而内源性孕激素缺乏,激素依赖性的肌瘤不能得到性激素的有效刺激,逐渐萎缩达到治疗并预防复发的目的[12]。在服药治疗期间所有患者出现短暂性闭经,但停药后月经恢复正常,且用药期间仅部分患者出现轻微头晕、恶心、食欲缺乏等不良反应,一段时间后自然好转,无需停药[13]。另外,药物治疗子宫肌瘤普遍存在停药后复发的缺点,故米非司酮目前尚不能完全替代手术治疗。但由于其存在可明显缩小肌瘤体积、纠正贫血、减轻盆腔充血等的特点,适合术前用药,特别是对于严重贫血而不能马上进行手术的患者[14-15]。
总之,米非司酮作为子宫肌瘤切除术后的辅助治疗药物,能有效预防术后复发,不良反应较小,疗效安全可靠,值得推广应用。
[1]Eisinger SH,Meldmm S,Fiscella K,et al.low-dose mifepristone for uterine leiomyomata[J].Obstet Gyneeol,2003,101(2):243-250.
[2]吴亚英,渠秋英.米非司酮预防子宫肌瘤切除术后复发的临床观察[J].中国妇产科临床杂志,2011,12(2):122-124.
[3]Abdel-Fattah M,Barrington J,Yousef M,et al.Effect of total abdominal hysterectomy on pelvic floor function[J].Obstet Gynecol Surv,2004,59(4):299-304.
[4]龙梅,姚丽艳.子宫肌瘤的病因学研究进展[J].中国妇产科临床杂志,2006,7(3):229-230.
[5]Murphy AA,Kettle LM,Moral AJ,et al.Regression of uterine leiomyomata in response to the antiprogesterone Ru 486[J].Clin Endoerinol Metab,2003,76(4):513.
[6]张秀萍,郑冀.米非司酮治疗子宫肌瘤切除患者术后复发90例[J].中国药业,2013,22(3):56-57.
[7]李正华.系统健康教育在子宫肌瘤剔除术中的应用研究[J].河北医学,2010,16(2):159-162.
[8]赵树旺,崔丽阳.子宫肌瘤剔除术后口服米非司酮预防肌瘤再发的临床观察[J].天津医药,2007,35(3):233-234.
[9]张祖威,姚书忠.子宫肌瘤的治疗新进展[J].中山大学学报:医学科学版,2009,30(21):212-215.
[10]王庆一,李敏.米非司酮与长效GnRH-a治疗子宫肌瘤的疗效观察[J].中国实用妇科与产科杂志,2002,18(6):361-363.
[11]王志启,王建六,魏丽惠,等.子宫肌瘤切除术后复发相关危险因素的临床分析[J].现代妇产科进展,2002,11(2):101-103.
[12]许学岚,张娟娟,曾秀华,等.米非司酮对子宫肌瘤血管内皮生长因子(VEGF)的影响[J].中国妇幼保健,2007,22(4):513-514.
[13]江娜,朱雪琼,陈文兵,等.不同剂量米非司酮治疗子宫肌瘤106例临床观察[J].中国妇幼保健,2010,25(34):5128-5131.
[14]Steinauer J,Pritts EA,Jackson R,et al.Systematic review of mifepristone for the treatment of uterine hiomyonmta[J].Obstet Gyneeol,2004,103(6):1331-1336.
[15]冯金辉,陈丽萍,支霜,等.米非司酮治疗子宫肌瘤的临床观察[J].中国性科学,2013,22(5):27-29,42.



