陈群娣 阳 梅 张天英(广东省博罗县人民医院儿科 博罗 416100)
ARDS是一种新生儿科常见病,常因胎粪吸入、感染、窒息、休克等诱发,足月儿早产儿均可见,对患者生命安全构成一定威胁[1-2]。NIPPV可通过设置吸气相压力或高水平压力与呼气相压力或低水平压力支持,根据设定的呼吸时间完成呼吸同步切换,可显著提高患者机械通气耐受性。吸入用布地奈德混悬液是一种局部糖皮质激素,具有显著抗炎效果,且不良反应较少,现已被广泛应用于ARDS治疗中。基于以上背景,本文为进一步探究NIPPV+布地奈德雾化在ARDS治疗中的应用效果以及安全性,纳入2017年5月—2019年11月收治的104例ARDS新生儿研究,报道如下。
1 资料与方法
1.1 一般资料:2017年5月—2019年11月为研究时段,医院伦理委员会已批准本项研究,纳入病例是收治的104例ARDS新生儿,随机平均分为两组。实验组(52例):女性20例,男性32例;胎龄32~42周,平均胎龄(36.52±2.11)周;体重1.82~3.31 kg,平均体重(2.55±0.26)kg。参照组(52例):女性22例,男性30例;胎龄33~43周,平均胎龄(36.51±2.09)周;体重1.84~3.29 kg,平均体重(2.57±0.25)kg。两组相比 P>0.05,可比较。
纳入标准:①均符合新生儿急性呼吸窘迫综合征蒙特勒标准(2017年版)[3]的本院NICU患儿;②患者家属均已对有关本项研究知情同意并签字。
排除标准:①合并先天性缺陷者;②合并遗传性、先天性疾病者;③休克或颅内出血者;④中途从本项研究退出者;⑤对本文涉及药物过敏者;⑥临床资料不完整、不真实者;⑦合并心力衰竭者。
1.2 治疗方法:参照组予以CPAP治疗,采用Infant Flow Sipap呼吸机设备,初设参数:压力4~6 cmH2O,氧流量在8~10 L/min,氧浓度为25%~40%,根据血气结果以及经皮血氧饱和度调节压力、流量以及氧浓度。实验组予以NIPPV+布地奈德雾化治疗,将SLE5000呼吸机与鼻塞相连,进行经鼻间歇正压通气,吸气峰压为17~25 cmH2O,呼气末正压为3~8 cmH2O,呼吸频率是25~45次/min,25%~40%的吸入氧浓度,维持血氧浓度90%~94%。在每隔4~6 h防颜面鼻子损伤予松鼻塞护理的10~15 min期间,予吸入用布地奈德混悬液0.5 mg/支,雾化治疗Bid 3~5 d。如果呼气末正压≤3 cmH2O,吸气峰压≤15 cmH2O,氧浓度≤30%,呼吸频率≤20次/min,无呼吸窘迫、呼吸暂停等症状、血气指标正常,则可撤离呼吸机。
1.3 观察指标与判定标准:对比两组呼吸机通气时间、用氧时间、住院时间、血气指标以及并发症发生情况。①血气指标:治疗前、治疗3 d后,以全自动血气分析仪(广州市爱惜优医疗科技有限责任公司,型号:GEMPremier3000)检测PaCO2(动脉二氧化碳分压)、PH、PaO2(动脉血氧分压)。②并发症发生情况:统计所有患者住院治疗期间鼻/面部损伤、肺动脉高压、呼吸暂停、坏死性小肠结肠炎等发生率。
1.4 统计学方法:本文所有数据以SPSS26.0软件统计处理,独立样本t检验计量资料(呼吸机通气时间、撤机时间、住院时间、血气指标),以(±s)形式表述;χ2检验计数资料(并发症发生情况),以[n(%)]表述。P<0.05为差异存在统计学意义。
2 结果
2.1 对比两组呼吸机通气时间、用氧时间、住院时间:实验组呼吸机通气时间、用氧时间、住院时间均明显短于参照组。P<0.05,见表1。
表1 对比两组呼吸机通气时间、用氧时间、住院时间(±s,d)
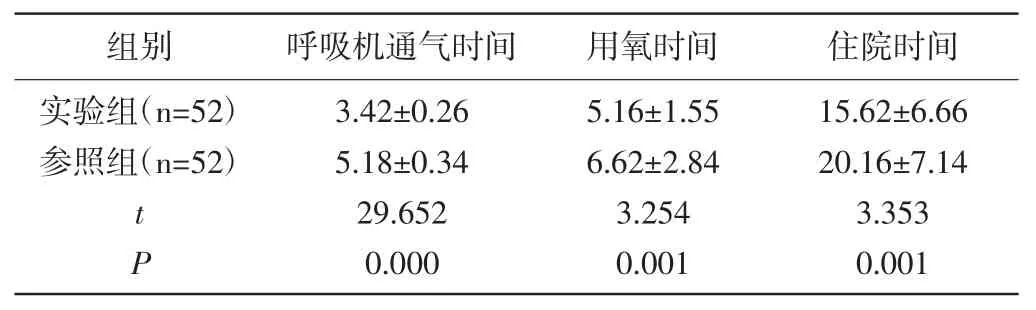
表1 对比两组呼吸机通气时间、用氧时间、住院时间(±s,d)
组别 呼吸机通气时间 用氧时间 住院时间实验组(n=52)参照组(n=52)tP 3.42±0.26 5.18±0.34 29.652 0.000 5.16±1.55 6.62±2.84 3.254 0.001 15.62±6.66 20.16±7.14 3.353 0.001
2.2 对比两组血气指标:治疗前比较两组血气指标P>0.05;实验组治疗3 d后PaCO2明显低于参照组,实验组治疗3 d后PH以及PaO2明显高于参照组,P<0.05。见表2。
表2 对比两组血气指标(±s)
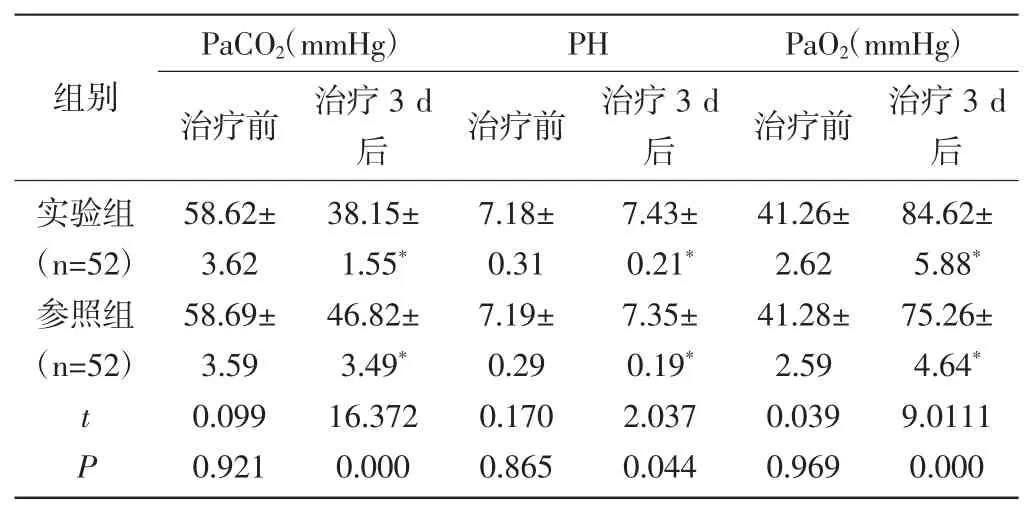
表2 对比两组血气指标(±s)
注:治疗前、治疗 3 d 后,组内对比,*P<0.05。
组别PaCO2(mmHg)PHPaO2(mmHg)治疗前 治疗3 d后 治疗前 治疗3 d后 治疗前 治疗3 d后实验组(n=52)参照组(n=52)tP 58.62±3.62 58.69±3.59 0.099 0.921 38.15±1.55*46.82±3.49*16.372 0.000 7.18±0.31 7.19±0.29 0.170 0.865 7.43±0.21*7.35±0.19*2.037 0.044 41.26±2.62 41.28±2.59 0.039 0.969 84.62±5.88*75.26±4.64*9.0111 0.000
2.3 对比两组并发症发生情况:实验组并发症发生率(3.85%)明显低于参照组(21.15%),P<0.05。见表3。
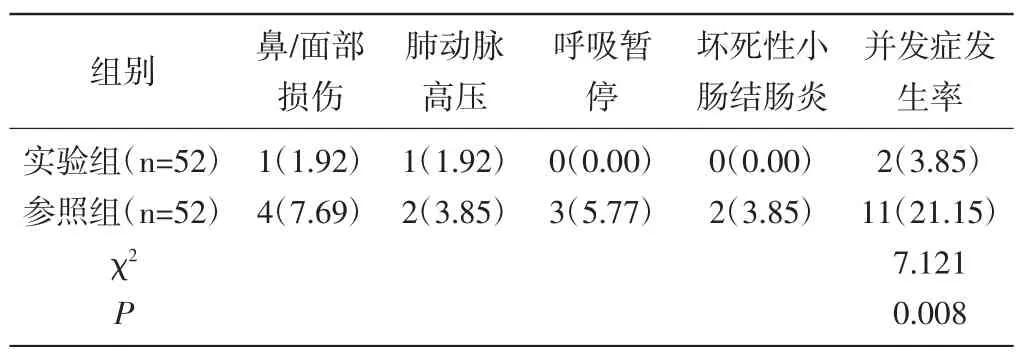
表3 对比两组并发症发生情况[n(%)]
3 讨论
新生儿急性呼吸窘迫综合征是一种严重威胁新生儿生命的呼吸危重症,患病率及病死率高,其主要临床表现为顽固性的低氧血症,呼吸窘迫,双肺弥漫性透光度下降,炎性渗出伴肺顺应性下降[4]。目前研究已经意识到传统的机械通气存在加重肺损伤的风险,有学者提出“超”保护性肺通气策略(UPLV)。随着我国医疗科技的发展,无创式机械通气由于对人体正常呼吸运动损害小,技术要求方面也比有创气管插管操作低,因此无创机械通气成为目前临床治疗ARDS的重要手段[5]。CPAP通气虽然不需要气管插管,以鼻塞辅助呼吸为主,容易造成二氧化碳分压增加或呼吸暂停,因此新生儿ARDS患者在CPAP通气的过程中,往往不得不转换成有创的气管插管术,存在一定的风险性[6-7]。
ARDS患者随着病情的加重,PaCO2会逐渐增高,PH以及PaO2会逐渐降低。本研究示:实验组呼吸机通气时间、用氧时间、住院时间均明显短于参照组,实验组治疗3 d后血气指标均明显优于参照组,实验组并发症发生率(3.85%)明显低于参照组(21.15%),P<0.05。提示NIPPV+布地奈德雾化应用于ARDS治疗中安全、有效。分析如下:NIPPV治疗时患者在任意时刻,均可自由的自主呼吸,在吸气以及呼气相末25%可以同步触发,提高了人机和谐性以及患者机械通气耐受性,减少了呼吸机所致的肺损伤发生率,提高了临床治疗安全性[8]。NIPPV增加的压力作为一种刺激可减少患儿呼吸暂停的发作,并且通过平均气道压达到减少呼吸功耗,增加肺容量以及促进肺泡达到增加气体交换的效果,改善肺的换气功能。在一定程度上避免气管插管机械通气等。布地奈德对受损的肺泡II细胞具有显著的修复作用,可提高肺表面活性蛋白A以及B表达,有效改善肺通气功能,减轻缺氧等症状。NIPPV+吸入用布地奈德雾化,可防止呼吸道水分丢失,减少每日补液量,减轻心脏负荷,增强呼吸道纤毛运动,促进痰液排出,提高呼吸道通畅性,维持机体内环境稳定性,降低气管插管率。
综上所述,ARDS患者采纳NIPPV+布地奈德雾化治疗,可有效缩短机械通气时间,改善血气指标,且并发症发生率较低,临床应用价值较高,值得推广。



