关红 白爱琳 孙亚东
近年来,糖尿病的患病率出现了逐年增长的发展趋势,其主要是与静坐为主的生活方式及生活水平的逐步提高有关;与此同时,其并发症糖尿病视网膜病变患病率也相应增加[1]。糖尿病视网膜病变临床诊疗指南提出,糖尿病患者在我国发生视网膜病变的几率在24.7%~37.5%之间[2]。一项关于糖尿病视网膜病变荟萃分析指出,增殖期视网膜的发病率远低于非增殖期,非增殖期视网膜病变是我国糖尿病视网膜病的主要发病类型[3]。视网膜病变的发生、发展除了与高血糖有关外,还跟血脂,血压,炎症因子,氧化应激,患病时间长短等有关,但高血糖是视网膜病变的关键致病因素[4]。糖尿病患者体内持续的高血糖水平会引起血流动力学异常改变,损伤血管内皮细胞功能,使血管内皮细胞功能发生诸如眼底视网膜微血管渗透性增加、管壁增厚等异常改变;进一步增加血黏度,堵塞部分微小血管,使视网膜局部发生缺血、缺氧现象,促进血管内皮生长因子的表达并刺激形成新生血管,严重者甚至发生玻璃体出血、并形成机化膜,最终导致视网膜病变[5]。糖尿病视网膜病变可以严重损伤患者视力,进而使患者的正常生活和工作受到影响,同时其相应的治疗费用也会加重患者及家庭的经济负担。因此,非增殖期糖尿病视网膜病变的早期筛查,诊断,早期治疗等综合措施具有十分重要的临床意义,并且有重要的社会效益[6]。临床中治疗非增殖期糖尿病视网膜病变主要以降血糖为治疗手段,效果局限,所以本研究采用羟苯磺酸钙联合骨化三醇治疗非增殖期糖尿病视网膜病变,报道如下:
1 资料与方法
1.1 一般资料
选取2019 年6 月—2020 年12 月在吉林省人民医院收治已确诊为糖尿病非增殖期视网膜病变的180例患者作为研究对象,年龄39~75 岁,按随机数字表法分为3 组,每组各60 例。A 组男性35 例、女性25 例,平均年龄(49.57±6.64)岁,平均病程(7.23±2.71)年;B 组男性20 例、女性40 例,平均年龄(48.45±5.54)岁,平均病程(7.35±1.51)年;C 组男性30 例、女性30 例,平均年龄(49.40±5.22)岁,平均病程(7.61±2.34)年。三组患者的一般资料包括病程、年龄和性别等比较,差异无统计学意义(P>0.05),具有可比性。
1.2 入选标准
纳入标准:(1)研究对象之前均通过视力检查,眼压测验,散瞳后眼底检查,裂隙灯显微镜检查,荧光素眼底血管造影(FFA)等检查手段进行诊断,符合非增殖期糖尿病视网膜病变的诊断标准;(2)患者自愿参加,签署知情同意书,通过伦理委员会审核;(3)临床资料完整;(4)诊疗依从性较高者。
排除标准:(1)出现药物过敏的患者;(2)合并其他脏器严重功能不全;(3)出现低血糖、酮症酸中毒或高渗性昏迷并发症;(4)增殖期患者。
1.3 治疗方法
三组研究对象均接受糖尿病基础治疗,包括给予糖尿病饮食,监测血糖,应用诺和锐30 控制血糖。在此基础上,A 组患者接受羟苯磺酸钙治疗,剂量为0.5 g,口服,3 次/天;B 组患者接受骨化三醇治疗,剂量为0.25 μg,口服,1 次/天;C 组接受羟苯磺酸钙联合骨化三醇治疗,剂量与A、B 两组相同。12 周为1 个疗程,共2 个疗程。
1.4 观察指标及疗效判断
分别统计并比较三组患者临床视力,眼压检查和眼底病变检测,对视网膜出血情况及渗出情况进行记录。
1.4.1 视力及眼底指标
用视力表检测视力情况(视力值换算成LogMAR 视力)观察各组治疗前后的视力、眼底渗出物面积、出血斑面积,微血管瘤个数。
1.4.2 疗效判定
(1)显效:视力提升程度超过1 行,眼底病变稳定,眼底渗出物、出血量,微血管瘤个数较前减少;(2)有效:视力有提升,眼底病变稳定,眼底渗出物、出血量,微血管瘤个数无明显增多;(3)无效:视力无改变,眼底病变无变化,甚至加重,眼底渗出物、出血量,微血管瘤增多。临床总有效率=(显效+有效)/总病例数×100%。
1.5 统计学分析
采用SPSS 23.0 录入和分析数据,计数资料以例(%)表示,行χ2检验,计量资料以(±s)表示,行t检验,P<0.05 则差异有统计学意义。
2 结果
2.1 三组临床疗效比较
治疗后,C 组总有效率为96.7%,显着高于A 组的86.7%,B 组的81.6%,三组总有效率比较差异有统计学意义(χ2=6.792,P=0.033),见表1。
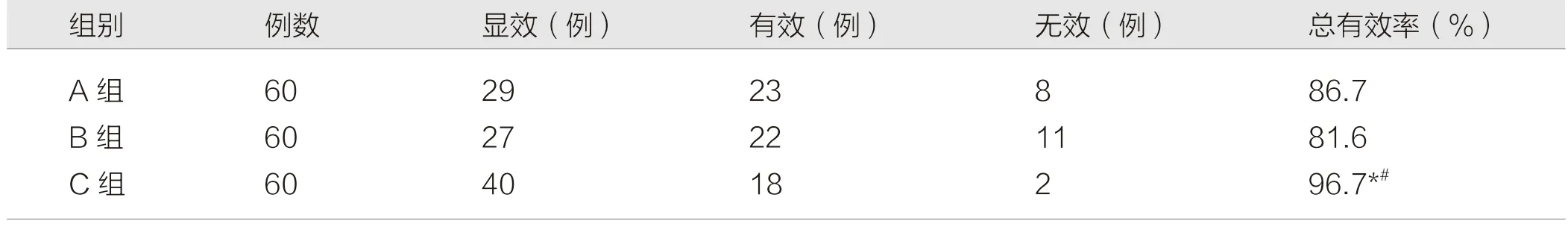
表1 三组临床疗效比较
2.2 三组治疗前、治疗后视力及眼底指标比较
三组患者治疗前的视力、眼底渗出物面积、出血斑面积,微血管瘤个数比较差异无统计学意义(P>0.05);三组治疗后视力及眼底相关指标均有改善,差异有统计学意义(P<0.05),且治疗C 组视力提升明显优于A 组和B 组(*P=0.019,#P=0.010),差异有统计学意义(P<0.05),C 组眼底渗出物面积(*P=0.013,#P=0.015)、出血斑面积(*P=0.023,#P=0.007)、微血管瘤个数(*P=0.015,#P=0.017)均明显低于A 组和B 组,差异有统计学意义(P<0.05)。见表2,3。
表2 三组视力及眼底相关指标比较(±s)
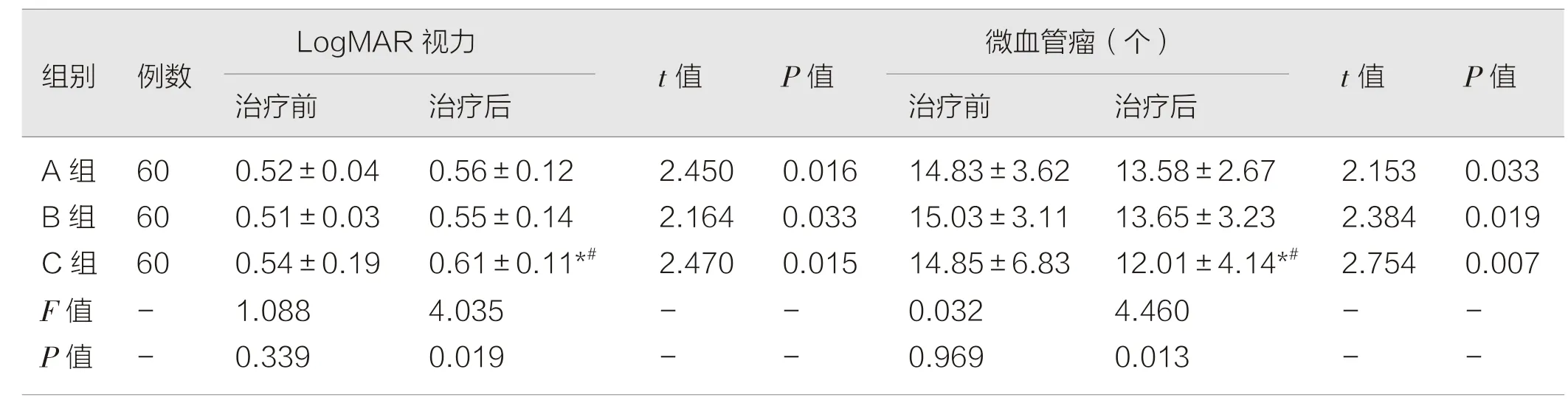
表2 三组视力及眼底相关指标比较(±s)
注:与A 组对比,*P <0.05;与B 组相比,#P <0.05。
3 讨论
我国糖尿病患者高达1.164 亿,预计15 年内持续居世界首位[7]。糖尿病视网膜病变作为糖尿病最常见的眼部微血管并发症,在高血糖代谢紊乱下患者微血管内皮功能受损,破坏血-视网膜屏障,引起玻璃体出血甚至视网膜脱落[8]。糖尿病视网膜病变可分为增殖期和非增殖期,增殖期病变不可逆,而非增殖期最常见微血管瘤和渗出出现,病情相对可逆,因此临床需要重视糖尿病非增殖期视网膜病变的治疗和监测。一项关于我国大陆居民糖尿病视网膜患病率meta 分析得出DR 在糖尿病患者中占20.86%,北方患病率高于南方地区,男性患病率低于女性[9]。对DR 的早期发现有助于降低50%的失明风险,因此医疗卫生服务系统建立对糖尿病视网膜病变早期的筛查、预防及干预治疗势在必行[10]。
羟苯磺酸钙是临床中常用的抗氧化剂和微血管保护剂,主要应用于肾脏和视网膜病变,是国内糖尿病微循环障碍用药专家共识中推荐治疗糖尿病视网膜病变的有效药物[11]。羟苯磺酸钙在治疗非增殖期视网膜病变中可以稳定患者的血-视网膜屏障,减少视网膜白蛋白的外渗和黏附,还具有降低血小板聚集性及血液黏度、血浆粘度、调节毛细血管内皮功能及血管通透性,还可抑制核因子κB(NF-κB)、白细胞介素6(IL-6)、IL-8、肿瘤坏死因子α(TNF-α)、单核细胞趋化蛋白(MCP-1)的增加,有效抗炎症反应、氧化应激来减少视网膜水肿的作用[12-13]。观察本研究数据,A 组随访6 个月后,视力、眼底病变均较治疗前有所缓解,其在糖尿病视网膜病变治疗中具有一定的应用价值。胡一川等人[14]研究发现,羟苯磺酸钙能够缓解视力、眼底病变等,进而改善非增生性糖尿病视网膜病变症状,与本研究取得的结果相符。
表3 三组眼底相关指标比较(mm2,±s)
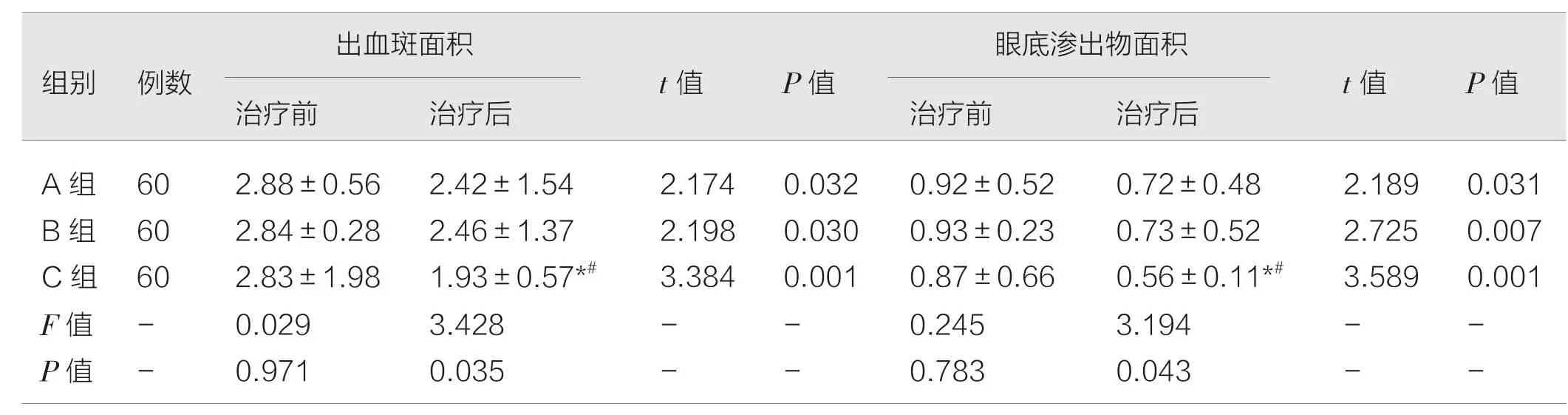
表3 三组眼底相关指标比较(mm2,±s)
注:与A 组对比,*P <0.05;与B 组相比,#P <0.05。
近年来,国内外有大量学者进行研究得出糖尿病视网膜病变程度与维生素D 水平具有相关性。Yuan 等人[15]研究证实,维生素D 水平正常个体患增殖性糖尿病视网膜病变风险远低于维生素D 水平缺乏个体,其发病风险可以降低65%;进一步的研究表明,增殖性糖尿病视网膜病变的发病率与血清维生素D 水平下降的剂量-反应关系呈非线性趋势。Nadri 等人[16]研究发现,血清维生素D 水平低于或等于18.6 ng/mL 是增殖期糖尿病视网膜病变的特异和敏感指标,因此可以把血清维生素D 水平作为早期诊断增殖期糖尿病视网膜病变的分子标志。因此,在临床工作中维生素D 缺乏的补充逐渐引起了人们的关注。骨化三醇具有维生素D 活性,属于维生素D 类药物,骨化三醇能够调节骨组织代谢,还能够使胰岛β 细胞功能提升,增加胰岛素敏感性、减弱胰岛素抵抗;此外,骨化三醇可以降低活性氧(ROS)、IL-6、血管内皮生长因子(VEGF)含量,进而抑制氧化应激和炎症反应,也可以影响YKL-40 信号通路、缓解血管病理改变及减轻其他糖尿病并发症[17]。试验中观察B 组结果,分析治疗前后数据,可看出经骨化三醇的治疗患者视力及眼底均有改善,对该组的非增殖期糖尿病患者进行了有效的治疗。罗艳华等[18]研究发现,对于非增殖型糖尿病视网膜病变,在使用二甲双胍控制血糖的基础上,加用骨化三醇能有效地使用患者维生素D 维持在较高水平,提高临床治疗效果。王文菊等[19]的研究同样证实,二甲双胍联合骨化三醇能够有效保护2 型糖尿病患者视网膜损伤,可以升高患者视力,降低眼底出血面积、微血管数及视野缺损平均值,且安全性较高、临床不良反应小。以上研究结果均与与本研究的结论相。
目前临床上治疗糖尿病非增殖期视网膜病变的药物主要有羟苯磺酸钙,二甲双胍等,主要进行降低血糖及针对性内科治疗,缺乏特效的治疗药物[20-22]。本研究联合使用羟苯磺酸钙和骨化三醇治疗糖尿病非增殖期视网膜病变,结合两者药物的优势,以便更好的治疗。随访6 个月后,C 组的视力及眼底检查的指标均显着优于A、B 组的单一治疗,有效率达96.7%,经联合用药在改善微循环、稳定血视网膜屏障、缓解胰岛素抵抗方面效果更佳。糖尿病视网膜病晚期治疗主要以手术为主,价格昂贵,疗效欠佳。联合用药对糖尿病非增殖期视网膜病变患者尽早进行治疗,有效的抑制患者病情的进一步发展,视力得以改善,降低出血量、眼底渗出物及眼底病变发生率,缓解病情,进而改善患者的生活质量,减轻患者的经济负担,值得在临床中推广使用。



