,,
随着治疗理念的更新,越来越多的2型糖尿病病人接受胰岛素强化治疗以达到较好的血糖控制[1]。但强化治疗病人低血糖发生率约为常规治疗方案者的3倍[2],低血糖会对病人的生活质量和药物依从性造成负面影响[3],严重而持久的低血糖会使脑细胞产生不可逆的器质性损害,甚至危及生命[4]。因此胰岛素强化治疗不但要把血糖控制在理想范围内,还要降低低血糖发生率,以达到平稳降糖。2016年8月—2016年12月我院内分泌科收治了胰岛素强化治疗的2型糖尿病病人共109例,其中发生低血糖45例72次,现总结如下。
1 资料与方法
1.1 一般资料
2016年8月—2016年12月在我院内分泌科住院的仅使用3餐前速效胰岛素+甘精胰岛素强化治疗的2型糖尿病病人共109例,男58例,女51例,年龄31~87岁。糖尿病诊断均符合1990年世界卫生组织(WHO)制定的糖尿病诊断标准[5],分型结合临床C肽释放试验结果。排除发热、结缔组织病、恶性肿瘤、其他严重急慢性疾病、精神性疾病病人、口服降糖药物及近期使用对血糖有影响药物者。低血糖诊断标准包括:低血糖症状;无低血糖症状但血糖≤3.9 mmol/L。美国糖尿病学会(ADA)2005年低血糖工作组对糖尿病低血糖标准进行修正,认为不管是否空腹,血糖值≤3.9 mmol/L就属低血糖范畴[6]。血糖≤2.8 mmol/L时需要他人帮助摄入碳水化合物或葡萄糖则为严重低血糖[7]。按住院胰岛素强化治疗期间是否发生低血糖事件分为低血糖组、非低血糖组。低血糖组病人共45例,其中男20例,女25例,年龄33~87岁,共发生低血糖事件72次,其中严重低血糖10例次;非低血糖病人共64例,其中男38例,女26例,年龄31~81岁。
1.2 研究方法
入院后采集病人临床资料,包括年龄、性别、病程、体质指数(BMI)、腹围、腰围、糖化血红蛋白(HbA1c);糖尿病慢性并发症包括:外周血管疾病(PAD,检查示踝肱指数≤0.9或≥1.3)、糖尿病肾病(CKD,既往确诊或本次达到诊断标准)、糖尿病视网膜病变(DR,眼底照相出现微血管瘤、出血、渗出物、视网膜剥脱)、糖尿病神经病变(DN,肢端感觉异常或肌电图提示神经传导异常);治疗过程中血糖值均为护士测定的指端末梢血糖(美国强生公司)。
1.3 统计学方法
2 结果
2.1 低血糖组与非低血糖组一般情况及生化指标比较(见表1)。

表1 低血糖组与非低血糖组一般情况及并发症比较
2.2 低血糖的危险因素分析(见表2)

表2 低血糖的相关危险因素Logistic回归分析
2.3 不同年龄段低血糖值均值发生率的比较
各年龄段低血糖均值比较采用秩和检验,H=6.46,P=0.09,表明各年龄段低血糖均值差异无统计学意义。不同年龄段低血糖数值及发生率见表3。
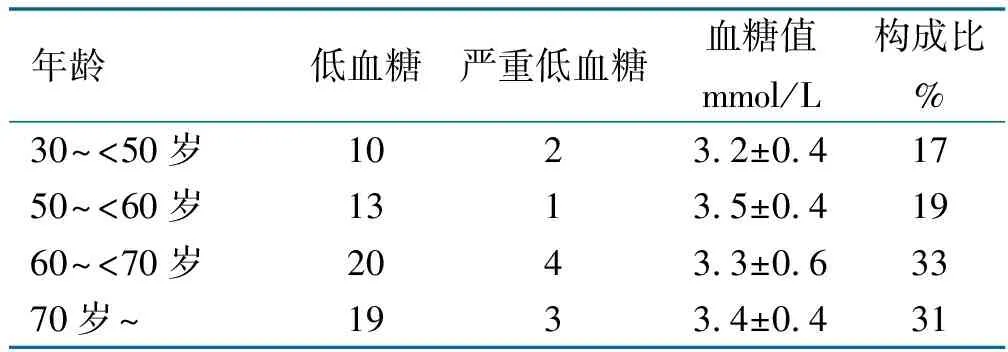
表3 各年龄段低血糖数值及发生率比较
2.4 低血糖发生时间段的比较(见表4)
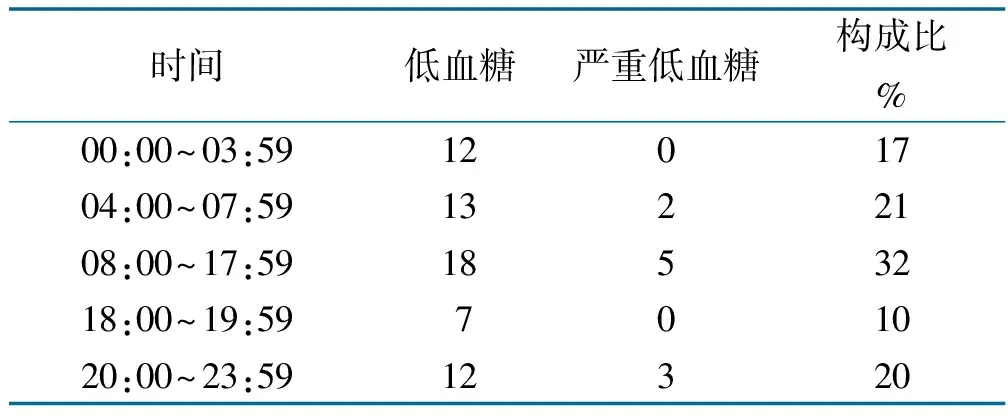
表4 发生低血糖的时间段
3 护理
①低血糖的护理:目前我科2型糖尿病病人使用3餐前速效胰岛素+甘精胰岛素强化治疗者较多。胰岛素的使用能短期内控制血糖,但是发生低血糖的风险也随之增加,而老年病人对低血糖症状的感知降低,易导致低血糖后发生严重的心脑血管疾病[8],护士在工作中应加强低血糖的护理。②健康教育:研究表明,接受糖尿病、低血糖及自我依从性好的病人低血糖发生率减少[9],因此,护理人员应加强健康教育,提高病人糖尿病和应对低血糖的相关知识。③病情观察:夜班护士要详细了解病人病情,加强巡视,对于部分老年病人低血糖症状不明显、不典型,护士应加强血糖检测频率。研究报道血糖低于6.1 mmol/L会增加低血糖风险[9],因此病人睡前血糖低于6.0 mmol/L时可嘱其适量加餐,且汇报医生以调整胰岛素用量。④正确使用胰岛素:护理人员在注射胰岛素过程中应选择合适注射部位,消瘦病人选择合适的注射针尖,避免肌肉注射或注射入血管内引发低血糖[10]。⑤合理饮食:胰岛素注射完毕指导病人按时进食,观察病人的进食量,加强沟通,了解病人的食欲状况。需禁食行空腹检查病人应加强血糖监测,防止低血糖发生。⑥合理运动:低血糖事件是运动对糖尿病病人最常见的不良反应[11]。指导病人在餐后1 h运动,避免胰岛素注射后立即运动,以免加速胰岛素吸收引起低血糖。⑦低血糖的处理:发生低血糖时,对于意识清醒者,立即给予口服含糖食物15 g或50%葡萄糖注射液20 mL;对意识不清或吞咽功能障碍者,立即遵医嘱静脉注射50%葡萄糖注射液20 mL,15 min后复测血糖,根据复测结果后续处理直至低血糖纠正为止[12]。
4 讨论
在本研究中,低血糖组较非低血糖组病人BMI及腰臀比低;糖尿病肾病发生率高;Logistic分析显示,高BMI是发生低血糖的保护因素;不同年龄段低血糖均值比较无明显差异,表明不同年龄段发生低血糖严重程度并无差异,但60岁以上老年病人低血糖发生率和严重低血糖的发生率高于较年轻者;对比时间段发现夜间值班时间段低血糖发生率高于白天。腰臀比是评价中心型肥胖的指标,非低血糖组病人的腰臀比更高,说明这组病人腹部肥胖更显着,这一情况也在一定程度上减少腹部的胰岛素皮下注射误入肌肉或血管的概率,从而减少低血糖的发生。糖尿病肾病会引起肾功能的下降,研究表明1/3的胰岛素在肾脏代谢[13],胰岛素在体内的蓄积容易引发低血糖。高BMI指数是低血糖发生的保护因素,这与既往研究结果一致。以往研究也发现老年病人易发生低血糖[14],主要与进食量减少、静脉输注葡萄糖或激素减量时未及时调整胰岛素用量有关[15]。而对于低血糖的高发时段,目前研究争议较多,本研究发现早晨空腹期间易发生低血糖,可能与夜间胰岛素抑制肝糖原输出作用增强有关。本研究未考虑病人既往是否注射过胰岛素、是否接受过低血糖健康教育、病人低血糖是否有外部因素影响,如进食、运动、是否酗酒等。今后可以做一步比较研究。



